При растяжении мышц ягодиц

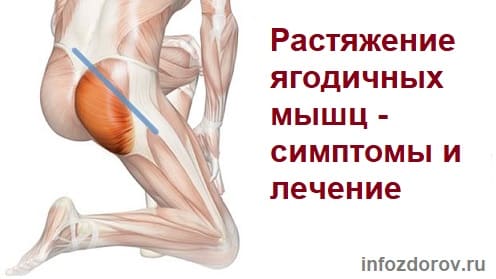 Ягодичные мышцы состоят из трех мышц: большой, средней и малой ягодичной мышцы. Растяжение ягодиц — это растяжение или разрыв мышцы ягодиц, называемой ягодичной мышцей. Этот тип травмы часто называют растянутой мышцей. Растяжение ягодиц чаще всего происходит при беге или прыжках. Это обычная травма для спортсменов с барьерами и танцоров.
Ягодичные мышцы состоят из трех мышц: большой, средней и малой ягодичной мышцы. Растяжение ягодиц — это растяжение или разрыв мышцы ягодиц, называемой ягодичной мышцей. Этот тип травмы часто называют растянутой мышцей. Растяжение ягодиц чаще всего происходит при беге или прыжках. Это обычная травма для спортсменов с барьерами и танцоров.
Растяжение ягодичной мышцы — симптомы
При растяжении обычно ощущается внезапная острая боль в ягодицах. Вы можете испытывать боль, когда поднимаетесь или спускаетесь по лестнице, и болевые ощущения, когда вы сидите.
У вас может возникнуть боль, когда вы отводите ногу назад. Боль будет ощущаться сразу после этого и со временем может уменьшиться.
Однако, скорее всего, вы почувствуете болезненность при задействовании ягодицы, например при беге трусцой, использовании лестницы или прыжках. Некоторая боль может ощущаться даже при обычной ходьбе.
Некоторые симптомы, которые могут возникнуть:
- Боль и скованность после физической активности, особенно утром после начала движений.
- Припухлость на месте растяжения.
- Болезненное состояние ягодичных мышц.
- Синяки в области растянутой мышцы.
Как происходит растяжение
Ягодичные мышцы используются для выпрямления и стабилизации движений бедра. Для этого им необходимо сжиматься, что приводит к быстрому сокращению мышц.
Если во время сокращения прилагается слишком большая сила или повторяющаяся сила, то мышца может разрываться. Это состояние называют растяжением.
Вероятность этого увеличивается, если мышца растягивается, когда происходит сокращение. При этом, растяжения мышц на ягодице встречаются редко. Чаще всего они возникают во время занятий спортом, особенно при беге и прыжках, таких как легкая атлетика или футбол.
Любая травма или дегенеративное заболевание бедра может привести к разрыву ягодичной мышцы. Из-за острой травмы может произойти частичный или полный разрыв. Это может даже привести к локальному кровотечению, образованию рубцовой ткани и кальцификации сухожилий.
Дегенеративные состояния или хроническое воспаление ягодичных сухожилий (тендинопатия) в результате чрезмерного использования могут привести к полному разрыву сухожилия.
Степень растяжений
Растяжение мышц можно классифицировать по степени тяжести следующим образом:
- Уровень 1. Легкий разрыв мышцы, сопровождающийся болью, но без потери диапазона движений или силы.
- Степень 2. Может быть частичный разрыв мышцы, связанный с неполной потерей силы и гибкости.
- Степень 3. Полный разрыв или разрыв мышечных волокон на ягодице с полной потерей силы и движений.
Факторы риска, способствующие получению травмы
Есть несколько факторов, которые могут предрасполагать пациентов к получению травм ягодичных мышц. Их необходимо оценить и исправить под наблюдением физиотерапевта.
Некоторые из этих факторов включают:
- Может быть недостаточная подготовка ягодичных мышц.
- Мышечная слабость (особенно ягодичные и подколенные сухожилия).
- Несоответствующие или чрезмерные тренировки или активность.
- Недостаточные периоды восстановления после занятий спортом или физической нагрузки.
- Неправильная техника бега.
- Плохая техника движений или осанка.
- Могут быть усталость или переутомление.
- Недостаточная разминка перед тренировкой или во время соревнований.
- Жесткость суставов (особенно в пояснице или бедрах).
- Неадекватная реабилитация после перенесенной ранее травмы ягодиц или поясницы.
- Мышечный дисбаланс.
Как диагностировать растяжение мышц
Диагностика разрыва средней ягодичной мышцы начинается с физического осмотра пациента, в том числе при пальпации пораженной мышцы. При травме проверяются сила мышц, оценка состояния при ходьбе и походка пациента.
Будут выполнены стандартные мышечные тесты, такие как отведение бедра, сгибание, внутреннее и внешнее вращение и разгибание бедра.
Специальные тесты, такие как тест на приседание на одной ноге или положительный знак Тренделенбурга, подтверждают диагноз разрыва средней ягодичной мышцы. МРТ или УЗИ могут помочь увидеть патологические изменения в мышцах.
Лечение поврежденной мышцы
Вам нужно будет изменить или прекратить выполнение действий, вызывающих боль, до тех пор, пока ваша мышца или сухожилие не заживут. Если вы хотите продолжить тренировки, то замените бег плаванием.
Ваш лечащий врач может порекомендовать упражнения на растяжку и укрепление мышц, которые помогут быстрее выздороветь.
Легкое растяжение может зажить в течение нескольких недель. Для заживления более серьезной травмы может потребоваться шесть и более недель.
При этом, для пострадавшего жизненно необходима физиотерапия. Если мышечное повреждение очень серьезное, может потребоваться использование костылей в течение короткого периода времени. Благодаря этому уменьшается нагрузка на мышцы и ускоряется процесс заживления.
Ранее восстановление будет включать выполнение движений, в которых задействована мышца. Дальнейшие упражнения связаны с движениями с сопротивлением.
Лечение, которое может использоваться наряду с реабилитацией, может включать:
- Электротерапия.
- Массаж поврежденной мышечной ткани.
- Специальный комплекс упражнений на растяжку (предоставленный врачом).
- Обучение технике движений при травмах.
Хирургическое лечение включает использование минимально инвазивных методов для восстановления серьезного разрыва ягодичной кости на всю толщину.
При этом делаются небольшие разрезы, через которые вводятся эндоскоп и другие миниатюрные хирургические инструменты для повторного приближения сухожилия к кости.
Как уменьшить отёк и боль в ягодицах
- Холодный компресс. Каждые 3-4 часа прикладывайте на больное место примерно на 20 минут пакет со льдом, гелем или упаковку замороженных овощей, завернутых в ткань.
- Сделайте ледяной массаж. Для этого заморозьте воду в чашке из пенополистирола. Затем снимите верхнюю часть чашки, чтобы обнажить лед. Возьмитесь за дно чашки и потрите льдом болезненную область в течение 5–10 минут. Делайте это несколько раз в день, пока у вас есть боль.
- Принимайте безрецептурные обезболивающие. Прочтите этикетку и принимайте лекарство, как указано в руководстве. Помните, что нестероидные противовоспалительные препараты (НПВП), такие как «Ибупрофен» или «Напроксен», могут вызвать желудочное кровотечение и другие проблемы. Эти риски увеличиваются с возрастом. Если ваш лечащий врач не рекомендует, не принимайте НПВП более 10 дней.
После того, как вы оправитесь от травмы, используйте влажное тепло. Оно поможет расслабить мышцы и облегчить движение. Перед тем, как делать упражнения на разминку и растяжку, приложите влажное тепло к больному месту на 10–15 минут.
Влажное тепло включает влажные грелки, которые можно купить в большинстве аптек, влажную мочалку или полотенце, нагретое в микроволновой печи или сушилке, или горячий душ. Не используйте тепло, если у вас опухоль.
Упражнения при растяжении ягодиц
Сгибание бедра. Начните это упражнение лежа на спине. Медленно поднесите колено к груди как можно дальше без боли. При условии, что вы чувствуете не более чем легкое или умеренное растяжение. После чего спокойно опустите его вниз.
Повторите 10-20 раз, если симптомы не усиливаются. Как только это станет легко, вы можете руками осторожно поднести колено к груди немного дальше. При условии, что упражнение выполняется безболезненно.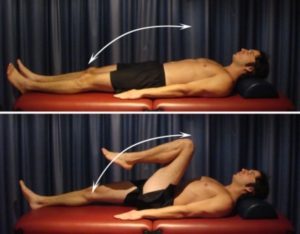
Отведение бедра в сторону. Начните это упражнение лежа на боку, ноги вместе. Удерживая спину и колено прямыми, а ступню направленной вперед, медленно поднимите ногу вверх.
Ощутите напряжение мышц бедра по бокам (ягодичных). Задержитесь на 2 секунды, а затем вернитесь в исходное положение. Выполните по 10-20 повторений на каждую ногу при условии, что упражнение дается вам безболезненно.

Удары одной ногой. Начните это упражнение, лежа на животе, положив руки под лоб, как показано на рисунке ниже. Медленно согните колено, пока голень не будет направлена вверх. Поднимите согнутое колено всего на некоторое расстояние от пола, не двигая поясницей.
Медленно выпрямите колено, затем снова опустите ногу на пол, вернувшись в исходное положение. Во время упражнения держите позвоночник и таз неподвижными и дышите спокойно. Выполните 10 повторений той ногой, на которой повреждена мышца, но при условии, что упражнение не причиняет боли.

Источник

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Спазм мышц — нередкое явление в нашей жизни. У каждого второго человека хотя бы раз в неделю возникает мышечный спазм. Причин этому много. Например, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия).
Одним из многочисленных видов спазмов является спазм грушевидной мышцы бедра. Синдром грушевидной мышцы относится к достаточно редким заболеваниям.
Грушевидная мышца

Грушевидная мышца – это одна из мышц таза. Относится грушевидная мышца к внутренним, то есть к тем, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы. Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами находится один из самых важных нервов нашего организма — это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.
Синдром грушевидной мышцы
Синдром грушевидной мышцы представляет собой спазм. Грушевидная часть становится плотной, твердой, сдавливает седалищный нерв. Синдром грушевидной мышцы возникает неслучайно: в результате резкого движения, травмы, гематомы, воспаления, растяжения или инородного образования.
Причиной может послужить даже неправильно сделанная внутримышечная инъекция. Также синдром грушевидной мышцы возникает рефлекторно при заболеваниях позвоночника: опухолях, патологии корешков спинного мозга, сужения в позвоночном канале, травмах.
При сдавлении седалищного нерва возникают очень сильные и интенсивные симптомы.
Симптомы

Сдавление нерва очень серьезный процесс, который незаметно протекать не может. Симптомы всегда явные, четкие — их ни с чем не перепутаешь. Основные симптомы спазма мышечной ткани и компрессии седалищного нерва:
- Боль ноющего, жгучего характера, находится в области тазобедренного сустава, усиливается во время ходьбы, при движении бедра вовнутрь. Когда больной ложится, боль немного стихает.
- Сильная боль, сопровождающая нерв на его протяженности. Боль локализуется как в самом тазу, по внутренней его поверхности, так и достаточно широко распространяется на бедро, поскольку седалищный нерв один из самых больших по протяженности. Боль распространяется в ягодичную область, по задней поверхности бедренной зоны и голеностопа, отдает в стопу. Чаще всего процесс локализуется только с одной стороны.
- Ощущения покалывания на пораженной ноге. В основном неприятные ощущения возникают по ходу нерва, то есть также по всей задней поверхности ноги.
- Снижение чувствительности на нижней конечности как к прикосновениям, так и к температуре и к боли.
- Дискомфорт при движении. Чувство болезненности при попытке положить ногу на другую ногу.
- Редко могут быть нарушения мочеиспускания.
- Также врачом могут быть определены несколько симптомов. Симптом Бонне заключается в том, что больного просят расслабить ягодичную мышцу. Затем врач осуществляет пальпацию ягодичной области и находит уплотненную, твердую грушевидную мышцу. Симптом Виленкина: при постукивании в проекции мышцы появляется болезненное ощущение, отдающее по всей задней поверхности ноги. Симптом Гроссмана: при постукивании по выступающим частям обеих подвздошных костей появляется болевое ощущение в глубине ягодиц. Также можно выявить болезненное ощущение при прощупывании мышцы.
- При сдавлении сосудов может нарушаться чувствительность, появляется ощущение хромоты. Больной вынужден останавливаться при ходьбе, при этом окраска кожи над ягодицей и ниже становится бледной.
Лечение

Поскольку происходит при спазме сдавление сосудов и нервов, то лечение должно проводится обязательно как можно скорее, во избежание тяжелых осложнений. Принципом лечения должно быть устранение причины, вызвавшей состояние спазма. Показан покой, ограничение физической нагрузки. Лечение в основном консервативное, включает в себя использование медицинских препаратов и упражнения для снятия спазма. Также назначают массаж и физиотерапию, комплекс упражнений.
Медикаментозное лечение
Принципом медикаментозного лечения является снятие боли и спазма. Основные препараты:
- Для снятия боли используют препараты нестероидного противовоспалительного ряда. Лечение заключается в блокировке чувства боли и снятии воспаления. Лучше их применять внутримышечно, поскольку доступность препарата при таком способе введения выше и эффект наступает гораздо быстрее. Применяют препараты, содержащие диклофенак (ДиклоФ, Вольтарен, Диклофенак), мелоксикам (Мовалис), кеторолак (Кетанов, Кеторол). Инъекции ставят глубоко внутримышечно через 4–6 часов. Те же препараты можно принимать и в таблетированном виде.
- Также помимо нестероидных противовоспалительных можно применять анальгетики, которые только будут снимать чувство боли. Это препараты, содержащие метамизол натрия (Темпалгин, Баралгин, Брал).
- Спазмолитики. Лечение необходимо для снятия спазма. Применяются как отдельно от НПВП, так и вместе. Известным спазмолитиком является дротаверин. Торговое название Но-Шпа. Лечение дротаверином проводится также или в таблетках, или в виде инъекций.
- Миорелаксанты. Их используют при неэффективности спазмолитиков. Лечение (действие) заключается в расслаблении спазмированной мускулатуры. Вводят их также внутримышечно или применяют вовнутрь. Один из самых известных препаратов — это Мидокалм.
- Также одним из способов лечения является проведение блокады. Для этого используют раствор анестетика (новокаин, лидокаин) для обезболивания и снятия спазма.
Лечение физиотерапевтическими методами производится параллельно с медикаментозными средствами. Используют терапию магнитными токами, акупунктуру, электрофорез и магнито-лазерное лечение.
Упражнения для грушевидной мышцы

Существует упражнения, которые проводятся для лечения синдрома и облегчения состояния. Все упражнения направлены на растяжение. Для занятий нужно подобрать комфортное время и одежду. Проводятся упражнения лежа на животе или сидя в расслабленном состоянии. Во время занятий не долно возникать дискомфорта или боли. Некоторые из упражнений:
- Лежа на животе необходимо соединять и разводить колени. При этом ноги должны быть полусогнуты. Упражнения выполнять медленно, на растяжение.
- Необходимо несколько раз вдень на небольшое время сидеть, сложив нога на ногу. Выполняя упражнения, периодически ногу менять.
- Необходимо сесть на кровать и соединить колени друг с другом. Потихоньку встать с кровати, стараясь не разъединять колени. Выпрямиться и только потом разъединить колени друг от друга.
- Сесть на стул и положить ногу на ногу. Наклониться к ноге, лежащей сверху, повторить от пяти до десяти раз. Поменять ногу.
- В положении на четвереньках поочередно вытягивать назад выпрямленную ногу. Должно чувствоваться растяжение всех мышц таза.
- Лечь на спину. Поднять выпрямленную ногу вверх и завести за противоположный бок, стараясь достать пола.
Ягодичная мышца

Ягодичных мышц в нашем организме три пары. Различают большие, средние и малые ягодичные. Большая ягодичная часть наиболее крупная, состоит из трех частей. Она поворачивает ногу кнаружи, придает телу прямое положение. Средняя ягодичная расположена глубже. Ее функция в отведении ноги. Ну и малая находится еще глубже, ее функции повторяют предыдущие.
Растяжение ягодичной мышцы
Это редкое явление, но оно случается. Возникает при резких движениях, неудобном положении, ударах в ягодичную область. Характеризуется появлением боли в области ягодицы, ноющего характера. Появляется болезненность при надавливании, ощупывании. Возможно развитие гематомы. Сдавления сосудов и нервов не происходит.
Но при растяжении возможно развитие синдрома грушевидной мышцы.
Лечение производится также обезболивающими препаратами (чаще в таблетках либо в виде мазей), спазмолитиками. Проводятся блокады, массаж и физиотерапия.
Таким образом, синдром грушевидной мышцы является редким, но значимым заболеванием. Важно при выявлении симптомов обратиться к врачу и проводить комплексное лечение заболевания во избежание рецидива.
Содержание:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Немного об анатомии
- Причины поражения седалищного нерва
- Клинические проявления
- Диагностика
- Лечение
- Осложнения
- Профилактика
Немного об анатомии
У человека это самый крупный периферический нерв, который образован волокнами от поясничного (поясничные корешки L1-L4) и крестцового сплетения (нервные корешки L5-S4). Из полости таза нерв выходит через седалищное отверстие тазовой кости на ягодицу под грушевидной мышцей, а сверху прикрыт крупной ягодичной мышцей.
Затем по задней поверхности бедра доходит до подколенной ямки, где расходится на две части и формирует большеберцовый и малоберцовый нервы, в верхней части икроножной мышцы эти нервы отходят друг от друга и каждый имеет своё анатомическое расположение:
- Малоберцовый – огибает головку малоберцовой кости и расположен очень поверхностно, далее по внутренней поверхности голени в малоберцовой мышце доходит до голеностопного сустава, где вновь делится на мелкие ветви и иннервирует внутреннюю поверхность стопы;
- Большеберцовый – проходит в глубине икроножной мышцы в центре голени, доходит до лодыжки и с наружной стороны стопы разветвляется на более мелкие ветви и контролирует другие мелкие мышцы стопы.
Таким образом, обращает на себя внимание, что седалищный нерв длинный по протяженности, толщина его в области ягодицы доходит до 10 мм, уровень его поражения может быть различным и от этого, будет зависеть клиническая картина его поражения.

Причины поражения седалищного нерва
Верхний уровень поражения – верхний ишиас – пагубное воздействие на нервные корешки оказываю проблемы в области позвоночника:
- Остеохондроз.
- Спондилёз.
- Спондилит.
- Процессы в области мышц спины,
- Заболевания внутренних органов малого таза.
Средний ишиас – провоцируется проблемами в области ягодицы и бедра.
Нижниий ишиас – развивается в результате поражения сплетения после его разделения на нервы нижней конечности.

В зависимости от причин его повреждения, выделяют:
Первичный ишиас, т.е. непосредственное поражение самого седалищного нерва в результате:
- Травмы костей таза и позвоночника, и повреждение костными отломками или сдавливание между ними.
- Интоксикации и отравления химическими и лекарственными веществами, чаще всего это пагубное влияние алкоголя.хронические интоксикации мышьяком и свинцом на промышленных предприятиях (профессиональные заболевания),
- Заболевания обмена веществ – сахарный диабет, заболевания почек с повышением в крови уровня креатинина и мочевины.
- Инфекционные заболевания – туберкулёз, СПИД, сифилис и др.
- Случайные повреждения при инъекциях, когда укол делается не в верхний наружный квадрат ягодицы, а ниже и глубоко,
- Воздействие холода и сырости (работа в неблагоприятных условиях, если сидеть на холодном месте).
Вторичное повреждение его за счёт процессов в близлежащих анатомических структурах:
- Мышцы таза и поясничной области.
- Онкологические процессы костей в этих областях.
- Заболевания рядом расположенных внутренних органов (почки, мочевой пузырь, матка и яичники)
- Врождённые аномалии малого таза и брюшной полости.
Клинические проявления
Болевой синдром является ведущим, имеет разнообразный характер проявлений от острых и внезапных болей до, хронических и ноющих.
В зависимости от уровня поражения седалищного нерва, боль может локализоваться:
- В спине – люмбалгия,
- В поясничном отделе с иррадиацией в ягодицу и по задней поверхности бедра – люмбоишалгия (часто появляется при поражении межпозвонкового диска – грыжа или протрузия),
- Только в области ягодицы – ишалгия, при синдроме грушевидной мышцы.

Нарушение статодинамической функции позвоночника, при этом появляется сколиоз (искривление позвоночника, как защитная реакция). Вершина кривизны может быть направлена как в здоровую сторону (при поражении нерва на уровне ягодицы) так и в больную (чаще при корешковых нарушениях в области поясничных и крестцовых позвонков).
При ходьбе больной прихрамывает и подтягивает больную ногу, т. к. больно на неё наступать, старается опереться на что-нибудь, если стоит, в тяжелых случаях при грыжах диска больших размеров, облегчает своё состояние в колено локтевом положении «на четвереньках». Ограничены наклоны тела.
Двигательные нарушения в виде непроизвольных подёргиваний отдельных мышечных волокон на ноге, судорожных стягиваний задней группы мышц бедра и голени, вплоть до развития периферического пареза большого пальца стопы – при корешковых нарушениях.
Может страдать вся стопа – при ходьбе «шлёпает» или «петушиная походка», не может встать на пятку при невропатии малоберцового нерва, а при поражении больщеберцового нерва не может опираться на носок.
Рефлекторные нарушения: снижение или полное выпадение ахиллового рефлекса на стопе.
Трофические нарушения в виде уменьшения объёма и формы мышц на ноге (чаще икроножная мышца голени) и стопе — гипотрофии или атрофии.
Сосудистые нарушения: больная нога становится холодней на ощупь, мёрзнет, меняется цвет кожи от побледнения до тёмной окраски. Очень редко, но появляются раны на пальцах стоп и в области лодыжки – трофические язвы.
Диагностика
- Оценка жалоб, детализация характера боли и других проявлений на момент обращения за медицинской помощью.
- Сбор анамнеза, т.е. выяснение времени и момента появления первых признаков болезни, чем или от чего зависят болевые ощущения, связь с движением и времени суток (боли по утрам или ночные). Возможность повышения температуры тела в ночное время, склонность к субфибрильной.
- Осмотр пациента для визуализации строения тела, формы позвоночника, есть или нет сколиоз, напряжение мышц спины и с какой стороны (мышечный дефанс).
- Пальпация паравертебральных мышц и мышц ноги, для выяснения болезненных точек, которые обычно болезненны в проекции места выхода седалищного нерва на ягодице, в подколенной ямке, по задней поверхности бедра и голени. Они имеют название тригерные зоны или точки Валле (место где нерв легко придавливается к кости или между волокнами мышечной ткани.
- Неврологический осмотр по определению рефлексов, болевой и тактильной чувствительности.
- Контрольный осмотр у гинеколога, уролога, по показаниям для более детального обследования – ревматолог, инфекционист. При подозрении на скрытую травму – травматолог.

Лабораторные методы:
- Общий анализ крови для исключения воспалительного процесса,
- Анализ мочи характеризует функцию почек.
- Биохимический анализ крови на определение уровня глюкозы. мочевины, креатинина, печёночные пробы, ревматологические пробы.
Рентгенография, магнитно-резонансная томография или компьютерная томография:
- Пояснично-крестцового отдела позвоночника в двух проекциях по показаниям с проведением проб для выяснения возможной нестабильности позвонков,
- Костей таза,
- При необходимости тазобедренных и коленных суставов.
Электромиография нижних конечностей для выяснения уровня поражения при чувствительных и двигательных нарушениях.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лечение
Медикаментозное:
- Анальгетики, для симптоматического снятия боли – анальгин, темпалгин, седалгин, трамадол, как в виде растворов, так и таблетированные формы.
- Группа нестероидных противовоспалительных препаратов, для более специфического лечения в виде таблеток, мазей, инъекций, свечей.
- Витамины группы В, улучшают передачу нервного импульса – пиридоксин (В6), тиамина хлорид (В1), цианокобаламин (В12), мильгамма, тиогамма и др.
- Для улучшения кровоснабжения самого нерва и прилегающих тканей – никотиновая кислота, трентал, актовегин и их аналоги.
- Миорелаксанты, для снятия мышечного напряжения – мидокалм, баклофен, сирдалуд.

Немедикаментозное:
Физиотерапия как вариант местного воздействия для уменьшения болевого синдрома, нормализации мышечного тонуса, улучшения кровоснабжения:
- Магнитотерапия
- Электрофорез
- Ультразвук и др.
- При остром болевом синдроме желателен покой, ношение корсета при ходьбе или во время движения в транспорте, но не более чем 2 часа, затем нужно снять на 1-2 часа. Корсет нужно одевать только в положении лёжа на спине.
- Рефлексотерапия – корпоральная, аурикулотерапия, прижигание.
- Остеопатия и мануальная терапия.
- Подводное или сухое вытяжение строго по показаниям.
- Санаторно-курортное лечение в период ремиссии для профилактики обострений.
Осложнения
Ишиас не опасен для прогноза жизни, но может привести к осложнениям в виде:
- Нарушения функции тазовых органов в виде императивных позывов к мочеиспусканию и недержанию мочи
- Стойкого нарушения движений стопы
- Изменение осанки и походки
- Снижение возможности занятий спортом.
Профилактика
- Начинается с детского возраста в виде контроля правильной осанки.
- Умеренные физические и спортивные нагрузки.
- Общее закаливание организма.
- Облегчение физического труда на производстве за счёт механизации труда.
- Здоровое питание и исключение вредных привычек.
- Знание правил при подъёме и переносе тяжёлых предметов.
- Плавание в бассейне 2-3 раза в неделю по 30-40 минут.
- Занятия йогой.
Источник
