Вывих на рентгеновском снимке
Распознавание вывихов при помощи обычных клинических методов исследования является достаточно надежным. Только в редких случаях вывихи просматриваются или принимаются за переломы, в особенности при повреждении периферических отделов конечностей. Поэтому в большинстве обычных каждодневных случаев нет надобности прибегать к рентгенологической помощи, и рентгенологу сравнительно не часто приходится видеть вывихи в крупных суставах.
Рентгенологическое исследование вывихов, как и исследование переломов, является наиболее точным и имеет решающее диагностическое значение, оно незаменимо в каждом спорном или более трудном для клинициста случае. Рентгеновы лучи вносят ясность в топографические взаимоотношения, обнаруживают всевозможные неожиданные частые осложнения, а также препятствия к вправлению, служат наиболее верным средством для контроля результатов вправления и т. д. Естественным недостатком рентгенологического исследования является некоторая его односторонность: как при переломах, так и при вывихах рентгенограмма не говорит ничего непосредственно о состоянии мягких тканей, об основном повреждении сумки, связочного аппарата, суставных хрящей, нервных и сосудистых стволов и мышц. Напомним, что вывихнутой принято считать кость периферическую, лежащую дистально по отношению к проксимальной, которая остается фиксированной. Для позвоночника вывихнутым обозначают вышележащий позвонок; при смещении между основанием черепа и первым шейным позвонком говорят о вывихе головы.
Основной рентгенологический симптом вывиха (рис. 35 и 37) сказывается в том, что суставные поверхности не прилегают друг к другу, нормальные пространственные взаимоотношения между главными элементами сустава — суставной головкой и впадиной -— нарушены; суставная впадина представляется на снимке запустевшей, а головка сустава расположена в стороне от впадины. Если суставные поверхности совсем не соприкасаются друг с другом, и головка совершенно отошла от впадины, то вывих обозначается как полный; подвывихом, или неполным вывихом, называется частичное смещение головки по отношению к впадине с сохранением их частичного контакта.
Поставить диагноз вывиха — это значит не только констатировать факт вывиха, но и в точности указать направление смещения. Без топографической характеристики смещения не может быть рационального вправления.

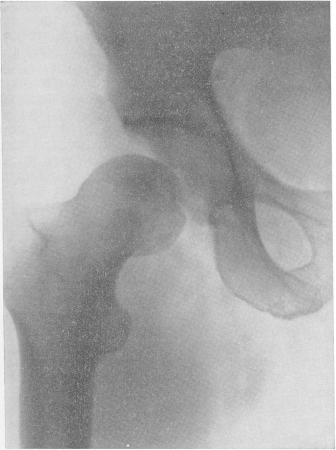
Рис. 35. Травматический свежий вывих правого бедра у летчика, упавшего с вертолета.

Рис. 36. Травматический периостит на передневнутренней поверхности большеберцовой кости через месяц после удара палкой.
Направление смещения отмечается в анатомических терминах, определяющих положение дистальной вывихнутой кости. Только исследование по крайней мере в двух проекциях дает истинное представление о направлении смещения. Если смещение произошло в плоскости центрального луча, например вперед при вывихе плеча, то на снимке в обычном заднем положении головка плеча может как раз проецироваться в свое нормальное место, в суставную впадину. Один единственный снимок, следовательно, может и здесь быть источником диагностической ошибки.
Та светлая полоска, которая на рентгенограмме представляется в виде суставной щели (так называемая рентгеновская суставная щель), на самом деле является проекцией не истинной, анатомической суставной щели, а проекцией в реальности у живого человека несуществующего межкостного или межэпифизарного пространства, которое, однако, каждый из нас себе ясно представляет на основании привычной картины сустава на мацерированном скелете. Хрящевая головка и хрящевая суставная впадина, непосредственно прилегающие друг к другу, естественно, на рентгенограмме не могут быть видны. Если покровные хрящи тонки, как у взрослого человека, и имеют толщину, не превышающую 3—4 мм, то и рентгеновская суставная щель узка, и конфигурация головки и впадины точно соответствуют друг другу. В раннем же детском возрасте, когда обширные эпифизарные отделы являются еще не окостеневшими, мы собственно ни головки, ни суставной впадины на снимках не видим. В лучшем случае имеется лишь изображение ядра окостенения, которое по своей форме только отдаленно напоминает окончательную форму эпифизарного конца у взрослого человека. По этой причине рентгенодиагностика вывихов в детском возрасте может представлять известные трудности.
Распознавание тогда основывается на втором рентгенологическом симптоме вывиха — на смещении оси вывихнутой кости. Так как, однако, угол, составленный длинниками костей, образующих сустав, по существу самого дела все время меняется при нормальных условиях, то и определение бокового смещения при вывихе не всегда является легкой задачей. Этот симптом имеет, следовательно, меньшую доказательную ценность, чем определение смещения отломков при переломах. В особенности трудна, как было уже указано, интерпретация рентгенограмм локтевого сустава.
Травматические вывихи не реже чем в трети всех случаев сопровождаются отрывом небольших костных выступов, к которым прикрепляется сумка сустава или связка. При исследовании крупных суставов подобные мелкие отломки могут оставаться незамеченными; более крупные же представляют значительный практический интерес, и их распознавание — это одна из важнейших задач при рентгенологическом исследовании вывихов. Дело в том, что они могут служить препятствием к вправлению кости, и тогда требуют оперативного удаления. Таковы, например, отрывы большого бугорка плечевой кости при переднем вывихе плеча, отрыв медиального надмыщелка при наружном вывихе в локтевом суставе или отщепление кусочка вертлужной впадины при вывихе бедра в тазобедренном суставе. Отрыв почти никогда не отсутствует при вывихе в мелких суставах, например межфаланговых. Этот так называемый отрывной перелом легко распознается на рентгенограммах по изолированной костной тени, имеющей небольшие размеры, неправильную многоугольную конфигурацию и зазубренные контуры. Особенно характерна ее локализация — она соответствует месту прикрепления связки или капсулы; против отломка на поверхности эпифиза может быть виден и дефект, зубчатые контуры которого, форма и размеры соответствуют отломанному кусочку.
При привычном вывихе обыкновенно имеются хорошо выраженный остеопороз суставных концов и всего дистального отдела конечности, а также вторичные изменения в суставе типа обезображивающего остеоартроза. Очень значительной бывает атрофия и мягких, и костных частей конечности при невправленных застарелых вывихах. На поверхности одной из костей, чаще проксимальной, на месте соприкосновения со смещенной суставной головкой может образоваться с течением времени углубление, напоминающее новую суставную впадину. Развивается неоартроз, обрисовывающийся на снимке в виде настоящего сустава со всеми его рентгенологическими признаками. Свежий, только что вправленный неосложненный вывих характеризуется на рентгенограмме совершенно нормальной неизмененной картиной.
Рентгенодиагностике принадлежит исключительная роль при распознавании патологических вывихов. Патологическим вывихом называется такое смещение суставной головки из суставной впадины, которое обусловлено каким-нибудь предшествовавшим патологическим процессом, разрушившим элементы сустава — кости, хрящи, сумку или связочный аппарат. Вывих происходит вследствие очень незначительной травмы или главным образом под влиянием мышечного натяжения (тракции).
Наиболее часто патологический вывих или подвывих вызывается воспалительными процессами; сюда относятся в первую очередь туберкулезный артрит во всех его проявлениях, в особенности деструктивная форма его, и значительно реже артрит гнойный. Любое длительно протекающее переполнение суставной полости обильным жидким содержимым может повести к перерастяжению суставной капсулы и к стойкому смещению суставных поверхностей, которые сами по себе грубых разрушений и не показывают. Головка бедра, например, может быть из-за весьма высокого внутрисуставного давления буквально выжата из вертлужной впадины, что наблюдается почти только у детей в первые годы жизни. Это так называемые дистензионные вывихи, вывихи в результате перерастяжения суставной капсулы. Следующую группу составляют полиартикулярные заболевания, как экссудативные, так и сухие деструктивные формы, ведущие к множественным вывихам и чаще подвывихам. Обязательным симптомом является вывих или подвывих при артропатиях — при сухотке спинного мозга и сирингомиелии; и некоторые другие заболевания центральной нервной системы, как, например, спинномозговой детский паралич, ведут к патологическим вывихам. Смещение суставных поверхностей может иметь место при деформирующем остеоартрозе ; нередки также патологические вывихи при подагрических разрушениях суставов, особенно мелких. Важную роль играют и всевозможные доброкачественные (например, множественные хондромы фаланг) и злокачественные (остеогенные саркомы) опухоли суставных концов костей. Часто встречающуюся в практике группу несколько особняком стоящих патологических вывихов составляют врожденные деформации, относящиеся к неправильностям развития, в первую очередь врожденные вывихи бедра в тазобедренном суставе, или пример более редкого заболевания — так называемого luxatio ulnae Madelungi. Исключительно тяжелые вывихи с порочным положением костей конечностей наблюдаются при арахнодактилии. Нередко и приобретенные деформации вызывают подвывих (например, при hallux valgus). Наконец, рентгенологу приходится видеть патологические смещения, вызванные и оперативным вмешательством (например, после резекций).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Вывихи (luxatio, единственное число) — стойкое смещение суставных концов сочленяющихся костей за пределы их физиологической подвижности, вызывающее нарушение функции сустава. Полный Вывихи характеризует повсеместная потеря соприкосновения суставных поверхностей сочленяющихся костей; при неполном Вывихи (подвывихе) сохраняется частичное их соприкосновение, но в несоответствующих местах.
Рентгенологическое симптоматика Вывихи наглядна даже в одной проекции исследования по признаку несоответствия положения суставных поверхностей в повреждённом суставе. В сомнительных случаях необходимо сравнительное исследование одноименного сустава другой конечности в одинаковых проекционных условиях. При рентгенодиагностике, кроме факта Вывихи и его характера, учитывается также направление и степень смещения вывихнутой кости. При травматических Вывихи всегда нужно помнить также о возможности сопутствующего перелома или отрыва кусочка костного вещества. Только рентгенологически удаётся дифференцировать Вывихи от переломовывиха и от некоторых внутрисуставных переломов (например, анатомической шейки плечевой кости).
Основными рентгенологическими признаками при неполном Вывихи являются расширение суставной щели (рисунок 4) и пространственное несоответствие суставных поверхностей костей повреждённого сустава
Билет 15.
Механическая антисептика. Первичная и вторичная хирургическая обработка ран. Принципы и этапы выполнения ПХО случайных ран.
Механическая антисептика — это механическое удаление инфицированных и нежизнеспособных тканей. По существу — первичная хирургическая обработка раны. Своевременно сделанная, она превращает инфицированную рану в асептическую операционную рану, заживающую первичным натяжением.
Механическая антисептика применяется в виде хирургического туалета раны, при котором удаляются инородные тела, некротизированные и нежизнеспособные ткани, производится вскрытие затеков и карманов, промывание раны и другие манипуляции, направленные на очищение инфицированной раны.
Первичная хирургическая обработка раны
Следующее и самое важное мероприятие механической антисептики — первичная хирургическая обработка раны. Подробно её этапы, показания и противопоказания к проведению рассмотрены в главе 4.
Первичная хирургическая обработка раны позволяет превратить инфицированную рану в рану стерильную (асептическую) за счёт иссечения краёв, стенок и дна раны вместе с инородными телами и зонами некроза.
Таким образом удаляются все ткани, соприкасавшиеся с нестерильным предметом и внешней средой, в которых могут находиться микроорганизмы. Такой хирургический метод — основной способ лечения инфицированных ран.
Вторичная хирургическая обработка раны
В отличие от первичной, вторичную хирургическую обработку выполняют при наличии уже инфицированной раны. В этом случае манипуляции менее агрессивны: удаляют некротические ткани, представляющие хорошую питательную среду для жизнедеятельности микроорганизмов. Кроме того, необходимо выявить, нет ли в ране углублений, карманов или затёков, из которых затруднено вытекание экссудата. При наличии узкого хода, ведущего к полости с гноем, самостоятельное дренирование бывает обычно недостаточным: полость с гнойным экссудатом увеличивается в размерах, прогрессирует воспалительный процесс. Если же ход рассечь и обеспечить свободный отток гноя, быстро начинается купирование воспалительного процесса
Другие операции и манипуляции
К антисептическим мероприятиям относят и ряд оперативных вмешательств. Это прежде всего вскрытие гнойников: абсцессов, флегмон и пр. «Uvi pus — ubi es» (видишь гной — выпусти его) — основной принцип гнойной хирургии. Пока не сделан разрез и не эвакуирован гной из очага, никакие антибиотики и антисептики не дадут возможности справиться с заболеванием.
В хирургии не принято называть антисептическими такие операции, как аппендэктомия при остром аппендиците, холецистэктомия при остром холецистите и подобные, хотя, по сути, при них удаляют орган, содержащий огромное скопление микроорганизмов, то есть в какой-то степени их тоже можно считать мерами механической антисептики.
В некоторых случаях эффективна пункция гнойника. Так поступают, например, при гнойном гайморите (пунктируют гайморову пазуху), плеврите (пунктируют плевральную полость). При гнойниках, находящихся в глубине организма, осуществляют пункцию под контролем ультразвукового исследования (УЗИ).
Таким образом, по существу, механическая антисептика — лечение инфекции истинно хирургическим методом, с помощью хирургических инструментов и скальпеля.
Первичные и вторичные гнойные раны. Общие и местные признаки нагноения. Лечение гнойной раны в различные фазы раневого процесса. Применение современных технологий в лечении инфицированных ран.
Гнойные раны также являются инфицированными. Но они принципиально отличаются от свежеинфицированных тем, что в них уже развивается инфекционный процесс. Попавшие в рану микроорганизмы размножились (количество значительно превышает 105 на 1 г ткани), а их воздействие на ткани вызывает выраженный воспалительный процесс, некроз, образование гнойного экссудата и явления общей интоксикации.
Гнойные раны имеют выраженные воспалительные изменения, некроз, гнойный экссудат и явления общей интоксикации. Гнойные раны делятся на первичные, образовавшиеся после операций по поводу острых гнойных процессов (вскрытия флегмон, абсцессов и т.д.), ивторичные — посттравматические раны, нагноившиеся в процессе заживления. Развитию инфекции в ране способствует наличие гематомы, некроза, местное нарушение кровообращения и ослабление системных механизмов защиты (шок, кровотечение, нарушение питания, сопутствующая патология и др.). Основным возбудителем гнойных травматических ран является «госпитальная» микрофлора, которая проникает в рану при несоблюдении правил асептики и антисептики при хирургической обработке раны или при последующих перевязках.
Лечение гнойных ран состоит из местного и общего лечения. Характер лечения, кроме того, определяется фазой раневого процесса. Местное лечение . Задачи лечения в фазе воспаления
В первой фазе раневого процесса (фаза воспаления) перед хирургом стоят следующие основные задачи:
борьба с микроорганизмами в ране;• обеспечение адекватного дренирования экссудата;• содействие скорейшему очищению раны от некротических тканей;• снижение проявлений воспалительной реакции.
При нагноении послеоперационной раны обычно бывает достаточно снять швы и широко развести её края. При выраженном воспалении и обширном некрозе в гнойной ране необходимо выполнение вторичной хирургической обработки (ВХО) раны.
Вторичная хирургическая обработка раны
Показанием к ВХО раны является наличие гнойной раны при отсутствии адекватного оттока из неё (задержка гноя) или образовании обширных зон некроза и гнойных затёков. Противопоказанием служит только крайне тяжёлое состояние больного, при этом ограничиваются вскрытием и дренированием гнойного очага.
Задачи, стоящие перед хирургом, выполняющим ВХО раны:• вскрытие гнойного очага и затёков;• иссечение нежизнеспособных тканей;• осуществление адекватного дренирования раны.
Лечение гнойной раны после операции.После выполнения ВХО или простого раскрытия (вскрытия) раны на каждой перевязке врач осматривает рану и оценивает её состояние.
Края обрабатывают спиртом и йодсодержащим раствором. Полость раны очищают марлевым шариком или салфеткой от гноя и свободно лежащих секвестров, острым путём иссекают некротические ткани. Затем следует промывание антисептиками (3% раствор перекиси водорода, 3% раствор борной кислоты, нитрофурал и др.), дренирование (по показаниям) и рыхлое тампонирование с использованием различных антисептических средств.
Основные мероприятия по лечению гнойной раны в фазе воспаления связаны с необходимостью осуществления оттока экссудата и борьбы с инфекцией. Поэтому применяют гигроскопические повязки, возможно использование гипертонического раствора (10% раствор хлорида натрия). Основными антисептическими средствами являются 3% раствор борной кислоты, 0,02% водный раствор хлоргексидина, 1% раствор гидроксиметилхиноксилиндиоксида, нитрофурал (раствор 1:5000).
В первой фазе заживления, когда имеется обильная экссудация, нельзя применять мазевые препараты, так как они создают препятствие оттоку отделяемого, в котором находится большое количество бактерий, продуктов протеолиза, некротических тканей. Лишь на 2-3-и сут возможно применение водорастворимых мазей на полиэтиленоксидной основе. В их состав введены различные антимикробные препараты: хлорамфеникол?метронидазол + хлорамфеникол, нитрофурал.
Широко используют ультразвуковую кавитацию ран, вакуумную обработку гнойной полости, обработку пульсирующей струёй, различные способы применения лазера. Все эти методы преследуют цель ускорения очищения от некротических тканей и губительного воздействия на микробные клетки.
Лечение в фазе регенерации В фазе регенерации, когда рана очистилась от нежизнеспособных тканей и стихло воспаление, приступают к следующему этапу лечения, основными задачами которого являются стимуляция репаративных про- цессов и подавление инфекции.
Во второй фазе заживления процесс образования грануляционной ткани играет ведущую роль. В этом периоде при отсутствии осложнений экссудация резко сокращается и необходимость в гигроскопичной по- вязке, применении гипертонических растворов и дренировании отпадает. Грануляции очень нежные и ранимые, поэтому становится необходимым применение препаратов на мазевой основе, препятствующей механической травматизации. Наиболее эффективны мази, содержащие стимулирующие вещества (5% и 10% метилурациловая мазь).).
Для ускорения заживления ран используют методику наложения вторичных швов (ранних и поздних), а также стягивание краёв раны лейкопластырем.
Лечение ран в фазе образования и реорганизации рубца
В третьей фазе заживления основными задачами становятся ускорение эпителизации раны и защита её от излишней травматизации. С этой целью используют повязки с индифферентными и стимулирующими мазями, а также физиотерапевтические процедуры.
Физиотерапия Физиотерапевтические процедуры занимает значительное место в лечении гнойных ран. В первой фазе для купирования острых явлений воспаления, уменьшения отёка, болевого синдрома, ускорения отторжения некротизированных тканей используют электрическое поле УВЧ и УФО в эритемной дозе, которое также стимулирует фагоцитарную активность лейкоцитов и оказывает антимикробное действие. Для местного введения антибиотиков, ферментов, противовоспалительных и обезболивающих препаратов используют электро- и фонофорез. Во второй и третьей фазах раневого процесса с целью активизации репаративных процессов и эпителизации применяют УФО и лазерное облучение расфокусированным лучом. Сосудорасширяющим и стимулирующим действиями обладает магнитное поле: при воздействии пульсирующим магнитным полем уменьшается размер рубца.
В течение всего периода раневого процесса возможно применение гипербарической оксигенации, улучшающей насыщение тканей кислородом.
Источник
