Врожденные вывихи суставов у детей
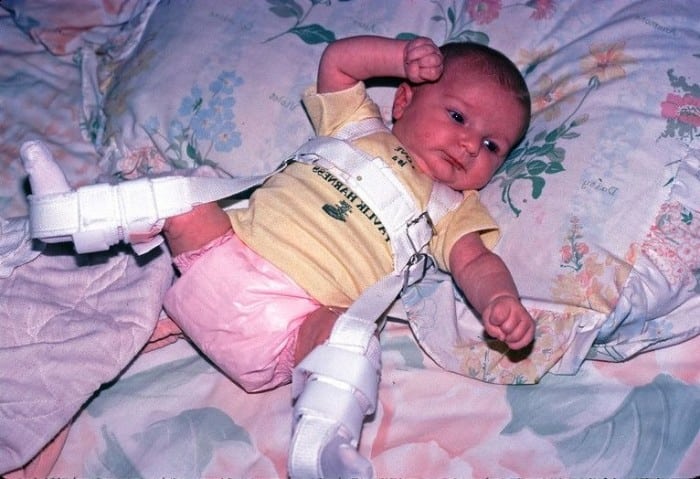
Врожденный вывих бедра относится к часто встречающимся патологиям опорно-двигательной системы. Раннее обнаружение и его своевременное лечение — важные задачи современной ортопедии. В основе профилактики инвалидности лежит проведение адекватной терапии сразу после диагностирования заболевания. Полное выздоровление без развития каких-либо осложнений возможно при лечении детей с первых дней жизни
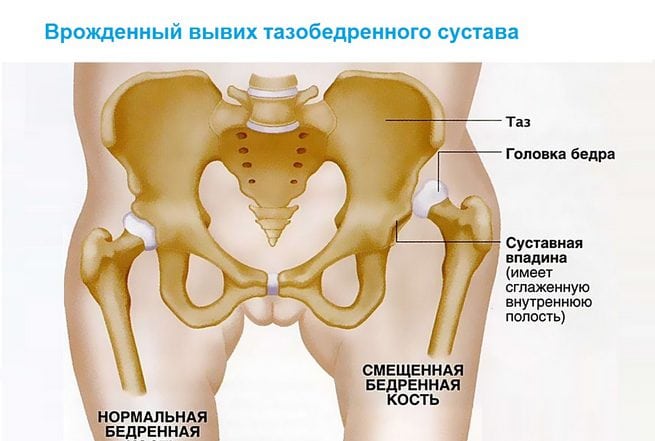
Врожденный вывих обнаруживается у одного новорожденного из 7000 обследуемых. Девочки подвержены развитию внутриутробной аномалии в 5 раз чаще, чем мальчики. Двустороннее поражение тазобедренного сустава выявляется почти в два раза реже одностороннего.
Если врожденный вывих не диагностирован, или медицинская помощь не была оказана, то консервативная терапия не увенчается успехом. Избежать инвалидизации ребенка в этом случае можно только с помощью хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Анатомическими элементами тазобедренного сустава являются бедренная кость и вертлужная впадина тазовой кости, форма которой напоминает чашу. Ее поверхность выстлана эластичным, но прочным гиалиновым хрящом, выполняющим амортизирующую функцию. Эта соединительная ткань с упругим межклеточным веществом предназначена для удержания головки бедренной кости внутри сочленения, ограничения движений со слишком высокой амплитудой, способных повредить сочленение. Хрящевые ткани полностью покрывают головку кости бедра, обеспечивая ее плавное скольжение, возможность выдерживать серьезные нагрузки. Анатомические элементы тазобедренного сустава соединяет связка, снабженная множеством кровеносных сосудов, через которые в ткани поступают питательные вещества. В структуру тазобедренного сустава входит также:
- синовиальная сумка;
- мышечные волокна;
- внесуставные связки.
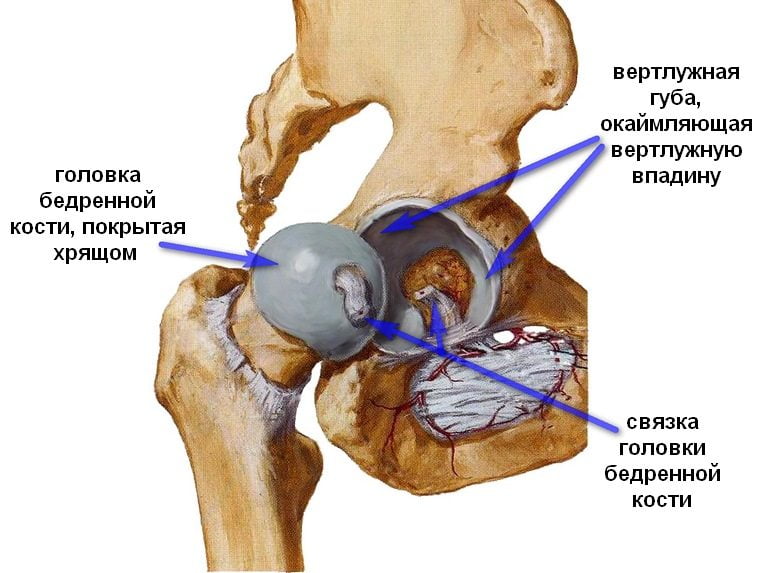
Анатомия здорового ТБС.
Такое сложное строение способствует надежному креплению головки бедренной кости, полноценному разгибанию и сгибанию сочленения. При дисплазии некоторые структуры развиваются неправильно, что становится причиной смещения головки бедра по отношению к ацетабулярной впадине, ее соскальзывания. Чаще при врожденном вывихе бедра у детей обнаруживаются такие анатомические дефекты:
- уплощение впадины, выравнивание ее поверхности, видоизменение чашеобразной формы;
- неполноценное строение хряща на краях впадины, его неспособность удерживать головку бедренной кости;
- анатомически неправильный угол, образованный головкой и шейкой бедра;
- чрезмерно удлиненные связки, их слабость, спровоцированная аномальным строением.
Любой дефект становится причиной вывихов, подвывихов бедренной головки. При его сочетании с плохо развитыми мышцами ситуация еще более усугубляется.
Причины и провоцирующие факторы
Почему возникает врожденный вывих тазобедренного сустава, ученые спорят до сих пор. Существуют различные версии развития патологии, но у каждой из них пока нет достаточно убедительной доказательной базы. Установлено, что примерно 2-3% аномалий являются тератогенными, то есть формируются на определенном этапе эмбриогенеза. Выдвинуто несколько теорий о том, что может служить анатомической предпосылкой к возникновению ортопедической патологии:
- преждевременные роды, спровоцированные нарушением кровообращения между плацентой и плодом;
- дефицит микроэлементов, жиро- и водорастворимых витаминов в организме женщины во время вынашивания ребенка;
- наследственная предрасположенность, гипермобильность суставов, вызванная особенностями биосинтеза коллагена;
- травмирование женщины во время беременности, воздействие на нее радиационного излучения, тяжелых металлов, кислот, щелочей и других химикатов;
- травмирование новорожденного во время его прохождения по родовым путям;
- нарушения правильного развития и функционирования отдельных органов и систем плода из-за неполноценной трофики тканей;
- резкие колебания гормонального фона, недостаточная или избыточная выработка гормонов, которые влияют на продуцирование клеток костных и хрящевых тканей;
- прием женщиной фармакологических препаратов различных групп, особенно в первом триместре, когда у плода формируются основные органы всех систем жизнедеятельности.
Все эти факторы становятся причиной свободного выпадения бедренной кости из ацетабулярной впадины при определенном движении. Врожденный вывих тазобедренного сустава следует дифференцировать от приобретенной патологии, обычно возникающей в результате травмирования или развития костных и суставных заболеваний.
Классификация
Врожденному вывиху бедра у новорожденных предшествует дисплазия. Таким термином обозначаются последствия нарушения формирования отдельных частей, органов или тканей после рождения или в период эмбрионального развития. Дисплазия — это анатомическая предпосылка к вывиху, который пока не произошел, так как формы соприкасающихся суставных поверхностей соответствуют друг другу. Симптоматика патологии отсутствует, а диагностировать изменения в тканях можно только с помощью инструментальных исследований (УЗИ, рентгенография). Наличие клинической картины характерно для таких стадий заболевания:
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
При выборе метода терапии обязательно учитывается участок расположения анатомического дефекта. При дисплазии вертлужной впадины он локализован в ацетабулярной врезке. Аномалия обнаруживается и на головке бедра.
Клиническая картина
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
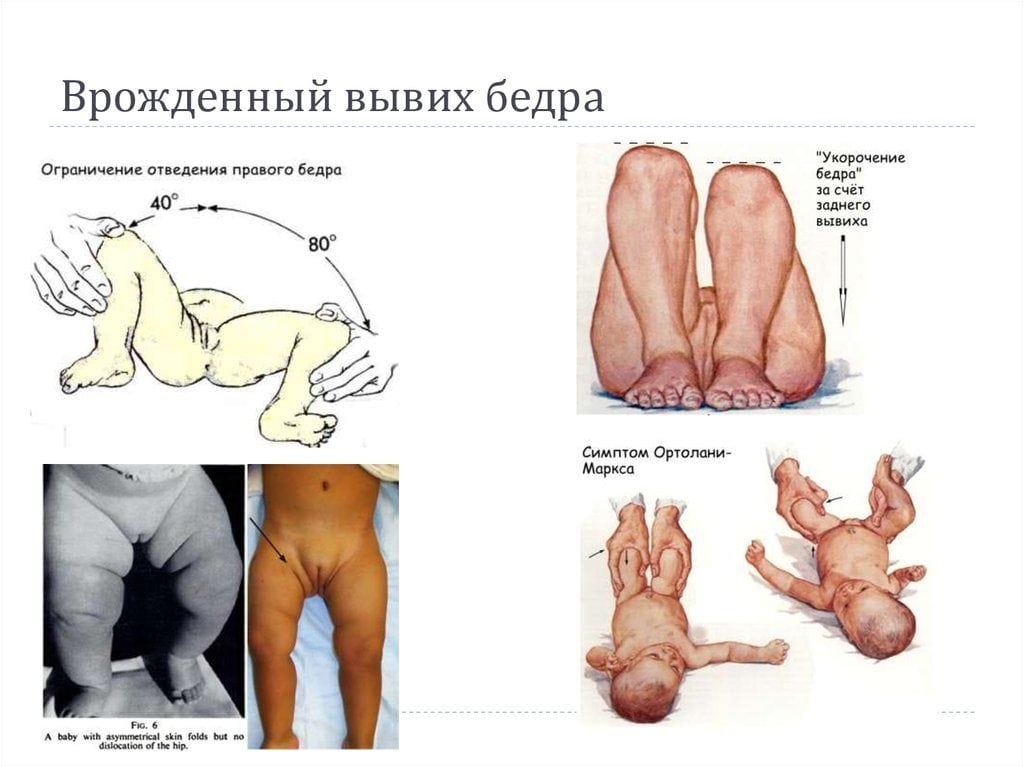
Если по какой-либо причине патология не была своевременно диагностирована, то она может затронуть расположенные вблизи бедра мягкие ткани. Например, врожденный вывих у детей старше полутора лет клинически проявляется плохим развитием мышц ягодиц. Ребенок старается стабилизировать тазобедренный сустав и раскачивается во время движения, его походка напоминает «утиную».
Диагностирование
Помимо клинического обследования для выставления диагноза проводятся инструментальные исследования. Несмотря на информативность рентгенографии при выявлении патологий опорно-двигательного аппарата, новорожденным показано УЗИ. Во-первых, оно абсолютно безопасно, так как не возникает лучевая нагрузка на организм. Во-вторых, при проведении УЗИ можно с максимальной достоверностью оценить состояние всех соединительнотканных структур. На полученных изображениях хорошо визуализируются костная крыша, расположение хрящевого выступа, локализация костной головки. Результаты интерпретируют с помощью специальных таблиц, а критерием оценки служит угол наклона ацетабулярной впадины.
Рентгенография показана с 6 месяцев, когда начинают окостеневать анатомические структуры. При постанове диагноза также рассчитывается угол наклона впадины. Используя рентгенологические снимки, можно оценить степень смещения головки бедра, обнаружить запаздывание ее окостенения.
Основные методы терапии
Лечение врожденного вывиха бедра проводится консервативными и оперативными методами. При обнаружении патологии в терапии используются шины для полной иммобилизации конечности. Ортопедическое приспособление накладывается при отведении и сгибании тазобедренного, коленного сочленений. Головка бедренной кости сопоставляется с впадиной, а это позволяет суставу правильно формироваться, развиваться. Лечение, проведенное новорожденному сразу после выявления патологии, практически всегда бывает успешным.

Своевременной считается терапия детей до 3 месяцев. По мере окостенения тканей вероятность благоприятного исхода консервативного лечения снижается. Но при сочетании определенных факторов с помощью наложения шины возможно полное выздоровление ребенка старше 12 месяцев.
Хирургическая операция также проводится сразу после диагностирования. Ортопеды настаивают на вмешательстве до пятилетнего возраста ребенка. Детям до 13-14 лет показано внутрисуставное хирургическое вмешательство с углублением ацетабулярной впадины. При оперировании подростков и взрослых внесуставным методом создается хрящевой ободок. Если врожденный вывих диагностирован поздно, осложнен нарушениями функционирования сустава, то проводится эндопротезирование.
Последствиями нелеченного врожденного вывиха бедра у взрослых становятся ранние диспластические коксартрозы. Патология проявляется обычно после 25 лет болевым синдромом, тугоподвижностью тазобедренного сустава, нередко приводит к потере работоспособности. Избежать такого развития событий позволяет только обследование новорожденного детским ортопедом, незамедлительно проведенная терапия.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Врожденный вывих бедра — это вывих головки бедренной кости из вертлужной впадины, обусловленный врожденной неполноценностью сустава Недиагностированный в грудном возрасте вывих бедра проявляется хромотой ребенка при первых попытках самостоятельной ходьбы. Наиболее эффективно консервативное лечение врожденного вывиха бедра у детей первых 3-4-х месяцев жизни. При его неэффективности или запоздалой диагностике патологии проводятся оперативные вмешательства. Отсутствие своевременного лечения врожденного вывиха бедра приводит к постепенному развитию коксартроза и инвалидизации больного.
Общие сведения
Дисплазия тазобедренного сустава и врожденный вывих бедра – различные степени одной и той же патологии, возникающей вследствие нарушения нормального развития тазобедренных суставов. Врожденный вывих бедра является одними из самых часто встречающихся пороков развития. По данным международных исследователей этой врожденной патологией страдает 1 из 7000 новорожденных. Заболевание поражает девочек примерно в 6 раз чаще, чем мальчиков. Одностороннее поражение встречается 1,5-2 раза чаще двустороннего.
Дисплазия тазобедренного сустава – серьезное заболевание. Современная травматология и ортопедия накопила достаточно большой опыт диагностики и лечения этой патологии. Полученные данные свидетельствуют о том, что при отсутствии своевременного лечения болезнь может привести к ранней инвалидизации. Чем раньше начинают проводить лечение, тем лучше будет результат, поэтому при малейшем подозрении на врожденный вывих бедра необходимо как можно быстрее показать ребенка врачу-ортопеду.
Врожденный вывих бедра
Классификация
Выделяют три степени дисплазии:
- Дисплазия тазобедренного сустава. Суставная впадина, головка и шейка бедра изменены. Нормальное соотношение суставных поверхностей сохраняется.
- Врожденный подвывих бедра. Суставная впадина, головка и шейка бедра изменены. Соотношение суставных поверхностей нарушено. Головка бедра смещена и находится около наружного края тазобедренного сустава.
- Врожденный вывих бедра. Суставная впадина, головка и шейка бедра изменены. Суставные поверхности разобщены. Головка бедра находится выше суставной впадины и в стороне от нее.
Симптомы
Тазобедренные суставы расположены достаточно глубоко, покрыты мягкими тканями и мощными мышцами. Непосредственное исследование суставов затруднено, поэтому патологию выявляют, в основном, на основании косвенных признаков.
- Симптом щелчка (симптом Маркса-Ортолани)
Выявляется только у детей в возрасте до 2-3 месяцев. Малыша укладывают на спину, его ножки сгибают, а затем аккуратно сводят и разводят. При нестабильном тазобедренном суставе происходит вывихивание и вправление бедра, сопровождающееся характерным щелчком.
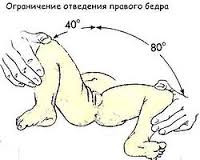
- Ограничение отведения
Выявляется у детей до года. Ребенка укладывают на спину, его ножки сгибают, а затем без усилия разводят в стороны. У здорового ребенка угол отведения бедра равняется 80–90°. Ограничение отведения может свидетельствовать о дисплазии тазобедренного сустава.
Следует учитывать, что в некоторых случаях ограничение отведения обусловлено естественным повышением мышечного тонуса у здорового ребенка. В этой связи большее диагностическое значение имеет одностороннее ограничение отведения бедер, которое не может быть связано с изменением тонуса мышц.
- Укорочение конечности
Ребенка укладывают на спину, его ножки сгибают и прижимают к животу. При односторонней дисплазии тазобедренного сустава выявляется несимметричность расположения коленных суставов, вызванная укорочением бедра на пораженной стороне.
- Асимметрия кожных складок
Ребенка укладывают сначала на спину, а затем на живот для осмотра паховых, ягодичных и подколенных кожных складок. В норме все складки симметричны. Асимметрия является свидетельством врожденной патологии.
- Наружная ротация конечности
Стопа ребенка на стороне поражения вывернута кнаружи. Симптом лучше заметен, когда ребенок спит. Необходимо учитывать, что наружная ротация конечности может выявляться и у здоровых детей.
- Другие симптомы
У детей в возрасте старше 1 года выявляется нарушение походки («утиная походка», хромота), недостаточность ягодичных мышц (симптом Дюшена-Тренделенбурга) и более высокое расположение большого вертела.
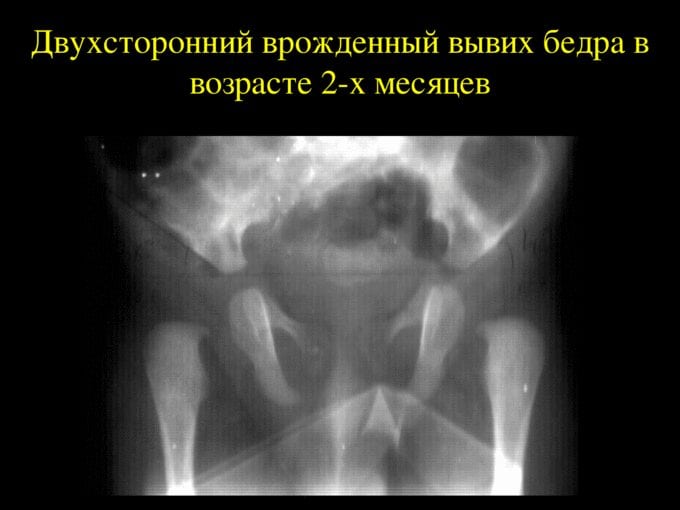
Диагноз этой врожденной патологии выставляется на основании рентгенографии, УЗИ и МРТ тазобедренного сустава.

Rg правого тазобедренного сустава. Врожденный вывих бедра. Головка бедренной кости (красная стрелка) ремоделирована, уплощена, смещена краниально. Вертлужная впадина (синяя стрелка) недоразвита.
Осложнения
Если патологию не лечить в раннем возрасте, исходом дисплазии станет ранний диспластический коксартроз (в возрасте 25-30 лет), сопровождающийся болями, ограничением подвижности сустава и постепенно приводящий к инвалидизации больного. При не излеченном подвывихе бедра хромота и боли в суставе появляются уже в возрасте 3-5 лет, при врожденном вывихе бедра боли и хромота возникают сразу после начала ходьбы.
Лечение врожденного вывиха бедра
- Консервативная терапия
При своевременном начале лечения применяется консервативная терапия. Используется специальная индивидуально подобранная шина, позволяющая удерживать ножки ребенка отведенными и согнутыми в тазобедренных и коленных суставах. Своевременное сопоставление головки бедра с вертлужной впадиной создает нормальные условия для правильного развития сустава. Чем раньше начинается лечение, тем лучших результатов удается добиться.
Лучше всего, если лечение начинается в первые дни жизни малыша. Начало лечения дисплазии тазобедренного сустава считается своевременным, если ребенку еще не исполнилось 3 месяца. Во всех остальных случаях лечение принято считать запоздалым. Тем не менее, в определенных ситуациях консервативная терапия достаточно эффективна и при лечении детей старше 1 года.
- Оперативное лечение
Самые хорошие результаты при хирургическом лечении данной патологии достигаются, если ребенок был прооперирован в возрасте до 5 лет. В последующем, чем старше ребенок, тем меньшего эффекта стоит ожидать от операции.
Операции при врожденном вывихе бедра могут быть внутрисуставными и внесуставными. Детям, не достигшим подросткового возраста, проводят внутрисуставные вмешательства. В процессе операции углубляют вертлужную впадину. Подросткам и взрослым показаны внесуставные операции, суть которых заключается в создании крыши вертлужной впадины. Эндопротезирование тазобедренного сустава проводится в тяжелых и поздно диагностированных случаях врожденного вывиха бедра с выраженным нарушением функции сустава.
Источник
Вывихом в медицинской науке называют нарушение целостности сустава, при котором смещаются соприкасающиеся костные структуры. По этиологическим признакам вывихи бывают врожденные и приобретенные.
Наследственные синдромы и дисплазии суставов
 При врожденном и наследственном заболевании суставов изменена форма и функция одного или нескольких сочленений на эмбриональном этапе развития. Причина заболевания – порок развития суставных тканей или следствие системного поражения опорно-двигательного аппарата (хондродисплазии). Пороки развития суставных тканей представляют собой недоразвитие следующих структур:
При врожденном и наследственном заболевании суставов изменена форма и функция одного или нескольких сочленений на эмбриональном этапе развития. Причина заболевания – порок развития суставных тканей или следствие системного поражения опорно-двигательного аппарата (хондродисплазии). Пороки развития суставных тканей представляют собой недоразвитие следующих структур:
- дисплазию суставных концов костных структур;
- эпифизарные дисплазии, с нарушением окостенения, проявляющиеся в виде тугоподвижности и деформации;
- недоразвитие связок внутри сустава и снаружи;
- недоразвитие мышечной ткани.
Чаще всего встречается врожденный вывих тазобедренного, лучезапястного (предплечья), коленного (надколенника) суставов. Редко встречается врожденный вывих голеностопного, локтевого сочленения и плеча. Чем раньше будет поставлен диагноз и начнется лечение, тем быстрее устранятся все изменения и функция сочленения нормализуется.
Тазобедренный вывих
Одной из самых распространенных патологий считается вывих тазобедренного сустава. Считается, что она передается по наследству. У мальчиков она встречается намного реже, чем у девочек. Вывих тазобедренного сочленения бывает односторонним и двусторонним.
Установить патологию тазобедренного сустава у новорожденного или грудничка для опытного врача не составляет труда. Известно, что у здорового младенца, если он лежит на спине, ножки, согнутые в коленках, легко принимают лягушечью позу. Если слегка прижать коленки, то ножки без труда укладываются на горизонтальную поверхность. При дисплазии тазобедренного сустава отведение становится ограниченным и при движении можно услышать характерное щелканье.
Визуально видно разницу в расположении кожных складочек на поверхности бедра, под коленкой, ягодицей и в паху. При отведении ножки амплитуда ограничена, ограничен поворот ножки кнаружи. В некоторых случаях заметно, что конечность укорочена.
Если патология не была вовремя диагностирована, поражение тазобедренного сустава даст о себе знать позднее в виде хромоты, укорочения конечности, переваливающейся, утиной походки и ограничении движений.
Как последствие может развиться деформация позвоночника и диспластический коксартроз.
Лечат патологию тазобедренного сочленения двумя методами: консервативным и хирургическим.
К консервативным методам относятся:
- широкое пеленание, мягкие прокладки;
- использование специализированных ортопедических приспособлений;
- лечебная гимнастика и массажи.
Индивидуально для малыша подбирается специальное ортопедическое средство: стремена Павлика, подушка Фрейка, «штанишки» Беккера и другие шины и повязки.
Их задача: при максимальном отведении удержать ноги согнутыми в области коленного и тазобедренного суставов. Если патология тазобедренного сустава выявляется после двухлетнего возраста, вывих вправляют кокситными повязками и хирургическим путем.
Родителям следует помнить, если лечение тазобедренного вывиха начнется вовремя, то процент полного выздоровления составляет 95%. Неадекватная и несвоевременная диагностика и запоздавшее лечение приведут к инвалидности.
Коленный вывих
По статистике, врожденный вывих коленного сустава встречается достаточно редко. Причины этой патологии — внутриутробные нарушения второй половины беременности. Проявляется разболтанностью коленного сочленения, недоразвитием связочного аппарата и неконгруэнтностью (несопоставленностью) суставных поверхностей между собой. С ростом ребенка деструктивные изменения в тканях коленного сустава усиливаются. Почти половина пациентов с такой патологией страдают врожденной косолапостью, врожденным вывихом тазобедренного сочленения и прочими аномалиями.
Степени проявления врожденного вывиха коленного сустава три:
- Рекурвация (в переводе с латыни обозначает гнуться в обратную сторону), первая степень деформации. Большеберцовая кость своей суставной поверхностью смещена к эпифизу бедренной кости. Ее верхний край выступает на сочленение бедра и наколенник.
- Подвывих, вторая степень деформации. Большеберцовая кость своим задним краем упирается в мыщелок бедренной кости.
- Вывих. Третья степень деформации коленного сочленения. Под тяжестью тела большеберцовая кость смещается вперед и вверх.
Основной клинический признак врожденной патологии коленного сустава – это переразгибание и ограниченность в подвижности. Все врачебные манипуляции сопровождаются криком младенца.
Вторая и третья степень патологии дает суставу ступенеобразную форму. Врожденный вывих третьей степени дает выраженное переразгибание, в подколенной впадине пальпируются разобщенные мыщелок бедренной кости и голень. Движения в сочленении возможны только до угла в 20 градусов.
Диагностика порока проводится в первые часы жизни новорожденного. Если вовремя начато адекватное лечение, то можно полностью восстановить нормальное анатомически-функциональное соотношение коленного сочленения. Основная фаза лечения проводится в родильном доме. На нижнюю конечность младенца накладывается специальная моделирующая шина и фиксируется эластичным бинтом с ватно-марлевыми прокладками.
Два раза в сутки врач производит сгибание коленного сустава, постепенно доходя до сгибания под прямым углом. После проходит наложение гипсовых лонгет на 5 суток. В среднем, лечение порока коленного сочленения заканчивается через десять дней, младенца выписывают из роддома и его наблюдает детский ортопед. Если лечение коленного порока в роддоме не дало положительного эффекта, показано хирургическое вмешательство после того, как ребенку исполнится три месяца.
Вывих лучезапястный
По статистике врожденных ортопедических патологий, сврожденный вывих предплечья встречается у 0,95% новорожденных, среди них преимущественно девочки. Вывих предплечья – это порок развития головки лучевой кости, влекущий за собой нарушение в суставе и ограничение его подвижности.
В ортопедии выделены три основные формы этой патологии:
- Вывих предплечья вперед. Нарушена сгибательная функция, иногда сопровождается с нарушенной сгибательной функцией локтевого сустава.
- Вывих предплечья назад. Разгибательная и ротационная функция резко ограничена.
- Вывих предплечья кнаружи. Нарушены и ограничены сгибательная, разгибательная и ротационная функции.
Причины, при которых развивается аномалия предплечья, могут быть эндогенного или экзогенного характера. Так, к эндогенным причинам относятся: патология матки, маловодие, психическая травма или общее заболевания в период вынашивания плода.
К экзогенным причинам относятся: внутриутробная травма, действие токсинов и вредных излучений на плод, недостаточное питание или инфекционные болезни во время беременности, отягощенная наследственность.
Диагностика порока производится в роддоме в первые часы жизни новорожденного. Постановка окончательного диагноза проводится по результатам рентгенологического исследования предплечья.
Для лечения врожденного вывиха предплечья показано исключительно хирургическое вмешательство. Проводится хирургическая реконструкция предплечья в лучелоктевом суставе с моделированием кольцевидной связки. Если движения в суставе предплечья ограничены, проводится операция с резекцией головки лучевой кости. После показаны лечебная гимнастика, курс массажа и тепловых процедур. После проведенного лечения прогноз, как правило, благоприятный.
Вывих плечевой кости
Врожденная суставная патология плеча – достаточно редкое заболевание. Ее развитие могут спровоцировать два причины: гипоплазия (недоразвитие суставных тканей) или внутриутробная травма. Врожденная дисплазия плеча может быть передней, задней и верхней.
Для врожденной патологии плеча характерны следующие симптомы:
- на стороне вывиха рука короче и меньше в диаметре;
- при пальпации можно обнаружить деформацию головки кости, ее сплющенную форму и смещение назад;
- недоразвитие сустава плеча проходит одновременно с недоразвитием суставного конца лопатки;
- двигательная функция сустава плеча нарушена;
- наличие приводящей контрактуры плеча;
- сочетается с недоразвитием мышечной ткани плеча, высоким положением лопатки.
Диагностируют порок развития сустава плеча в первые часы жизни новорожденного. После рентгенографии ортопедом ставится окончательный диагноз. Лечат врожденный вывих плеча консервативно на первых неделях жизни ребенка. Учитывая степень недоразвития и деформации, используют одномоментную или постепенную терапию устранения деформации. Для детей старшего возраста показано хирургическое вмешательство.
При адекватной и вовремя начатой терапии прогноз благоприятный.
Вывих голеностопа
Дисплазия голеностопного сустава проявляет себя косолапостью на обеих конечностях. С врожденным вывихом голеностопного сочленения чаще рождаются мальчики. Причины развития патологии, как и у прочих врожденных заболеваний суставов – это наследственная отягощенность, внутриутробное травмирование, токсикоз первого триместра беременности, хроническая интоксикация плода алкоголем, никотином, вредным излучением.
С врожденным пороком развития голеностопного сустава стопа ребенка имеет характерные особенности. Внутренняя поверхность стопы приподнята вверх, а наружная поверхность разворачивается внутрь. Кверху подтянута и пяточная часть стопы. К третьей степени дисплазии голеностопного сустава пальцы деформированы, и подошвенная часть стопы перегибается поперек.
Диагностика патологии осуществляется в роддоме в первые часы рождения младенца. Неонатолог, осматривающий ребенка, без труда определяет, что положение у стоп не физиологичное. Особенно ярко проявляются симптомы дисплазии голеностопного сочленения односторонние.
После показано рентгенологическое исследование с консультацией ортопеда. Лечение дисплазии голеностопного сустава должно проходить сразу, на первых днях жизни младенца.
Врожденную патологию голеностопного сочленения лечат, по показаниям ортопеда, консервативно или хирургическим способом.
Для консервативной терапии используют мягкую фиксирующую или гипсовую иммобилизацию. Показан курс массажа и лечебной гимнастики. Детям постарше врач назначает специальные ортопедические ботиночки. С первой и второй степенью дисплазии голеностопного сочленения удается справиться к годовалому возрасту малыша. Если ребенок уже ходит, правильно и полностью ставит стопу, лечение прошло успешно. Дальнейшая коррекция в таком случае уже не требуется. Просто в течение еще двух лет ребенок продолжает находиться под наблюдением ортопеда. Хирургическая операция показана тогда, когда проведенная консервативная терапия голеностопного сочленения не дала результата.
В возрасте полутора или двух лет ребенку проводится сухожильная пластика с последующей гипсовой иммобилизацией на полгода. После того, как будет снят гипс, ребенок нуждается в ортопедической обуви и в бинтовых фиксациях голеностопного сустава на ночь.
Если случай запущенный и ребенок постарше, проводится операция на костных структурах.
Современная травматология и ортопедия располагает достаточно большим опытом и разработанными эффективными методиками. Поэтому в настоящее время лечение детских врожденных аномалий суставов проходит успешно, с благоприятными прогнозами.
Источник
