Узи при вывихе бедра
(Новости лучевой диагностики 1998 2: 19-21)
Ультразвуковая диагностика дисплазии тазобедренных суставов.
Улезко Е. А., Бучель Ю. Ю., Фень Е. П.
7-я клиническая больница, городской консультативно-диагностический центр для детей, г. Минск.
Раннее выявление детей с врожденной дисплазией и врожденным вывихом бедра является важной задачей современной ортопедии. Ведь начало лечения данной патологии до 3-х месяцев у 97% детей приводит к отличным и хорошим результатам [1]. Однако, общепринятая рентгенологическая методика диагностики все же не позволяет в полном объеме оценить состояние сустава у ребенка первых трех месяцев жизни.
В последнее время в детской ортопедии у детей первого года жизни начинает широко применяться ультразвуковое исследование тазобедренных суставов, которое позволяет без применения рентгенологических методов решить вопрос о наличии дисплазии, подвывиха или вывиха. Даный метод исключает вредное лучевое воздействие, в том числе гонадную дозу, получаемую при рентгенологическом исследовании тазобедренных суставов. Ультразвуковое исследование позволяет оценить хрящевые структуры, которыми в основном и представлен тазобедренный сустав у детей первых месяцев жизни, а также мышечные и соединительно-тканные компоненты. Метод неинвазивен, возможно его многократное использование и применение функциональных проб [2].
Головка бедренной кости у детей первых месяцев жизни состоит из хрящевой ткани. Ядро окостенения головки бедра чаще появляется на 3-5 месяце. Ультразвуковое исследование позволяет обнаружить ядро окостенения на несколько недель раньше, чем рентгенологическое. Хрящевая часть головки бедра слабо отражает ультразвуковые волны, обеспечивая окно для исследования вертлужной впадины.
Вертлужная впадина состоит из неоссифицированного хряща, который визуализируется в виде зоны пониженной эхогенности, ограниченной краями подвздошной и седалищной костей.
Labrum состоит из гиалинового хряща пониженной эхоплотности и небольшого количества фибринознохрящевой ткани более высокой эхогенности.
По мере роста ребенка костные края вертлужной впадины и проксимальная часть бедра препятствуют проникновению ультразвука и визуализируются как структуры высокой эхогенности. Иногда в полости сустава обнаруживается воздух в виде непостоянных пятен высокой эхогенности, исчезающих при движении конечности, что расценивается как нормальное явление.
Методика ультразвукового исследования тазобедренных суставов, ультразвуковая классификация их врожденной патологии впервые разработаны австрийским врачом Graf в 1984 году и в настоящее время является общепризнанной [3,4].
Ультразвуковое исследование тазобедренных суставов проводится линейным датчиком 5,0 или 7,5 МГц. Ребенок укладывается на бок, нога согнута под углом 20-30о в тазобедренном суставе, что позволяет получить лучший косой срез. Исследование рекомендуется проводить в специальной укладке, которую нетрудно самостоятельно изготовить из поролона или одеяла (Рис. 1). Поскольку у новорожденных поясничный лордоз отсутствует, оптимальный скан может быть получен при положении плоскости сканирования (датчика) параллельно поясничному отделу позвоночника. Изображение сустава необходимо получить как можно ближе к средней линии сустава. Датчик устанавливается в проекции большого вертела. Вначале исследования может быть полезным перемещение датчика вдоль проксимального отдела бедра, которое визуализируется на поперечном скане в виде серпа высокой эхогенности. Перемещение датчика кзади позволяет получить изображение срединного среза головки бедра, имеющей форму шаровидного образования пониженной эхогенности. Необходимо сделать по крайней мере две качественные сканограммы каждого сустава для дальнейшего сравнения.
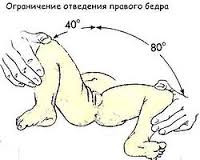
Показаниями к проведению ультразвукового исследования являются: симптомы “щелчка“ и “соскальзывания“ в первую неделю жизни; ограничение отведения бедра; асимметрия ягодичных складок; укорочение ноги; нарушение ротации бедра; рождение в ягодичном предлежании; повышение мышечного тонуса в нижних конечностях; наличие патологии тазобедренных суставов у близких родственников.
В норме (Рис. 2) головка сустава центрирована в ацетабулярной впадине. Костная часть крыши визуализируется практически горизонтально, хрящевая часть (лимбус) определяется в виде гиперэхогенной полоски, накрывающей головку сустава. Основная линия проводится по краю подвздошной кости, параллельно ей, через центр ацетабулярной впадины. Линия костной крыши проходит через костный выступ и у-образный хрящ и образует угол альфа. Линия хрящевой крыши проводится через костный выступ по основанию лимбуса и образует угол бетта (Рис. 3).
В практической работе удобно пользоваться сонометром (Рис. 4) — специальной шкалой, помогающей классифицировать суставы по типам (Таблица).
Ультразвуковые типы тазобедренных суставов.
Тип 1а (Рис. 2) характеризуется наличием заостренного костного выступа, при типе 1б-костный выступ сглажен (Рис. 5).
Тип 2 определяется как несформированный (незрелый) тазобедренный сустав (Рис. 6). Головка сустава центрирована, костный выступ округлый, костная часть крыши поката, хрящевая часть крыши широкая. У недоношенных детей и детей до 3-х месяцев такой сустав можно считать физиологически незрелым, диспластичным — тип 2а, что требует динамического наблюдения. После 3-х месяцев жизни подобная ультразвуковая картина расценивается как тип 2б и такие дети нуждаются в соответствующих лечебных мероприятиях. Тип 2с, так называемый предподвывих, когда головка сустава центрирована, но хрящевая часть недостаточно покрывает ее, костная часть крыши закруглена.
Тип 3 (Рис. 7) — подвывих, характеризуется эксцентрично расположенной головкой сустава, хрящевая часть крыши не определяется. У детей старше 3-х месяцев длительное давление головки на хрящевые структуры впадины вызывает дегенаративные процессы в тканях и при ультразвуковом исследовании отмечается усиление эхогенности в области ее хрящевой части.
При вывихе — тип 4 — головка сустава располагается вне полости сустава, децентрация ее происходит чаще латерально. Отмечается симптом “пустой“ ацетабулярной впадины (Рис. 8).
Таблица. Ультразвуковые типы тазобедренных суставов.
Типы
Угол альфа
Угол бетта
Зрелый сустав
1 а
> 60о
< 55о
1 б
> 60о
> 55о
Незрелый сустав
2 а
50-59о
> 55о
2 б
50-59о
> 55о
2 c
43-49о
> 55о
Подвывих
3 а
< 43о
> 77о
3 б
< 43о
> 77о
Вывих
4
< 43о
> 77о
Таким образом, ультразвуковой метод исследования тазобедренных суставов обладает высокой чувствительностью и специфичностью и может заменить или дополнить рентгенологические исследования в выявлении данной патологии у детей первого года жизни.








Источник
Период новорожденности — один из важнейших периодов жизни человека, в течении которого происходит адаптация организма ребенка к условиям внеутробной жизни. В настоящее время в клиническую практику педиатрии и неонатологии широко внедряются современные методы ультразвуковой диагностики.
Обеспечение максимального количества информации за короткое время с помощью простой техники, отсутствие лучевой нагрузки, возможность многократного исследования, неинвазивность — это то, что позволяет поставить ультразвуковые методы исследования в число первейших диагностических методов для новорожденных и детей первого года жизни.
Одним из актуальных вопросов для врачей-ортопедов детского возраста остается проблема ранней диагностики диспластических заболеваний тазобедренных суставов, в первую очередь врожденного вывиха бедра. К сожалению, частота данного заболевания из года в год неуклонно растет. При этом на одного мальчика с измененными тазобедренными суставами приходится 6 девочек.
Что может послужить поводом для обследования ребенка на данную патологию?
Прежде всего, это особенности беременности и родов: многоплодная беременность, тазовое и другие аномальные предлежания, анемия беременных, крупный плод, кесарево сечение. Поводом для направления на обследование может также послужить наличие врожденного вывиха бедра или другой врожденной ортопедической патологии у одного из родителей малыша.
У ребенка первых месяцев жизни о состоянии тазобедренных суставов может говорить ограничения разведения бедер. Родителей должна насторожить асимметрия подъягодичных и подколенных складок, повышение мышечного тонуса в ножках, т.е. их излишнее напряжение. Врожденный вывих бедра как процесс проходит 3 основных стадии развития:: предвывих, подвывих и собственно вывих. У ребенка первых дней жизни может определяться самая ранняя стадия — когда головка бедра вывихивается из вертлужной впадины таза и может легко вправляться обратно. Без качественной диагностики и лечения, с течением времени происходит стойкое смещение головки бедра, она полностью оттесняется со своего физиологического места и теряет контакт с соответствующей суставной поверхностью, т.е. формируется собственно вывих бедра, который ведет к тяжелым изменения тазобедренного сустава и всего скелета ребенка.
Традиционным видом диагностики диспластических поражений тазобедренного сустава остается рентгенодиагностический метод. Однако он, во-первых, не позволяет оценить мягкотканный компонент суставов (хрящи, мышцы, соединительную ткань). Во-вторых, необходимо учитывать и лучевую нагрузку, которая ведет к снижению защитных свойств организма ребенка. Кроме того, и это немаловажный факт, рентгенологический метод является информативным в возрасте не ранее 3 месяцев, когда эффективность лечения при выявлении патологии уже снижается. В немалом проценте случаев у детей раннего возраста рентгенологический метод может быть не информативен: есть клинические проявления, есть морфологические изменения на УЗИ, а на рентгенограмме нет данных за патологию.
Ранняя диагностика врожденного вывиха бедра имеет исключительно важное значение для дальнейшего правильного роста малыша. В случаях поздно начатого лечения у 10-60% больных развивается коксартроз (неподвижность тазобедренного сустава) и другие тяжелые морфологические изменения. При правильной постановке диагноза на первом месяце жизни ребенка достигается 100%-й успешный результат лечения, на 3-м месяце — 80%, на 6-м месяце — 50%, а после года — всего 4%.
Если Вы уже приняли решение провести обследование, приходите к нам! В наших клиниках квалифицированные специалисты проводят УЗИ-исследования на аппаратах последнего поколения.
Источник
Врожденный вывих бедра — это вывих головки бедренной кости из вертлужной впадины, обусловленный врожденной неполноценностью сустава Недиагностированный в грудном возрасте вывих бедра проявляется хромотой ребенка при первых попытках самостоятельной ходьбы. Наиболее эффективно консервативное лечение врожденного вывиха бедра у детей первых 3-4-х месяцев жизни. При его неэффективности или запоздалой диагностике патологии проводятся оперативные вмешательства. Отсутствие своевременного лечения врожденного вывиха бедра приводит к постепенному развитию коксартроза и инвалидизации больного.
Общие сведения
Дисплазия тазобедренного сустава и врожденный вывих бедра – различные степени одной и той же патологии, возникающей вследствие нарушения нормального развития тазобедренных суставов. Врожденный вывих бедра является одними из самых часто встречающихся пороков развития. По данным международных исследователей этой врожденной патологией страдает 1 из 7000 новорожденных. Заболевание поражает девочек примерно в 6 раз чаще, чем мальчиков. Одностороннее поражение встречается 1,5-2 раза чаще двустороннего.
Дисплазия тазобедренного сустава – серьезное заболевание. Современная травматология и ортопедия накопила достаточно большой опыт диагностики и лечения этой патологии. Полученные данные свидетельствуют о том, что при отсутствии своевременного лечения болезнь может привести к ранней инвалидизации. Чем раньше начинают проводить лечение, тем лучше будет результат, поэтому при малейшем подозрении на врожденный вывих бедра необходимо как можно быстрее показать ребенка врачу-ортопеду.

Врожденный вывих бедра
Классификация
Выделяют три степени дисплазии:
- Дисплазия тазобедренного сустава. Суставная впадина, головка и шейка бедра изменены. Нормальное соотношение суставных поверхностей сохраняется.
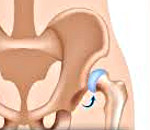
- Врожденный подвывих бедра. Суставная впадина, головка и шейка бедра изменены. Соотношение суставных поверхностей нарушено. Головка бедра смещена и находится около наружного края тазобедренного сустава.
- Врожденный вывих бедра. Суставная впадина, головка и шейка бедра изменены. Суставные поверхности разобщены. Головка бедра находится выше суставной впадины и в стороне от нее.
Симптомы
Тазобедренные суставы расположены достаточно глубоко, покрыты мягкими тканями и мощными мышцами. Непосредственное исследование суставов затруднено, поэтому патологию выявляют, в основном, на основании косвенных признаков.
- Симптом щелчка (симптом Маркса-Ортолани)
Выявляется только у детей в возрасте до 2-3 месяцев. Малыша укладывают на спину, его ножки сгибают, а затем аккуратно сводят и разводят. При нестабильном тазобедренном суставе происходит вывихивание и вправление бедра, сопровождающееся характерным щелчком.
- Ограничение отведения
Выявляется у детей до года. Ребенка укладывают на спину, его ножки сгибают, а затем без усилия разводят в стороны. У здорового ребенка угол отведения бедра равняется 80–90°. Ограничение отведения может свидетельствовать о дисплазии тазобедренного сустава.
Следует учитывать, что в некоторых случаях ограничение отведения обусловлено естественным повышением мышечного тонуса у здорового ребенка. В этой связи большее диагностическое значение имеет одностороннее ограничение отведения бедер, которое не может быть связано с изменением тонуса мышц.
- Укорочение конечности
Ребенка укладывают на спину, его ножки сгибают и прижимают к животу. При односторонней дисплазии тазобедренного сустава выявляется несимметричность расположения коленных суставов, вызванная укорочением бедра на пораженной стороне.
- Асимметрия кожных складок
Ребенка укладывают сначала на спину, а затем на живот для осмотра паховых, ягодичных и подколенных кожных складок. В норме все складки симметричны. Асимметрия является свидетельством врожденной патологии.
- Наружная ротация конечности
Стопа ребенка на стороне поражения вывернута кнаружи. Симптом лучше заметен, когда ребенок спит. Необходимо учитывать, что наружная ротация конечности может выявляться и у здоровых детей.
- Другие симптомы
У детей в возрасте старше 1 года выявляется нарушение походки («утиная походка», хромота), недостаточность ягодичных мышц (симптом Дюшена-Тренделенбурга) и более высокое расположение большого вертела.
Диагноз этой врожденной патологии выставляется на основании рентгенографии, УЗИ и МРТ тазобедренного сустава.

Rg правого тазобедренного сустава. Врожденный вывих бедра. Головка бедренной кости (красная стрелка) ремоделирована, уплощена, смещена краниально. Вертлужная впадина (синяя стрелка) недоразвита.
Осложнения
Если патологию не лечить в раннем возрасте, исходом дисплазии станет ранний диспластический коксартроз (в возрасте 25-30 лет), сопровождающийся болями, ограничением подвижности сустава и постепенно приводящий к инвалидизации больного. При не излеченном подвывихе бедра хромота и боли в суставе появляются уже в возрасте 3-5 лет, при врожденном вывихе бедра боли и хромота возникают сразу после начала ходьбы.
Лечение врожденного вывиха бедра
- Консервативная терапия
При своевременном начале лечения применяется консервативная терапия. Используется специальная индивидуально подобранная шина, позволяющая удерживать ножки ребенка отведенными и согнутыми в тазобедренных и коленных суставах. Своевременное сопоставление головки бедра с вертлужной впадиной создает нормальные условия для правильного развития сустава. Чем раньше начинается лечение, тем лучших результатов удается добиться.
Лучше всего, если лечение начинается в первые дни жизни малыша. Начало лечения дисплазии тазобедренного сустава считается своевременным, если ребенку еще не исполнилось 3 месяца. Во всех остальных случаях лечение принято считать запоздалым. Тем не менее, в определенных ситуациях консервативная терапия достаточно эффективна и при лечении детей старше 1 года.
- Оперативное лечение
Самые хорошие результаты при хирургическом лечении данной патологии достигаются, если ребенок был прооперирован в возрасте до 5 лет. В последующем, чем старше ребенок, тем меньшего эффекта стоит ожидать от операции.
Операции при врожденном вывихе бедра могут быть внутрисуставными и внесуставными. Детям, не достигшим подросткового возраста, проводят внутрисуставные вмешательства. В процессе операции углубляют вертлужную впадину. Подросткам и взрослым показаны внесуставные операции, суть которых заключается в создании крыши вертлужной впадины. Эндопротезирование тазобедренного сустава проводится в тяжелых и поздно диагностированных случаях врожденного вывиха бедра с выраженным нарушением функции сустава.
Источник
Первыми моими пациентами с диагнозом дисплазия тазобедренных суставов (тбс) были мои пятеро детей. Сейчас у них есть уже свои детки. Старшей дочери диагноз был поставлен 23 года назад, было назначение – стремена. Уже тогда был не согласен с тем, что это единственный путь лечения. Это заставило меня искать альтернативные методы лечения и разработать свою методику для грудничков. Сейчас с уверенностью могу сказать, что такой путь есть. Результаты многолетней работы, статистика, истории болезней подтверждают это. Данную методику правильнее было бы назвать профилактикой, которая нужна абсолютно всем малышам. Профилактическое лечение сразу после рождения позволяет избавиться от многих сопутствующих болезней при заболевании сколиоз и остеохондроз во взрослом возрасте. И хоть многие родители считают, что сколиоза не избежать, могу с уверенностью сказать, что мои дети и пациенты, начавшие лечение с грудничкового возраста растут здоровыми, выносливыми и красивыми. Но каждый в праве сам решать какой метод лечения выбрать.
Что такое Дисплазия?
Дисплазия – это недоразвитие органа или ткани.
Дисплазия тазобедренного сустава (ТБС) – частая патология опорно-двигательного аппарата у новорожденных и детей грудного возраста, характеризующаяся недоразвитием, смещением, не центрированием, асимметрией элементов ТБС: вертлужной впадины, головки бедренной кости с окружающими мышцами, связками, капсулой.
Различают три вида дисплазии тазобедренных суставов:
1) предвывих
2) подвывих
3) вывих бедра.
Предвывих и подвывих встречается у каждого 2-3-го ребенка, бывает односторонним и двухсторонним протекает практически безболезненно в детском возрасте, ребенок при этом может свободно ходить, бегать и даже прыгать, родители при этом не замечают практически никаких отклонений, за исключением косолапости, вольгузности стоп, сколиотической осанки…
При предвывихе – головку бедренной кости можно свободно передвигать внутри сустава при этом окружающие сустав связки ослаблены, образуется нестабильность.
Подвывих – головка бедренной кости может выскакивать и возвращаться на свое место в сустав при этом, как правило, слышен глухой щелчок.
Вывих – крайне редкое явление, на 1000 рожденных детей у одного такая патология. При вывихе головка бедренной кости лежит вне сустава.
Причины дисплазии тазобедренных суставов (дисплазия ТБС):
1) Ягодичное предлежание плода, когда ножки согнуты в тазобедренных суставах и разогнуты в коленных, стопы находятся у плеч (часто исход родов – кесарево сечение).
2) Внутриутробное обвитие пуповиной.
3) Родовые и послеродовые травмы
4) Гинекологические заболевания у матери, которые могут затруднять внутриутробное движение ребенка.
5) Генетическая предрасположенность, если у родственников наблюдалась данная патология.
6) Гормональные нарушения у женщин во время беременности.
7) Недоношенные дети.
8) Воздействия внешних факторов окружающей среды.
Откуда же берется дисплазия?
В данном случае без терминологии не обойтись. Опишем один из механизмов происхождения дисплазии у детей. При функциональном блокировании в шейном отделе позвоночника (которое возникает при родах и после), напрягается верхняя доля трапециевидной мышцы, одновременно происходит напряжение и в нижней доле, в грудном отделе позвоночника впоследствии происходит блокирование в пояснично-крестцовом и подвздошно-крестцовом сочлениях. В результате этого, поднимается выше с одной стороны гребень подвздошной кости, происходит перекос таза (скрученный таз). О каких стременах в таком случае можно говорить, если с одной стороны нога выглядит короче другой. Соответственно головка бедра по отношению к другой расположена ассиметрично. Любые динамические нагрузки в таком случае болезненны. И никакой массаж и никакие ортопедические приспособления не исправят данной ситуации. Теряется каждый час, каждый день, не говоря уже о неделях и месяцах. А если еще напомнить о смещении в шейном отделе (читайте о кривошеи)- что приводит к нарушению мозгового кровообращения и вспомнить о гипоталамусе, который регулирует выработку гормонов другими железами, в том числе и выработку гормонов, отвечающих за нормальный рост и полноценное развитие, то становится страшно.
Как видите лечение должно проходить комплексно, благодаря применению методов мануальной диагностики и терапии, можно успешно исправить многие проблемы не ожидая усугубления процесса.
Симптомы.
Что должно насторожить родителей.
До 1 месяца. Повышенный тонус мышц спины, визуально одна ножка короче другой, дополнительная складка на ягодице, асимметрия ягодичных складок и ягодиц, не полное разведение ножек, при согнутых коленях. Положение туловища у ребенка С-образное, головку держит на одной стороне, часто на одной руке ребеночек держит сжатый кулачок.
3 – 4 месяца. При сгибании ножек в коленных и тазобедренных суставах часто слышен щелчок, плосковольгузная стопа (пяточка находится не на одной линии с голенью). Одна ножка визуально короче другой.
6 месяцев и старше. Привычка вставать и ходить на пальчиках, при походке вывернутые вовнутрь или наружу пальцы одной или двух ног, косолапость. Чрезмерное искривление позвоночника в поясничном отделе – горизонтальный таз, походка, «как у уточки». Визуальное легкое искривление позвоночника, сутулость. Одна ножка короче другой за счет скошенного таза.
Лечение.
Традиционное лечение дисплазии тазобедренных суставов
Даже среди врачей ортопедов, травматологов, хирургов нет единого мнения и взаимопонимания о дисплазии. Дисплазия проявляется у всех детей по-разному и не всегда определяется сразу после рождения. Суставы могут быть «нормальными» при рождении и в первые несколько месяцев развития, но позже диагностироваться как аномальные-патологические к 6 -12 месяцам.
При первичном осмотре сразу после рождения дать точную диагностику не может даже очень опытный ортопед, хотя предрасположенность к дисплазии тазобедренных суставов можно спрогнозировать с первого дня. Если обратить внимание на кривошею, при которой ребенок голову постоянно держит в одну сторону.
Каждый ребенок индивидуален и развивается согласно генетических особенностей родителей. Родителей не пугает то обстоятельство, что у ребенка в 7-8 месяцев еще нет зубов и, к примеру вовремя не «закрылся» большой родничок. Родители уверены, что и зубы вырастут и родничок затвердеет, хотя эти два состояния можно сравнить с «дисплазией рта» и «дисплазией черепа».
Но признаки дисплазии тазобедренных суставов нужно постоянно держать на контроле, ведь по сути, дисплазия у детей – это слабое, неполное развитие сустава, в большинстве случаев оно является естественной особенностью организма маленького ребенка, и гораздо реже признаком заболевания – истинного вывиха.
За последние 30-40 лет в лечении дисплазии тазобедренных суставов ничего не менялось, за исключением, различных ортопедических приспособлений и испытании их на детях. Стремена Павлика, шина Фрейка, ЦИТО, Розена, Волкова, Шнейдерова, аппарат Гневковского… – эти ортопедические приспособления нужны только при истинном вывихе бедра. А их назначают почти каждому ребенку от одного месяца до одного года постоянного ношения за исключением купания. Зачастую при этом психика ребенка нарушается – в первое время он плаксивый, беспокоен, а затем подавленный, угнетенный, замкнутый, безразличный ко всему. Ко мне неоднократно приносили детей в аппаратах в возрасте 2,5 года, они резко отличаются в физическом и психическом развитии. Хотя были и такие, которые приспосабливались и прыгали-бегали в аппарате наперегонки с ровесниками.
Современное лечение дисплазии у детей методами мануальной медицины
Для того чтобы пойти на прием к врачу необходимо взять с собой ксерокопии выписки из роддома, заключения и выводы ортопеда, рентгеновский снимок или УЗИ и ксерокопию их описания.
Если подойти к проблеме дисплазии у грудных детей по-новому, то следует признать: традиционное лечение зачастую только мучает малышей. Для того чтобы установить первопричину, будь то вывих, подвывих или предвывих. На самой ранней стадии не стоит мучить малыша ортопедическими приспособлениями. Ребенок с каждым днем должен познавать мир, испытывать динамические нагрузки на тазобедренные суставы, при которых улучшается кровообращение, восстанавливаются все функции, происходит нормальное физиологическое развитие тазобедренных суставов и тканей окружающих его.
Подходят к этой проблеме однобоко только лишь со стороны ортопедии, рассматривая только нарушения в тазобедренных суставах, забывая о целостности всего организма, как единой функциональной системе нельзя.
Большинство узких специалистов очень критически подходят к новшествам лечения – применении мануальной медицины, я считаю что если методика действует значит ее нужно применять. Я был приятно удивлен, побывав в 2002 году на Международной конференции по мануальной терапии, что я не один являюсь противником устаревших методов лечения дисплазии. Уже есть ортопеды, которые учатся приемам мануальной терапии, но на Украине это еще вопрос будущего.
Мануальная терапия в руках «не специалиста» может нанести непоправимый вред здоровью пациента.
Есть выбор – массаж и «ортопедические приспособления». К примеру, различные стремена, стельки от плоскостопия, приспособления – корсеты от сколиоза, воротник «шанс», корсетные пояса от радикулита, костыли, инвалидная коляска.
Либо мануальная медицина, но при этом должны помнить, что каждый потерянный день в детстве невосполним. На каждом этапе развития ребенка постоянно происходит формирование, как органов, так и тканей. Не давайте организму приспосабливается к проблемам – ищите пути решения их. «Таблетка под язык – самое простое». Движение – это жизнь. И если что-то в биомеханике не так, то это надо устранять, а не обезболивать и оттягивать время. Организм вам подскажет на первом этапе острой болью, о которой не может сказать малыш, но по тоническому напряжению мышц можно это определить. Ищите причину, от чего эта боль исходит, а не глушите эту боль.
В тяжелых случаях – истинном вывихе бедра – я за то, чтобы лечение проводилось комплексно, применяя совместно мануальную терапию и ортопедию, в крайних случаях и хирургию.
Каждый выбирает путь к решению проблемы, т. е. лечению, сам. И что было заложено в детстве, то и вырастет. В данном конкретном случае речь идет о детях, выбирают родители, так как с мнением грудничка, никто не считается. Он может какое-то время кричать, устраивать бессонные ночи, давая понять, что не согласен с этим, но изменить ничего не может – решают родители.
Если Вам говорят, что ребенок с дисплазией не будет ходить или будет хромать, то это не так. Вероятность хромоты есть только при крайней форме дисплазии – при истинном вывихе бедра. Остальные дети ходят нормально и внешне практически не отличаются от своих сверстников до определенного возраста. Но этим детям гарантировано не менее страшное заболевание – сколиоз, остеохондроз со всеми сопутствующими заболеваниями. К сожалению, сколиоз ждет и тех детей, которых мучали, одевая в детстве в стремена, различные приспособления, делали массажи, ультрафорезы, занимались плаванием и не провели действительно правильное лечение, т.е. не устранили изначально причину из-за чего это все произошло.
Источник
