Солнечный дерматит с ожогом

Солнечный (фотоконтактный) дерматит – это разновидность аллергического дерматита, который отличается от всех прочих наличием уникального провоцирующего фактора. Речь идёт о солнечном свете, точнее об ультрафиолетовом излучении.
Особенности заболевания
Солнечный свет (а точнее, ультрафиолетовое излучение) вызывает данную разновидность кожного воспаления, но нельзя сказать, что это единственный провоцирующий фактор.
В группу риска входят:
- лица, страдающие другими видами аллергических реакций;
- пациенты, страдающие аутоиммунными заболеваниями, особенно кожного характера (например, псориаз);
- лица, регулярно и длительно использующие косметические средства или употребляющие определённые медикаменты;
- детский возраст до 7 лет – из-за общей сенсибилизации детского организма.
Солнечный по своей структуре напоминает холодовой дерматит. Там низкая температура также является провоцирующим, но не единственным фактором.
У детей
Фотодерматит у детей может возникать спонтанно и также спонтанно проходить.
Воспаление кожи у детей часто обусловлено наличием в организме антигенного анализа, когда иммунная система впервые знакомится с основными возбудителями (стрептококки, стафилококки и пр.).
Основные формы
Солнечный дерматит – это частный случай актинического дерматита, под которым подразумевается воспаление кожи в результате воздействия любых типов электромагнитного излучения.
Каждый из подвидов актинического воспаления проявляется схожими симптомами.
По другой классификации солнечное воспаление кожи рассматривают как разновидность аллергического контактного дерматита.
Поскольку наблюдается генерация аллергической реакции в зависимости от химических провоцирующих факторов, попавших на кожу или внутрь организма.
Основополагающие признаки

Основная схема возникновения солнечного дерматита полагает контакт организма с химическим аллергеном, но каскадное воспаление возникает на фоне ещё и ультрафиолетового излучения.
Причём под химическим аллергеном могут подразумеваться:
- вещества, привнесённые извне (внешние);
- выработанные организмом (внутренние).
Не нужно проводить разграничение по признакам, связанных с солнцем, и по химическим раздражителем – они взаимосвязаны.
В качестве базовой причины заболевания рассматривают внутренний фактор. На первое место, как всегда, выносят генетику.
В определении генов, отвечающих за подобные воспаления в коже, внимание уделяют:
- гены, связанные с комплексом гистосовместимости;
- гены, отвечающие за синтез медиаторов воспаления (цитокины);
- виды генов, отвечающие за синтез рецепторов к цитокинам;
- гены, регулирующие цепочки гуморального иммунного ответа;
- ген, кодирующий белок филаггрин, который предотвращает потерю влаги.
Однако помимо генетики существуют и другие индивидуальные внутренние факторы.
Например, повышенная антигенная нагрузка на плод в последнем триместре беременности.
Такое бывает:
- Если мать переносит тяжелые инфекционные заболевания во время беременности.
- Также при конфликте иммунных систем матери и плода.
Это приводит к повышенной сенсибилизации лимфоцитов и клеток Лангерганса.
Среди внешних химических агентов, способных в сочетании с солнечным светом вызвать описываемую форму дерматита, можно перечислить:
- Косметика, содержащая:
– бензокаин (часто содержится в мыле);
– мускус (может входить в состав лосьона после бритья);
– бензофенон (частый компонент крема от загара). - Сенсибилизаторами могут выступить некоторые фармацевтические препараты (сульфаниламиды, Ихтиол, Гризеофульвин, глюкокортикостероиды применяемые длительно в больших дозах, причём в данном случае наружное применение имеет большее значение).
- Агрессивная бытовая химия.
Существует и ряд внутренних системных заболеваний, изменяющих биохимию организма, что приводит к сенсибилизации:
- сахарный диабет;
- сильное ожирение;
- любые хронические заболевания печени и почек;
- некоторые аутоиммунные нарушения.
Симптомы и признаки
Клинические признаки заболевания проявляются после любого воздействия ультрафиолета:
- солнечный свет;
- солярий;
- дезинфекционные ультрафиолетовые лампы.
Однако это происходит не сразу после облучения.
Развитие аллергической реакции наблюдается примерно через сутки или даже двое суток.
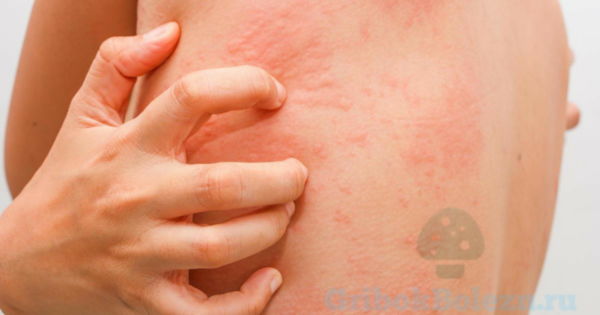
Солнечный дерматит характеризуют следующие симптомы:
- Сначала общая легкая гиперемия, напоминающая ожог первой степени.
– Локализация гиперемии напрямую не связана с зоной облучения.
– Как правило, облучению подвергается большая часть тела (кожное воспаление поражает запястья, предплечье, на лице – щёки и подбородок, зону декольте у женщин и торс у мужчин).
– Позднее гиперемия способна распространяться на другие участки кожного покрова тела. - Через пару дней гиперемия превращается в сыпь, напоминающая крапивницу.
- Может отмечаться зуд (пруриго), но подобное происходит не всегда.
- При обширных высыпаниях часто возникают сопутствующие воспаления типа конъюнктивита.
- Сыпь самопроизвольно проходит через пару недель, но повторные длительные контакты с ультрафиолетом вызывают рецидив.
Чувствительность кожных покровов, связанная с уровнем белковой триады (филаггрин, коллаген и эластин), это один из факторов, определяющих степень воспаления (помимо уровня фотосенсибилизирующих агентов).
При крайне высокой чувствительности на коже могут возникать волдыри и серозные пузырьки-везикулы, а также наблюдаются системные признаки вроде субфебрилитета, общего недомогания.
Если не устранить фотосенсибилизирующие факторы (химические агенты, внутренние системные заболевания), то рецидивы солнечного дерматита неизбежны.
Постепенно из-за этого на коже возникает стойкая солнечная эритема, отмечается изменение кожного рисунка, кожа становится грубой, шелушащейся, отмечается утолщение кожного покрова и изменение его пигментации (лихенизация).
Прыщи на лице также считаются сопутствующим условием, облегчающем развитие лицевого солнечного дерматита.
Диагностика

Проявления дерматита после облучения возникают не сразу, а спустя сутки, поэтому не сразу удается провести идентификационную связь между ультрафиолетом и кожным воспалением.
Задача диагностики не столько в определении самого заболевания, сколько в определении сопутствующих химических раздражителей, которые активируются ультрафиолетом.
Необходимо проконсультироваться с дерматологом – это основной врач при данном классе заболеваний.
Основные мероприятия в рамках диагностики:
- клинический осмотр пациента, изучение анамнеза (в 95% всех случаев верный диагноз ставится уже на этой стадии);
- аппликационные аллергопробы – контрольное контактирование с небольшим количеством распространённых фотосенсибилизаторов с целью определения причин воспаления;
- взятие кожных соскобов – необходимо для дифференциальной диагностики с целью исключения прочих патологий дермы;
- общий анализ мочи (включая пробу Зимницкого), общий и биохимический анализ крови, УЗИ брюшной полости и почек, гастроскопия, анализ крови на иммунологический статус – подобные мероприятия необходимы, когда вероятной причиной заболевания является какая-то внутренняя системная патология.
Обязательно проконсультируйтесь с врачом хотя бы ради уточнения болезней внутренних органов.
Как и чем лечить
Методы лечения по сути схожи с теми, что применяются при других видах дерматитов.
В качестве особенности терапии солнечного дерматита полагается ограничение пребывания пациента в зоне воздействия любых источников ультрафиолетового излучения.
Медикаментозное
Базовую основу лечения составляет ограничение контактов пациента с ультрафиолетовым излучением. Затем, если это возможно, идёт исключение провоцирующего химического агента. И только после этого определяют лекарства от солнечного дерматита.
Препараты разделяются, в основном, на те, что применяются:
- местно;
- наружно;
- для приема внутрь.
А именно:
- Кремы и мази на основе глюкокортикостероидов (Синафлан, Адвантан, Дермовейт, Элоком, Пимафукорт, Целестодерм).
– Применяются кратковременно при выраженных воспалениях, особенно актуальны, если наступает солнечная эритема.
– Однако если химическим триггером являются как раз гормональные препараты, то применение подобных лекарств недопустимо. - Назначают антигистаминные средства.
– Причём как в виде таблеток перорально (системно), так и антигистаминные мази.
– Сейчас применяют в основном препараты второго и третьего поколения (Астемизол, Азеластин, Акривастин, Терфенадин, Лоратадин, Фексофенадин, Дезлоратадин, Левоцетиризин).
– Поскольку они практически не имеют побочек, являются более сильными конкурентными блокаторами гистаминовых рецепторов, а Дезлоратадин (Эриус) ещё и тормозит синтез самого гистамина в тучных клетках.
– В 99% всех случаев биохимические процессы солнечного дерматита имеют гистаминовую природу.
– Однако при той же порфирии применение антигистаминных препаратов бессмысленно. - НПВС (Ибупрофен, Анальгин, Ацетилсалициловая кислота) – как общие противовоспалительные и симптоматические средства.
- Назначают витаминные комплексы, базирующиеся на группе В.
Также могут применяться различные увлажняющие, протекторные, питательные крема для эпидермиса и дермы.
Народные методы
Народные способы применяются для лечения заболевания в домашних условиях.
Однако они пригодны в большей степени для профилактики, чем для лечения полноценного обострения.
Несколько рецептов:
- Травяной сбор: равные пропорции ромашки, зверобоя, валерианы и шалфея.
– 200 г сбора залить 4 литрами воды (кипяток) и настоять 40 минут.
– Процеженный настой заливают в заранее приготовленную тёплую ванну, которую следует принимать не менее 20 минут. - Поровну смешивается дягиль, корень валерианы, песчаная осока, трава вероники, мелисса, листья вахты, фиалка трехцветная, корень лопуха, лепестки розы, семена льна.
– Шесть грамм полученной смеси залить 300 мл горячей воды.
– Настаивать 15 минут.
– Процедить.
– Принимать внутрь после еды, по полстакана, 3 раза в день. - В равных долях смешать крапиву двудомную, душицу, фиалку, ромашку, тимьян, хвощ полевой и корень солодки.
– Добавить в соотношении 1:2 корень валерианы и череду.
– Залить 300 мл кипятка, настаивать 20 минут.
– Принимать внутрь по 100 мл за полчаса до еды трижды в день. - Отлично помогают примочки из настоя девясила высокого (15 г сырья заливают 200 мл кипятка).
- Известным народным средством являются марлевые компрессы из тёртого свежего картофеля.
- Пюре из свежих ягод земляники можно смазывать пораженные участки.
Ингредиенты для рецептов народной медицины продаются в любой аптеке и продуктовом супермаркете. Но перед их применением всегда следует проконсультироваться со специалистом.
Осложнения
Наиболее распространенным осложнением считается переход заболевания в хроническую форму солнечного дерматита. Появление стойкой солнечной эритемы и указывает на данный процесс.
Хроника отличается тем, что кожное воспаление сохраняется весьма длительный срок (недели и месяцы) даже при отсутствии ультрафиолетового облучения.
На фоне солнечного могут развиться другие формы дерматита, тот же атопический марш.
Противопоказания

Обычно противопоказаний всего три:
- первое – это весьма ограниченное пребывание в зоне ультрафиолетового облучения;
- второе – устранение химических фотосенсибилизирующих агентов;
- третье – изредка накладываются некоторые ограничения в меню (избегание гипераллергенных продуктов типа цитрусовых, мёда и пр.)
И, конечно, не рекомендуют пользоваться агрессивной бытовой химией. По крайней мере, без средств защиты.
Профилактика
В качестве профилактики рекомендуются мероприятия, укрепляющие иммунитет:
- умеренные физические нагрузки на свежем воздухе;
- сбалансированное питание;
- здоровый сон;
- избегание стрессов;
- проживание в регионе с благоприятной экологической обстановкой.
Летом желательно использовать одежду, прикрывающую от прямых солнечных лучей значительные площади кожи.
Например:
- широкополые панамы;
- легкие рубашки;
- футболки с длинным рукавом и т.д.
На пляже следует обязательно использовать солнцезащитные средства, но без раздражающих компонентов.
Заключение
Заболевание не поддается гарантированному стопроцентному лечению. Однако его можно контролировать.
Автор статьи.
Практикующий врач
Источник
Заболевание, известное больше как своеобразная аллергия, возникает при длительном пребывании человека под прямыми лучами солнца. Распространено в летнее время, когда большинство людей выбираются к морю, озеру или просто отдыхают на даче. Даже в городских условиях, пребывая под солнцем, человек может получить фотодерматит, если имеет к этому предрасположенность.
В зимний период, из-за отражения лучей снежным или ледяным покровом, такая разновидность поражения также возможна.
Еще одним источником болезни становятся солярии и ультрафиолетовые светильники, используемые на производстве, в медицине, косметологии. Спутать первые симптомы болезни с другими, более легкими видами высыпаний на коже, очень просто. Поэтому нужно узнать как можно больше информации о патологии, читать медицинскую литературу и не пренебрегать осмотрами. Предотвращение и профилактика обойдется намного проще и дешевле, чем лечение.
Что такое солнечный дерматит
Этот вид заболевания относится к так называемому актиническому типу – высокая чувствительность к УФ-облучению. Как правило, встречается у небольшого количества людей, обычно у тех, кто имеет другие типы повреждений эпидермиса или измененный обмен белков. Наибольшей предрасположенностью характеризуются больные контактным и аллергическим дерматитом, аллергическим ринитом, поллинозом.
Отличительная черта фотодерматита состоит в том, что он имеет замедленный характер, может проявляться через 2-3 дня. Повторное пребывание под прямыми лучами также вызывает проявление аллергии, если внутри тканей уже начались соответствующие процессы. Внешние и визуально видимые участки, где заметно заболевание, – руки, шея, щеки и лоб, район торса у мужчин и декольте у женщин.
Индивидуальная активность клеток организма человека может привести к тому, что симптоматика начинает проявляться быстрее. Она поначалу очень похожа на крапивницу и другие виды высыпаний по причине растительных раздражителей.
Не стоит забывать, что увлажнение кожи может стать дополнительным фактором возникновения болезни, так как вода преломляет свет, пропускает только определенные части спектра. Непрямое воздействие лучей солнца в особенно жаркие дни может с вероятностью до 40% стать причиной возникновения болезни кожного покрова.
Симптомы солнечного дерматита
- Участки тела, подверженные ультрафиолетовому воздействию, начинают изменяться – появляется легкая отечность и покраснения (в том числе на тех местах кожи, которые были защищены и закрыты). Визуально похоже на легкий ожог первой степени.
- Практически сразу возникает ощутимое жжение пораженного места и зуд.
- Через время появляется многочисленная сыпь красного цвета, схожая с крапивницей.
- Возможно повышение температуры и общее ухудшение самочувствия.
- Есть варианты сопровождения фотодерматита конъюнктивитом и/или хейлитом.
В легкой и первичной форме аллергия такого типа проходит за 2-3 недели. Главное в этот период – избегать контактов с прямыми лучами солнца и прикрывать пораженные участки в случае выхода на улицу. Неправильная диагностика и лечение без консультации с врачом может привести к осложнениям хронического характера.
Причины солнечного дерматита
Основным источником возникновения заболевания являются фотосенсибилизаторы – реакционные вещества, воздействующие на клетки эпидермиса. Проникая внутрь, они создают новые химические и биологические соединения, которые становятся антигенами. При этом происходит изменение белковых соединений, которые и есть основными источниками внешних проявлений.
Основополагающими причинами возникновения солнечного дерматита, кроме непосредственной генной предрасположенности, могут выступать внешние и внутренние факторы:
- Эндогенные – вещества, которые накапливаются в организме при метаболических отклонениях, нарушениях работы органов, обезвреживающих и выводящих токсины, а также при системном приеме медикаментов. Наибольшими факторами развития фотодерматита могут стать цирроз печени, сахарный диабет, почечная недостаточность, гепатиты, ожирение, хронические заболевания ЖКТ и прочие;
- Экзогенные – вещества, наносящиеся непосредственно на кожу. К самым распространенным типам внешних факторов относятся: косметика с мускусом, бензокаином, бензофеноном; бытовые химические средства; растительный сок, экстракт луговых трав, борщевика и других.

Солнечный дерматит у детей
Симптоматика фотодерматита у ребенка похожа на реакцию взрослого, но имеет некоторые отличия. На кожном покрове образуется высыпание и припухлость, как при ожоге, чувствуется зуд и жжение. У детей данные проявления имеют более длительный характер из-за отличий в иммунитете – молодой организм не успевает вырабатывать антитела, чтобы бороться с аллергеном.
Отличительная характеристика проявления фотодерматита у детей – повышение температуры, насморк и общее ухудшение самочувствия. Они могут быть заметными в течение нескольких дней. Однако у молодого поколения, если нет генетической предрасположенности, поражение кожи проходит за неделю и может больше не проявляться. У светловолосых детей структура пигментов немного отличается, поэтому болезнь проходит за 2-3 недели.
Диагностика солнечного дерматита
Обратившись к врачу, пациент направляется на обследование и тестирование на фотосенсибилизаторы. В ходе исследований определяется тип реакционного вещества, которое необходимо вывести из организма.
При легких формах заболевания (или если оно вызвано внешними причинами) проводится обследование кожи посредством тестового облучения двух участков, расположенных рядом. Процесс такой: в две полосы накладывается тестовый препарат, а пораженный участок накрывается повязкой. Через 24 часа проводится облучение ультрафиолетом свободной полосы, чтобы сравнить с контрольной, которая оставалась нетронутой. На основании этого определяется комплекс лечения.
Если обследование покажет, что причины являются внутренними, то необходимо проводить другие анализы. Среди них – биохимический анализ крови, проба Зимницкого, УЗИ брюшной полости, урография, гормональные исследования. Часто применяется дифференциальный анализ с рожистым воспалением, красным плоским лишаем, поверхностной СКВ и другими разновидностями.
Лечение солнечного дерматита
Главная терапевтическая мера борьбы – ограничение пребывания пациента под прямым воздействием УФ. Первичная и вторичная стадии, а также фотодерматит не хронического вида, лечатся:
- кортикостероидными мазями (триамцинолоном, бетаметазоном);
- противовоспалительными средствами (диклофенаком, ибупрофеном);
- антигистаминными препаратами (лоратадином, хлоропирамином);
- витаминными комплексами, содержащими группу В.
В некоторых случаях для лечения солнечного дерматита у взрослых необходим совместный прием препаратов, назначенных гастроэнтерологом, нефрологом, эндокринологом. Зачастую прохождение обследования у этих специалистов помогает исключить возможность повторного возникновения заболевания.
Более острая форма – эритема – лечится глюкокортикоидными фармацевтическими препаратами. В случаях индивидуальной непереносимости назначаются цитостатики.
Народные методы лечения солнечного дерматита, особенно гомеопатия, примочки, самодельные мази, нельзя применять без консультации с врачом и проведения анализов. Эти действия могут привести к необратимым процессам и сделать болезнь хронической. Лечащий врач может назначить фитотерапию параллельно с медикаментозными средствами, но только если это не навредит пациенту.
Осложнения при солнечном дерматите
Неправильное лечение или пренебрежение рекомендациями врача может привести к двум вариантам ухудшения состояния человека:
- Хроническое распространение – из-за оставшегося в тканях фотосенсибилизирующего вещества. Несвоевременное лечение приводит к накоплению реактивов и антигенов. Активные радикалы будут постоянно реагировать на раздражитель с усиленными последствиями – сосудистые звездочки, гиперпигментация, сухость эпидермиса с проникновением в дерму, инфильтрация.
- Стойкая эритема – уже клиническая форма фотодерматита, при которой все симптомы имеют длительный и систематический характер. Покраснение и сыпь, нарушение пигментации и прочие наружные проявления держатся месяцами или даже годами. В таком виде аллергия может усиливаться/ухудшаться после каждого очередного облучения.
Чтобы избежать осложнений, следует бережно относиться к состоянию своей кожи, защищать ее во время пребывания на улице в летний период.
Профилактика солнечного дерматита

Предотвращение аллергии – простое действие, не требующее особенных средств и препаратов.
Чтобы обезопасить себя и детей от возможного фотодерматита, необходимо:
- Исключить длительное пребывание на солнце во время курса приема антибиотиков и в течение 3-4 недель после него. Ослабленный иммунитет может не успеть среагировать на антигены.
- Не использовать косметику и духи перед походом на пляж.
- Носить одежду ярких оттенков, пропускающую определенные цвета спектра – белую, красную, зеленую.
- Использовать солнцезащитные средства, имеющие максимальную защиту (SPF 50 и более).
- После пребывания на пляже наносить защитные кремы и спреи.
- Отказываться от жирной и острой пищи, исключать алкоголь – это благотворно скажется на состоянии кожи.
Обязательно нужно быть осторожными с дикорастущими цветами и травами, сок которых может вступать в реакцию с ультрафиолетом.
Источник
