Растяжение позвоночника при люмбаго


Растяжение поясницы – это распространенный вид травмы у молодых людей, ведущих активных образ жизни. Подобное негативное воздействие может быть сопряжено с занятиями спортом, бытовыми и производственными травмами, тяжелым физическим трудом. В статье рассказано о том, как можно избежать растяжения связок и мышц, что делать при обнаружении подобной проблемы и с помощью каких эффективных и безопасных способов можно осуществлять лечение.
Растяжение спины в пояснице опасно не только временной утратой трудоспособности. Дело в том, что после микроскопических разрывов в толще мышечного волокна образуются рубцовые деформации. Они отрицательно сказываются на сократительной способности мускулатуры. Эти патологические дегенеративные изменения приводят к нарушению процессов микроциркуляции крови и лимфатической жидкости. Результатом становится ухудшение интенсивности диффузного питания хрящевых тканей межпозвоночных дисков. При отсутствии правильно проведённого лечения и реабилитации после растяжения поясницы у пациентов в течение ограниченного времени (2-3 года) развивается остеохондроз, осложненный межпозвоночной грыжей.
Примерно 30 % пациентов страдают от многократных повторных растяжений. Они случаются даже при минимальной физической нагрузке. Этос вязано с тем, что сухожильная и связочная ткань не располагают собственными ресурсами для полноценной регенерации. На месте микроскопического разрыва образуется соединительная рубцовая ткань. Она не обладает той же эластичностью, функциональностью и выносливостью, что и сухожилие или связка. Поэтому даже при минимальном повторном травмирующем воздействии происходит повторный разрыв волокна с увеличением площади раневой поверхности.
Соответственно, рубцовая деформация после каждой повторной травмы только увеличивается. Постепенно у пациента происходит тотальная дегенерация участка связки, сухожилия или мышцы. Это приводит к полному разрыву и необходимости прибегать для восстановления своей работоспособности к хирургической операции по пластике.
Вы можете избежать любых осложнений после подобной травмы спины в области поясницы. Для этого необходимо прежде всего как можно быстрее обратиться на прием к травматологу. Чем раньше вы попадает к врачу после перенесённой травмы, тем выше шансы на успешное восстановление. Травматолог назначит рентгенографический снимок, с помощью которого исключит перелом тела позвонка, трещину его отростков, смещение и т.д.
После проведенного первичного лечения у травматолога необходим курс полноценной реабилитации. Он направлен на восстановление естественной структуры поврежденной ткани. Проходить реабилитацию после травмы следует в специализированной клинике мануальной терапии по месту жительства.
Причины растяжения мышц и связок поясницы
Травмирующее воздействие может пройти бесследно. Но только в том случае, если опорно-двигательный аппарат человеческого тела подготовлен к экстремальным физическим нагрузкам.
Как это не прискорбно, но примерно 90 % случаев растяжения мышц, связок и сухожилий – это результат ведения малоподвижного образа жизни с преимущественно сидячим видом труда. Если человек не уделяет внимания развитию своего мышечного каркаса тела, то происходит дегенерация. Возможна частичная дистрофия и даже атрофия мышечной ткани. В этой ситуации тело не готово даже к минимальным физическим нагрузкам. Естественно, что любое падение или подъем тяжестей может привести к тому, что произойдет растяжение мышц или связок в области поясницы.
Чтобы понять потенциальные причины растяжения тканей, предлагаем узнать про некоторые физиологические и анатомические особенности опорно-двигательного аппарата человеческого тела:
- подвижность туловища и тазовой области обеспечивается строением позвоночного столба – он состоит из отдельных тел позвонков, связанных между собой суставами;
- стабильность положения тел позвонков обеспечивается связочным аппаратом, включающим в себя продольные (длинные) и поперечные (короткие) связки;
- вдоль позвоночного столба располагаются паравертебральные мышцы (они обеспечивают поддержку в вертикальном положении и дают диффузное питание хрящевым тканям межпозвоночных дисков);
- мышечный каркас спины и поясницы обеспечивает не только возможность наклонов, поворотов и скручиваний, он также участвует в прямохождении;
- каждая мышца покрыта плотной оболочкой – фасцией, переходящей в сухожилие;
- с помощью сухожилий мышца крепится к костной ткани;
- связки и сухожилия не обладают собственной капиллярной сетью сосудов, поэтому они могут получать питание только при обмене с окружающими тканями и это становится причиной их низкой регенерационной способности.
Основные причины растяжения мышц поясницы – это их слабая работоспособность. Если на мышечный каркас спины и поясницы не оказывается достаточная и регулярная физическая нагрузка, то начинаются дегенеративные дистрофические процессы. Уменьшается объем миоцитов, ухудшается процесс кровоснабжения. Истончаются волокна. Происходит ухудшение процесса передачи нервного импульса.
Предрасполагающими факторами для растяжения мышц и связок поясницы могут стать:
- ведение малоподвижного образа жизни с преимущественно сидячим видом профессиональной деятельности;
- избыточная масса тела, особенно возникшая на фоне нарушения обменных процессов и замедления метаболизма в организме человека;
- тяжелый физический труд, сопряженный с необходимостью подъема и переноса тяжестей;
- травматическое воздействие (падение, ушиб, удар тупым предметом, участие в ДТП и т.д.);
- дегенеративные дистрофические изменения в межпозвоночных дисках (остеохондроз и его осложнения в виде протрузии и межпозвоночной грыжи);
- нестабильность положения тел позвонков и их периодическое смещение по типу ретролистеза и антелистеза;
- искривление позвоночного столба (грудной сколиоз) и изменение осанки;
- синдром короткой нижней конечности, в том числе на фоне развития деформирующего остеоартроза коленного, голеностопного или тазобедренного сустава;
- неправильный выбор обуви для ходьбы и занятий спортом.
Повторное растяжение связок поясницы практически всегда связано с образованием грубой рубцовой ткани в их толще. Если проводить своевременную полноценную реабилитацию, то подобного рецидива можно избежать.
Клинические симптомы растяжения поясницы
Первые симптомы растяжения поясницы не заметить вам не удастся. Это сильнейшая боль, которая носит острый, пронизывающий характер. Любое движение доставляет массу неприятных ощущений. Если растяжение затронуло определённую группу мышц, то боль будет усиливаться при её задействовании. Например, можно поворачивать туловище, но попытка наклонить в бок принесет обострение боли.
Постепенно симптомы растяжения поясницы становятся менее острыми. Без лечения боль и скованность полностью пройдут спустя 5-7 дней. Но это не будет говорить о том, что вы полностью выздоровели. Это говорит о том, что в месте микроскопического разрыва образовалась рубцовая ткань и прошел воспалительный отек мягких тканей.
Клинические симптомы растяжения мышц поясницы более серьезные и включают в себя:
- острую боль, которая сковывает движения;
- выраженный пролиферативный отек, спряженный с воспалительной реакцией;
- гиперемия наружных кожных покровов;
- резкая болезненность при попытке пропальпировать пораженную мышцу;
- гипертонус мышечного волокна, невозможность его расслабить;
- поражение нервного волокна, которое проявляется в виде парестезии, онемения, снижения мышечной силы и т.д.
Боль в пояснице при растяжении присутствует всегда до момента рассасывания гематомы и образования рубцовой ткани. Попытке двигаться вызывает усиление болевого синдрома. При появлении этого клинического признака необходимо предпринять некоторые меры чтобы обезопасить себя от полного разрыва мышцы, сухожилия или связки.
Что делать при растяжении поясницы
Первое, что делать при растяжении поясницы – отказаться от любой дальнейшей физической нагрузки. Необходимо лечь на ровную жесткую поверхность. Если боль не начнет стихать без применения фармакологических препаратов спустя 30 – 40 минут, срочно вызовите бригаду скорой помощи. Отличить самостоятельно растяжение мягких тканей от трещины остистого отростка или компрессионного перелома тела позвонка очень сложно.
Если боль в покое становится меньше по интенсивности, то все равно необходимо в ближайшее время посетить врача травматолога. Доктор с помощью рентгенографического снимка исключит вероятность перелома, трещины костной ткани, подвывиха или смещения тела позвонка.
После травмы в области поясницы нельзя принимать обезболивающие препараты. Для оказания первой медицинской помощи необходимо обеспечить полный физический покой. К месту болезненности приложить холод. Таким образом снизите риск скопления капиллярной крови и уменьшите процесс последующего пролиферативного воспаления.
Лечение растяжения поясницы
Все лечение растяжения поясницы можно условно разделить на три этапа. Первый начинается сразу же после перенесенной травмы. Включает в себя полный физический покой, холод в первые 2 часа и прогревания спустя сутки. Также для обезболивания (только после приема у врача травматолога!) можно применять нестероидные противовоспалительные мази наружно. Они уменьшают отечность и воспаление.
Второй этап – ранний восстановительный. Он начинается спустя 5-7 дней после травмы. Именно в это время активно образуется рубцовая ткань. Важно не допустить рубцовой деформации связки, мышцы или сухожилия. Активно применяется физиотерапия, остеопатия, массаж и лечебная гимнастика.
Третий этап лечения растяжения мышц поясницы – реабилитация. Курс разрабатывается индивидуально для каждого пациента с учетом особенностей состояния его здоровья. Основная задача реабилитации после растяжения мышц, связок и сухожилий поясницы – восстановить их физиологическую структуру и работоспособность. Также врач должен полностью исключить вероятность повторной травмы. Для этого обязательно собирается анамнез и выявляются потенциальные причины. Если это недостаточная работоспособность мышечного каркаса спины и поясницы, то разрабатывается специальный курс лечебной гимнастики. Если есть искривление позвоночго столба, то проводится коррекция с помощью остеопатии и кинезиотерапии.
Перед тем, как лечить растяжение поясницы, рекомендуем подыскать клинику мануальной терапии по месту жительства. Очень важно проходить реабилитацию под руководством со стороны опытного доктора.
Немаловажную роль в лечении посттравматических рубцовых деформаций играет изменение образа жизни. Если привыкли по многу часов проводить за просмотром телевидения или работой за компьютером, то нужно постараться внести в свой распорядок дня время для ежедневных пеших прогулок на свежем воздухе. Также имеет значение рацион питания. Если он в массе своей состоит из углеводов и рафинированных продуктов, то организм может испытывать дефицит в коллагене и белке. А это основной строительный материал для хрящей, связок, сухожилий и мышц. При дефиците этих веществ в рационе питания мышечная, связочная и сухожильная ткань оказывается уязвима для растяжений и разрывов.
Также для профилактики травматического поражения мягких тканей поясницы следует отказаться от вредных привычек. Наиболее отрицательно на состояние мышц, связок и сухожилий влияют курение и употребление алкогольных напитков. Это влечет за собой сужение просвета кровеносных сосудов. Происходит ухудшение процессов микроциркуляции крови и лимфатической жидкости.
Проводите комплексное лечение растяжения поясницы под контролем врача вертебролога или ортопеда. Это позволит вам избежать негативных последствий.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(5) чел. ответили полезен
Источник
Поскольку не все околопозвоночные мышцы одинаково хорошо растягиваются в одном положении из-за разных точек прикрепления, используйте несколько вариантов растяжения
Сколько мучений доставляют нам боли в спине и пояснице, постоянно напоминая о себе при движениях! Иногда они не стихают даже ночью. Боли нарушают сон, делают нас нетрудоспособными. Одним из возможных объяснений этого является болезненный спазм околопозвоночных мышц.
Для их поражения характерно болезненное напряжение в спине и пояснице, чувство ломоты, тяжести, глубокие, давящие боли в позвоночнике. Боли усиливаются при наклонах вперед, в сторону, поворотах туловища, например при подъеме по лестнице, вставании со стула.
В ряде случаев они могут быть настолько сильными, что становятся похожими на прострелы. Иногда они могут отдавать в крестец, копчик, ягодицу и даже в бедро, имитируя корешковый синдром при грыже диска. В таких случаях углубленное медицинское обследование с использованием компьютерной томографии позволяет исключить данную патологию.
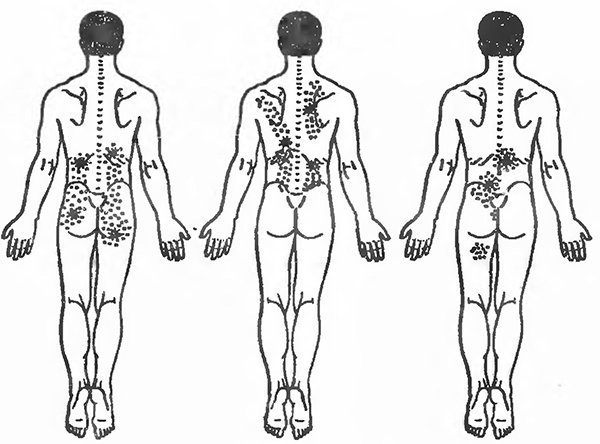
Кроме того, отсутствие других данных, свидетельствующих о поражении корешка, нарушение рефлексов и чувствительности, наличие атрофии, слабости мышц и т. д., а также длительное безуспешное лечение говорят в пользу поражения околопозвоночных мышц. Обычно эти боли располагаются около позвоночника и при надавливании на спазмированные участки мышц усиливаются.
Основная функция околопозвоночных мышц — при двухстороннем сокращении разгибать позвоночник, при одностороннем сокращении — сгибать и наклонять туловище в сторону, противоположную сокращению.
Причины спазма:
- остеохондроз позвоночника;
- перерастяжение мышц, возникающее при быстром повороте и наклоне туловища вперед, например при резком подъеме упавшей на пол вещи;
- сильное сокращение мышц при подъеме или удержании тяжелых предметов;
- быстрый поворот туловища, возникающий при оборачивании на окрик или неожиданный шум, а также резкий поворот туловища при бросках во время борьбы и ударах при занятиях боксом и т.д.;
- долгое неподвижное сидение, особенно в неудобной позе;
- быстрое неловкое движение туловища, включая его изгибание и перекручивание, возникающее при попытке поймать мяч или во время торможения автобуса и т.д.;
- работы, связанные с длительным наклоном туловища или многократным его подъемом, например прополка огорода, ручная стирка, мытье полов и т.д.;
- переохлаждение, сквозняки.
Как найти пораженный мускул:
Легче всего пропальпировать пораженный мускул, лежа на здоровом боку. Пальпация производится подушечками пальцев. В ряде случаев, если мышца залегает глубоко, приходится при надавливании прилагать большие усилия.
Обычно при правильном определении места спазма при надавливании возникает та самая боль,которую вы испытываете при движениях. Как правило, место максимальной болезненности соответствует участку максимального спазма.
Очень часто при поражении мышц болезненные уплотнения могут появляться в нескольких участках, вот почему при пальпации могут быть обнаружены три и более болезненные точки.
Растяжение:
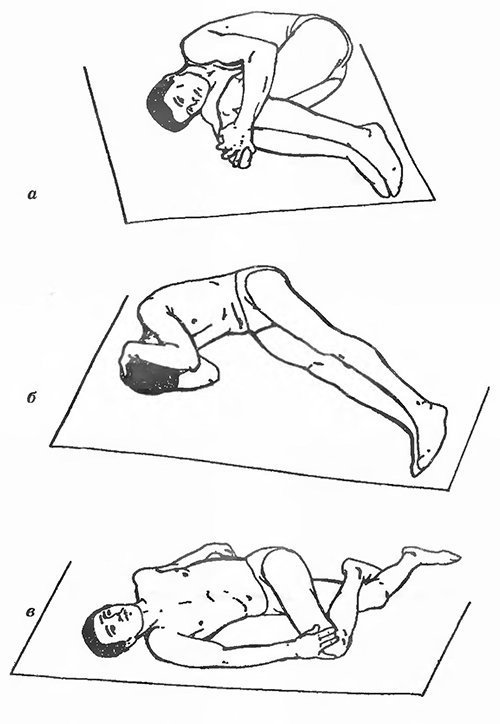
Поскольку не все околопозвоночные мышцы одинаково хорошо растягиваются в одном положении из-за разных точек прикрепления, используйте несколько вариантов растяжения.
Положение № 1 (рис. 1а) Лежа на боку с согнутыми в коленях и тазобедренных суставах ногами, удерживайте колени руками. Растяжение достигается приближением коленей к груди, а головы к животу.
Положение № 2 (рис. 1б) Лежа на боку, согните туловище вперед. Ноги должны быть согнуты в тазобедренных суставах и выпрямлены в коленях, руки сложены на затылке. Растяжение достигается при наклоне головы к животу.
Положение № 3 (рис. 1в) Лежа на здоровом боку, верхнюю руку отведите назад, нижнюю руку положите под голову. Нижняя нога должна быть выпрямлена, а верхняя — согнута в коленном и тазобедренном суставах. Затем, поворачиваясь на спину, одновременно опускайте вниз колено ноги, находящейся сверху. Туловище при этом может быть слегка согнуто.
Меры профилактики:
- старайтесь тщательно разминаться перед предстоящими занятиями спортом;
- проводите своевременное комплексное лечение остеохондроза;
- соблюдайте правила остеохондрозной безопасности при подъеме и переносе тяжестей;
- избегайте работ, вызывающих перегрузку мышц;
- старайтесь облегчить условия труда, связанного с эксплуатацией околопозвоночных мышц;
- используйте растяжение мышц. опубликовано econet.ru
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Люмбаго — это резкий сильный приступ боли по типу прострела в поясничном отделе. Может длиться от нескольких минут до нескольких часов. Сопровождается двигательными ограничениями. Может иметь первичную или вторичную природу. В первом случае люмбаго возникает в результате изменений позвоночного столба, которые происходят в человеческом организме с возрастом. Вторичным люмбаго может быть как следствие другого заболевания (грыжи, остеохондроза и пр.). Зачастую встречается именно вторичный вид. Возрастная категория пациентов — старше 25.
Содержание статьи:
- Причинами люмбаго могут быть:
- Симптомы люмбаго
- Диагностика люмбаго
- Лечение люмбаго
- Прогноз и профилактика
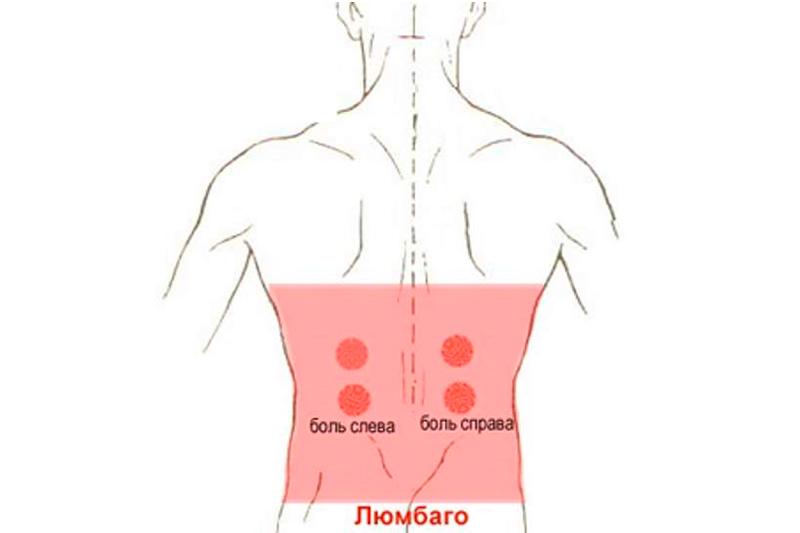
Люмбаго не проявляется у детей и подростков. Боль люмбаго следует дифференцировать от боли при радикулите, так как она имеет отличительную природу, не связанную с патологическим процессом при радикулите. Если возникает люмбаго, то пациент способен передвигаться только неширокими шажками вперед. Данное заболевание почти сразу переходит в хроническую форму.
Причинами люмбаго могут быть:
- межпозвоночные грыжи в области поясницы;
- поражение связок позвоночника;
- растяжение фиброзных колец в области поясницы;
- изнашивание межпозвоночных дисков, учитывая пожилой возраст человека;
- остеохондроз, при котором сдавливаются нервные окончания спинного мозга;
- врожденные патологии позвоночного столба;
- травма — смещение позвонков;
- перенапряжение спины при больших физических нагрузках или резких поворотах, наклонах;
- ревматизм;
- наличие онкологических новообразований в области поясничного отдела;
- длительное переохлаждение;
- сидячая работа или длительное пребывание в неудобной позе.
В отдельных случаях причины люмбаго так и остаются невыясненными. Люмбаго представляет собой патологию, которая способна возникать на фоне других заболеваний, например, болезней области брюшной полости или малого таза.
Факторами, стимулирующими проявление люмбаго, могут быт кислородное голодание организма, затяжная депрессия.
Симптомы люмбаго
Самый первый и главный симптом люмбаго — это резкая, сильная боль, стреляющего и пульсирующего характера. Боль усиливается при движении или попытке сменить положение тела. Поэтому человек замирает в одной позе (согнувшись) и становится практически беспомощен. Пациенты характеризуют начало приступа люмбаго как спонтанный удар электрического тока, жгучую боль в глубинных тканях. Часто во время приступа возникает обильное потоотделение. Если человек остается в одной позе, боль может слегка утихнуть, но усиливается даже при малейшем движении, кашле или резком вдохе. Иногда боль может отдавать в грудной отдел и затруднять дыхание. Могут наблюдаться головные боли, а также боли в малом тазу и в области ягодиц.
Есть так называемые защитные позы при люмбаго:
- Коленно-локтевое положение.
- Лежа на спине, согнув ноги.
- Лежа на животе, подложив подушку.
Согнуть спину в пояснице невозможно из-за сильной боли — так называемый синдром струны. Обычно приступ продолжается около недели. При отсутствии адекватного лечения частота и сила приступов могут значительно возрасти.
При сильном сдавливании нервных окончаний к традиционным симптомам люмбаго могут добавиться симптомы ишиаса («конского хвоста»):
- онемение ног;
- недержание мочи или ее задержка;
- нарушение потенции;
- запоры.
Если люмбаго сочетается с ишиасом, то констатируется смешанная патология — люмбоишиалгия. В таких случаях боль может иметь рефлекторный характер. Возникновение боли такого характера связано с болевыми рецепторами связок, капсулами в межпозвонковых суставах. Иногда люмбоишиалгия представляет собой корешковую боль, возникающую при механическом сдавливании спинномозгового корешка. В таком случае могут появляться отёчности, воспалительные процессы.
Диагностика люмбаго
Чаще всего диагностируют люмбаго на основании клинической картины.
При обращении врач-невролог делает тщательный осмотр, во время которого:
- определяет интенсивность и характер боли, в каком состоянии находятся поясничные мышцы;
- исследует двигательную и чувствительную функцию;
- проводит некоторые биомеханические тесты (выполнение определенных движений пациентом);
- назначает стандартные лабораторные исследования крови и мочи для выявления воспалительного процесса в организме.
Диагностирование данной патологии основывается также на рентгенологическом исследовании, которое дает понятие о:
- прежних травмах позвонков пациента, их характере:
- возможном смещении позвонков и межпозвоночных дисков;
- врожденных пороках позвоночного столба;
- наличии опухолей позвонков или соседних органов;
- остеохондрозе или остеопорозе (разрушение структуры позвонков).
Пациенту также назначается компьютерная томография для рассмотрения срезов позвоночника на разных уровнях и трехмерного изображения позвоночного столба.
Проводится магнитно-резонансная томография как один из основных видов диагностики. Томография дает возможность оценить состояние мягких тканей, межпозвоночных дисков и нервных корешков.
Нередко проводится также сцинтиграфия позвоночника. В процессе такого метода диагностики пациенту внутривенно вводят безопасный изотоп, который накапливается на позвонках. Далее делается снимок, на котором отчетливо видны места скопления изотопов.
Это позволяет определить:
- локализацию опухоли или ее метастазов в позвонках;
- случаи незарощенности позвоночных дужек;
- гнойные воспаления в позвонках или полости с гноем.
Электронейромиография — еще один из методов, который применяют при диагностировании люмбаго. Данное исследование напоминает ЭКГ. Происходит регистрация электрических импульсов, которые проходят по мышцам пациента. В результате исследования можно выявить нарушения в функционировании спинных корешков при их ущемлении.
Лечение люмбаго
Лечение проходит строго под наблюдением врача или после подробной консультации. Во время приступов рекомендован постельный режим, особое положение тела (так называемое кифозирование позвоночного столба). Больной должен лежать на спине, согнув ноги в коленном и тазобедренном суставах, положив под ноги предмет для возвышения.
Одним из методов лечения будет растяжение позвоночника на специально приспособленных для этого кроватях с механизмами фиксации плечевого пояса. К ногам подвешивают груз.
Пациенту также могут назначить курс массажа для ускорения процесса выздоровления и уменьшения болезненных ощущений. Массаж проводится аккуратно и мягко, не более десяти минут. Мягкими поглаживающими, разминающими и растирающими движения производится массаж поясничного отдела спины.
Положительное влияние может оказать занятие лечебной физкультурой под наблюдением тренера или консультанта, компетентного в данном вопросе.
Параллельно с физическими методами обязательно проводится медикаментозное лечение.
Среди препаратов, которые приписывают для лечения люмбаго:
- аспирин, ибупрофен или нурофен — применяются как противовоспалительные и обезболивающие препараты;
- диклофенак, ортофен, рапид — сильные обезболивающие средства;
- димексид — противовоспалительное средство, используют в виде примочек и компрессов, обезболивает;
- транквилизаторы — принимаются и выдаются строго по рецепту врача для устранения нервозности и беспокойства у пациентов;
- снотворные препараты — используют от бессонницы при сильных болях;
- спазмолитин — препарат, устраняющий мышечные спазмы и блокирующий нервные окончания (подбор дозировки происходит строго индивидуально, так как препарат может иметь побочные эффекты в случае неправильного использования).
При особенно сильных болях назначается диета, так как жирная, острая и слишком соленая пища усиливает болевые ощущения в организме, поэтому ее следует исключить из рациона пациента на время лечения.
Эффективность альтернативных методов лечения люмбаго не доказано.
После основного курса лечения следует придерживаться строгих рекомендаций врача и в реабилитационный период. Нужно некоторое время (определяется индивидуально для каждого в зависимости от сложности заболевания) носить корсет, отказаться от тяжелой физической работы до полного выздоровления. Даже после окончания реабилитации рекомендуется производить курортно-санитарные лечебные процедуры и проходить курс лечебного массажа хотя бы один раз в год.
Прогноз и профилактика
Прогноз при люмбаго положительный. Важно вовремя обратиться за профессиональной помощью и начать адекватное лечение. Игнорирование симптомов люмбаго, даже незначительных, может привести к негативным последствиям — хроническим заболеваниям позвоночника (радикулитам и пр.) или даже инвалидности.
Профилактика люмбаго включает в себя дозирование нагрузок на позвоночник — после физической работы следует погрузиться в прохладную воду и дать полноценно отдохнуть всему организму в целом, избегать переохлаждения спины, резких неосторожных движений туловища.
Источник
