Пункционное удаление внутримозговой гематомы
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ВНУТРИМОЗГОВЫХ ГЕМАТОМ
Единое мнение по вопросу показаний и противопоказаний к удалению внутримозговых гематом отсутствует, в связи с чем хирургическая активность при этой патологии в разных клиниках варьирует в довольно широких пределах.
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ
Показания и противопоказания к операции зависят главным образом от размера гематомы, её локализации и состояния больного.
Бесспорными показаниями к оперативному удалению гематом считают следующие.
- Гематомы мозжечка с компрессией IV желудочка, дислокацией ствола и гидроцефалией при ухудшающемся состоянии больного.
- Лобарные и латеральные гематомы средних и больших размеров при ухуд- шающемся состоянии больного.
В этих случаях цель операции — спасение жизни больного.
Операция не показана в следующих случаях.
- Коматозное состояние при оценке по шкале Глазго 4 балла и менее (за исключением гематом мозжечка) — при операциях летальность у таких больных достигает 100%.
- Небольшие размеры гематомы или минимальный неврологический дефицит — при удалении гематомы могут развиться различные интра- и послеоперационные осложнения, которые не оправданны, так как гематома не угрожает жизни больного и не вызывает неврологических расстройств.
В остальных случаях решение об операции принимают индивидуально в зависимости от совокупности различных факторов.
СРОКИ ПРОВЕДЕНИЯ ОПЕРАЦИИ
Операция удаления гематомы в подавляющем большинстве случаев направлена на спасение жизни больного, то есть при соответствующих показаниях её следует выполнять без промедления. В некоторых случаях операцию можно выполнить для ускорения и улучшения функционального восстановления при небольших и средних гематомах с явным неврологическим дефектом. Такие операции про водят в плановом порядке.
МЕТОДЫ УДАЛЕНИЯ ГЕМАТОМ
Существует несколько методик удаления внутримозговых гематом. Выбор метода зависит от локализации и размеров гематомы. Операции проводят в условиях общей анестезии.
Прямое хирургическое вмешательство показано главным образом при лобарных гематомах с ухудшающимся состоянием больного, признакам и дислокации мозга, а также при гематомах мозжечка. Возможны 2 варианта доступа к гематоме.
При первом путём костно-пластической трепанации формируют небольшое трепанационное отверстие и проводят энцефалотомию непосредственно в месте наиболее близкого прилежания внутримозговой гематомы к коре головного мозга.
Гематому удаляют путём аспирации и промывания раны раствором натрия хлорида.
Плотные сгустки крови можно удалить окончатым пинцетом. Гемостаз осуществляют путём коагуляции сосудов, в полость удалённой гематомы укладывают гемостатическую марлю или губку.
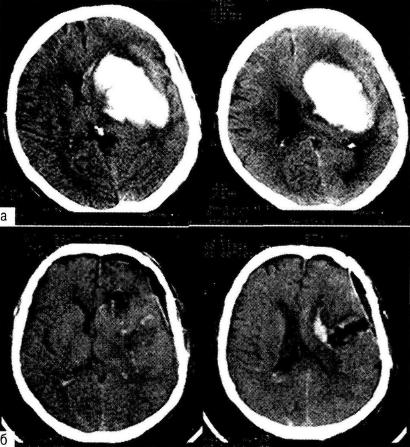
Больным с выраженной внутричерепной гипертензией и отёком мозга целесообразно сразу выполнять широкую трепанацию черепа, а при сохраняющемся после удаления гематомы отёке про изводить пластику оболочки и удалять костный лоскут (рис. 19-24) .
Рис. 19-24. Удаление внутри мозговой гематомы прямым доступом: а — при кт диагностирована большая смешанная внутри мозговая гематома левого полушария мозга; б — кт после удаления гематомы.
Стереотаксическое удаление целесообразно проводить при медиальных и смешанных инсультах, так как это более щадящая операция. Суть метода заключается во введении в полость гематомы канюли небольшого диаметра (≤6 мм) с использованием специальных навигационных систем. При стереотаксическом удалении гематом невозможно про ведение тщательного гемостаза, поэтому рецидивы гематомы при использовании этого метода возникают чаще. чем при прямом удалении.
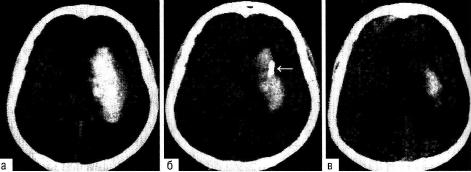
При латеральных и смешанных инсультах у больных с относительно стабильным состоянием при отсутствии выраженной дислокации срединных структур возможно пункционно-аспирационное удаление гематомы. При этой операции в полость гематомы вводят тонкую канюлю и проводят активную аспирацию крови из этой полости. Рекомендуют удалять приблизительно треть или половину объёма гематомы, что определяют по интраоперационной КТ или путём примерных расчётов. После частичного опорожнения гематомы катетер закрывают и оставляют в ране. Повторную аспирацию про водят в зависимости от данных КТ. Катетер может находиться в ране в течение 2-3 сут. Пункционно-аспирационный метод может быть дополнен введением в полость гематомы фибринолитиков с целью лизировать сгустки и облегчить аспирацию крови (рис. 19-25).
Рис. 19-25. Удаление внутри мозговой гематомы пункционно-аспирационным методом: а — большая смешанная внутри мозговая гематома на 5-е сут после кровоизлияния; б — 2-е сут после операции: видно уменьшение обьёма гематомы после аспирации на фоне введения проурокиназы (стрелкой указано положение дренажной трубки); в — КТ через 7 дней после операции.
Введение фибринолитиков наиболее эффективно в течение первых 5 сут после инсульта. При этом необходим постоянный контроль свёртывающей системы крови, чтобы предупредить системное воздействие препарата.
ПОСЛЕОПЕРАЦИОННОЕ ВЕДЕНИЕ
В послеоперационном периоде необходимы снижение АД и его стабилизация.
Высокое АД может провоцировать продолжение или рецидив кровотечения. При снижении АД необходимо учитывать, что у лиц, страдающих гипертонической болезнью, граница ауторегуляции мозгового кровотока сдвинута в сторону более высоких показателей, поэтому рекомендуют снижать АД до среднего значения — 130 мм рт.ст. Для лучшего контроля АД рекомендуется применение легкотитруемых гипотензивных препаратов. При уменьшении АД ниже рекомендуемю значений необходимо ввести изотонические или коллоидные растворы под контролем центрального венозного давления, использовать вазопрессоры.
Основная сложность при послеоперационном ведении больных — борьба с отёком мозга, сохраняющимся в течение 1-2 нед после операции. Лечить отёк мозг, рекомендуют в условиях контроля внутричерепного давления с помощью вентрикулярного или паренхиматозного датчика. При внутричерепном давлении более 20 мм рт.СТ. показано применение осмодиуретиков (маннитол + фуросемид при осмолярности плазмы <310 ммоль/л) , возможно использование кратковременной гипервентиляции с pCO2 30-35 мм рт.ст. Используют также миорелаксанты и барбитураты. Применение глюкокортикоидов нецелесообразно.
Помимо удаления гематом, при геморрагическом инсульте может возникнуть необходимость в дренировании желудочков. Наложение наружных вентрикулярных дренажей показано при массивном вентрикулярном кровоизлиянии, в случаях окклюзионной водянки при консервативном ведении больных с гeматомами мозжечка.
ОСЛОЖНЕНИЯ
К осложнениям операций по удалению гематом относят прежде всего рецидив кровотечения после операции. Его наблюдают в 10-20% случаев.
Для больных с геморрагическим инсультом, имеющих, как правило, соматиче· ски отягощённый анамнез, типичны разнообразные соматические осложнения, обусловленные декомпенсацией имеющихся заболеваний.
ИСХОДЫ И ПРОГНО3
Летальность после удаления внутри мозговых гематом гипертонического генеза в среднем составляет около 50%. При малоинвазивных вмешательствах летальность значительно ниже и составляет 20-30%. Основными причинами смерти больных после операции становятся отёк мозга, рецидив кровотечения и соматические осложнения.
Источник
Внутримозговой гематомой (ВМГ) называют скопление крови на ограниченном участке вещества мозга, произошедшее из-за нарушения целостности церебрального сосуда. Провоцируют патологическое состояние слабые или травмированные внутримозговые артерии или вены, которые, разорвавшись, стали испускать кровь во внутричерепное пространство. Полость ВМГ может быть заполнена жидкой или свернувшейся кровью, либо кровянистой субстанцией с примесью мозгового детрита (размозженных фрагментов тканей мозга).
Схематичное изображение большой гематомы.
Церебральные гематомы бывают единичными и множественными, односторонней и двусторонней локализации, острыми, подострыми и хроническими. В хроническую форму они переходят уже спустя 21 день после случившейся геморрагии. Триггерами патогенеза чаще выступают последствия артериальной гипертонии и атеросклероза (70%-80% случаев), аневризм и сосудистых мальформаций, механических интракраниальных повреждений вследствие ЧМТ.
Внутримозговые гематомы представляют серьезную угрозу здоровью и жизни пациента, поскольку структурообразующие ткани головного мозга в месте локализации очагов подвергаются сдавливанию, дислокации, отеку и некрозу. Без адекватной терапии патология может привести к грубейшим морфологическим и функциональным поражениям мозга, нередко необратимого характера. При ВМГ любого генеза риски инвалидности и смертности слишком высоки: инвалидизация затрагивает до 70% выживших пациентов, вероятность летального исхода составляет 25%-50%.
Классификация внутримозговых гематом
Внутримозговые гематомы в нейрохирургии и неврологии классифицируют по расположению и объемам. По расположению диагностируются следующие виды ВМГ:
- медиальные (10%) – размещены кнутри от внутренней капсулы, определяются в зоне таламуса и гипоталамуса с возможным распространением в средний мозг и желудочки ГМ;
- латеральные (самые частые, составляют порядка 50%-55% от всех гематом) – расположены кнаружи от внутренней капсулы, локализуются преимущественно в районе скорлупы, нередко распространяясь на уровень семиовальных центров и островковой доли;
- лобарные (15%)– сосредоточены под корой больших полушарий в субкортикальном белом веществе, обычно в пределах одной доли (затылочной, височной, лобной или теменной);
- мозжечковые(10%) – располагаютсяв области правой/левой гемисферы мозжечка или червеобразной структуры (при поражении червя нередко возникает прорыв гематомы с попаданием содержимого в 4 желудочек, что становится причиной развития окклюзионной гидроцефалии);
- внутристволовые(6%-9%) – образуются в стволе головного мозга, как правило, чаще такие гематомы поражают структуры варолиева моста по типу геморрагического пропитывания;
- смешанные – одновременно охватывают несколько внутримозговых анатомических структур (например, подкорковое белое вещество, базальные узлы основания конечного мозга и таламус), либо ВМГ сочетается с субдуральными видами гематом.
Важным диагностическим показателем, который сыграет предопределяющее значение в выборе лечебного алгоритма, – размер, или объем образовавшейся гематомы. По объему различают следующие типы внутримозговых гематом:
- малые – менее 40 см³;
- средние – 40-60 см³;
- большие – 60-80 см³;
- гигантские – более 80 см³.
Вторичные осложнения в виде возрастающей компрессии, деформации, отекания и смещения мозга могут происходить при кровяных сгустках не только крупных, но и средних размеров. В некоторых случаях, особенно если сопутствовал ушиб мозга, для создания масс-эффекта может быть достаточно геморрагического компонента и в 30 см³.
Клинические признаки при ВМГ
Клиническая картина внутримозговых гематом начинается с внезапного начала криза, характерного для кровоизлияния в мозг. Кровоизлиянию чаще предшествует высокое артериальное давление или травма головы. В острый период наблюдаются типичные симптомы:
- резкая, интенсивно выраженная головная боль;
- головокружение, потеря сознания;
- тошнота, рвота;
- тяжелое хриплое дыхание;
- нарушение частоты сердечных сокращений;
- развитие гемипареза на противоположной от ВМГ стороне с возможным перерастанием в гемиплегию (чаще в ноге, руке, лицевой мускулатуре);
- коматозное состояние.
Выраженность симптомов зависит от масштабов и локализации гематомы. С течением патологии наблюдается прогрессирование неврологического дефицита с преобладанием двигательных, чувствительных, речевых, мыслительных расстройств. У больных с гематомами внутримозговой локации зачастую беспокоят судороги по эпилептическому типу, ригидность мышц затылка и шеи, нарушения координации и синдромом оглушения сознания различной степени тяжести. Часто возникают зрительные расстройства (мидриаз, выпадение полей, односторонняя гемианопсия, птоз, пр.), брадикардия, проблемы с памятью, психические отклонения.
Чтобы дать четкое обоснование происходящим симптомам, нужно провести качественную инструментальную диагностику мозга посредством способов церебральной визуализации. Без нормального обследования мозга невозможно вынести окончательное заключение по диагнозу, его тяжести и локализации, нельзя выбрать метод лечения и сформировать представление о прогнозах исхода.
Диагностика гематомы в структурах мозга
В постановке диагноза клиническую ценность представляет нейровизуализация. В качестве первоначального исследования головного мозга назначают компьютерную томографию. Этот недорогой способ позволяет быстро и легко определить наличие крови в веществе ГМ, расположение и объем сгустка. Информативность КТ наиболее высокая, когда с момента появления гематомы прошло 2-3 недели (максимум 5 нед.). До этого времени участок ВМГ имеет самую повышенную плотность, что облегчает диагностику и можно ограничиться одной КТ.
МРТ.
По мере старения очага (в среднем через 14-21 сутки) плотность геморрагической массы сокращается, она становится изоплотной, то есть приближенной к нормальным мозговым тканям. В этот период и позже качественные сведения о внутримозговой гематоме и состоянии мозга уже может предоставить сугубо магниторезонансная томография.
Дополнительно часто рекомендуют пациенту пройти ангиографию ГМ. Эта методика не располагает нужным потенциалом для верификации ВМГ. Но ангиография сосудов мозга определяет интенсивность и распространение ангиоспазма, позволяет исключить или подтвердить факт причастности к развитию ВМГ сосудистой мальформации или артериальной аневризмы.
Методы лечения внутримозговой гематомы
Для лечения мозговых гематом применяются консервативная терапия или нейрохирургическая операция. Рекомендациями по консервативному устранению гематомы являются:
- незначительные размеры очага (≤ 40 куб. см.) без выраженного проявления симптомов, без клинических признаков вклинения и дислокации;
- старческий возраст пациента (от 75 лет и старше);
- нецелесообразность хирургии ввиду высокого риска неблагоприятного исхода (н-р, масштабная геморрагия в доминантном полушарии или с обширным неврологическим поражением);
- тяжелое состояние свертывающей системы крови, сепсис;
- сахарный диабет в стадии декомпенсации, неуправляемая гипертензия.
Консервативно проблему решают компетентные врачи-неврологии и нейрореаниматологи. Лечебный план разрабатывается строго индивидуально. Он может предполагать базисное противоишемическое, гипотензивное лечение, сокращение отека мозга осмодиуретиками, терапию гемостатиками и нейропротекторами.
Хирургические способы для удаления ВМГ
Оперативное вмешательство показано в большинстве случаев. Его основная цель – спасение жизни человека и нормализация неврологического статуса. Применение операции оправдано при следующих состояниях:
- гематомы любых размеров, сопровождающиеся выраженным масс-эффектом, водянкой мозга, дислокацией серединных структур более чем на 5 мм;
- лобарные и латеральные ВМГ от 50 см³ и больше в объеме;
- медиальные образования от 20 см³ и выше;
- гематомы мозжечка ≥ 15 см³;
- прогрессивное усугубление самочувствия больного (исключение – кома 2-3 ст.);
- молодой возраст пациента;
- выраженная внутричерепная гипертензия при невозможном проведении коррекции ВЧД консервативно.
Вариантами выбора для хирургического лечения являются транскраниальная операция с прямой ревизией под контролем микроскопа (стандартная, самая распространенная методика), стереотаксическая аспирация, эндоскопическое удаление гематомы.
- Транскраниальное удаление. Операция подразумевает прямую краниотомию (классическую трепанацию, чаще расширенную) в проекции очага. Далее выполняется энцефалотомия в районе ближайшего прилежания ВМГ к коре головного мозга. После приступают к удалению патологического образования, которое осуществляется методом аспирации с вымыванием полости струей физиологического раствора. Сильно сгущенные элементы извлекаются посредством специального окончатого пинцета-зажима. Гемостаз проводится путем биполярной коагуляции сосудов, применения антигеморрагических средств (губки, фибрин-тромбинового клея, ватников с перекисью водорода). На рану устанавливается дренаж. Длится хирургический сеанс примерно 3 часа, манипуляции выполняются под общей анестезией. Прямая краниотомия больше распространена при лобарных и мозжечковых ВМГ.
- Стереотаксическая процедура. Стереотаксическую аспирацию относят к малоинвазивной тактике. Однако, несмотря на щадящее воздействие, после такого лечения чаще возникают рецидивы гематом, чем после краниотомии. Это объясняется невозможностью провести тщательный гемостаз в ходе стереотаксической операции. Базовый вид анестезиологического обеспечения – нейролептанальгезия. Вмешательство проводится чаще при гематомах медиального и смешанного вида. Голову пациента предварительно фиксируют в специальной стереотаксической раме. Далее после наложения в черепе небольшого фрезевого отверстия в полость гематомы внедряется тонкая канюля (диаметр около 5 мм). Через установленную канюлю, к которой подсоединяется электроаспиратор, эвакуируют патологическое содержимое из мозга. Интраоперационный контроль введения канюли и лечебных манипуляций осуществляется с использованием систем навигации и рентгенологического оборудования. Длительность сеанса – 1-3 часа.
- Эндоскопическая операция. Это – минимально агрессивная тактика нейрохирургии, предполагающая извлечение скопившейся в тканях мозга крови под контролем эндоскопа. Наркоз используют, как правило, интубационного вида. Доступ выполняется посредством такого хирургического прибора, как трефин, который служит для создания малого трепанационного отверстия в черепе округлой формы. В образованное трефинационное отверстие помещается жесткая эндоскопическая трубка. На трубке эндоскопа имеется видеосистема, которая передает изображение структур мозга на цветной интраоперационный экран. Эндоскоп осторожно подводят к интересующей области, затем его приливно-отливной рабочей системой производится отсасывание гематомы и промывание полости. Гемостаз проводится тоже эндоскопическим путем, используя монополярную коагуляцию и расфокусированное лазерное облучение. Продолжительность процедуры – 45-90 минут.
Пройти прямую краниотомию клиники России предлагают по цене 60 тыс. рублей и более, стереотаксическую операцию – 40-60 тыс. руб., эндоскопическое удаление гематомы – от 50 тыс. до 62 тыс. рублей.
После любого оперативного вмешательства назначается полноценный курс реабилитации, включающий глубокую профилактику всех возможных послеоперационных осложнений (инфекций, тромбоза, пневмонии и т. д.). В доминирующем количестве случаев после нейрохирургии целесообразна профилактическая терапия, предупреждающая эпиприступы.
В среднем на восстановление взрослого пациента после удаления внутричерепной гематомы уходит около 6 месяцев. Угнетенные функции могут восстановиться полностью, но абсолютной гарантии на это нет, так как все зависит от исходного состояния больного, возраста, от характера и последствий внутримозговой гематомы на дооперационном этапе. У детей реабилитация обычно продвигается более быстрыми темпами, при этом гораздо чаще она заканчивается полноценным восстановлением.
Где лечат лучше всего
Внутримозговые гематомы – проблема наисерьезнейшая, сопряженная с высокими рисками смертности и полной нетрудоспособности. Пациентам с таким диагнозом нужно наблюдаться и лечиться в медучреждениях высокого мирового уровня. Одни из лучших специалистов нейрохирургического профиля Европы практикуют в Чехии.
Центральный военный госпиталь г.Прага.
Клиники Чехии следуют только передовым принципам диагностики и ультрасовременным технологиям безопасного лечения поражений ЦНС. Кроме того, в знаменитой республике предлагают безупречное реабилитационное ведение пациентов после операций на головном мозге.
Чешская нейрохирургия – это качество оказываемых услуг, еще и доступные цены на них. В Чехии высокотехнологичные программы лечения внутримозговых гематом стоят в 2-3 раза ниже, чем в Израиле и Германии.
Источник