Прокол гематомы на колене
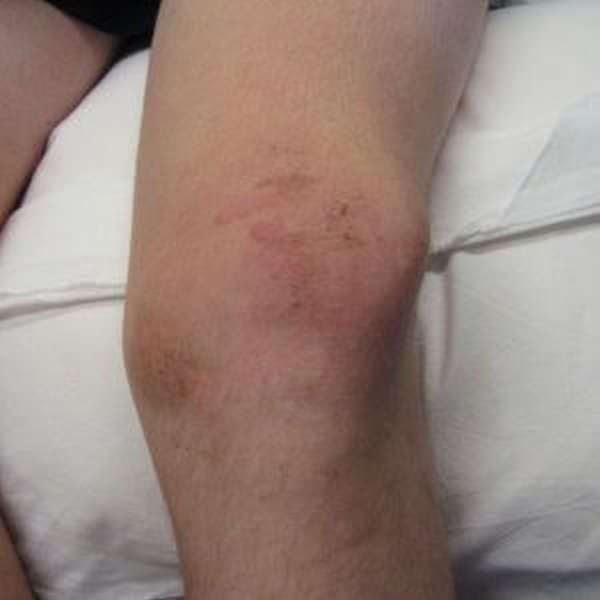
Главная причина появления гематомы в колене – это травма, полученная в результате падения. Во время удара о твердые предметы поверхность кровяных и лимфатических сосудов повреждается, что приводит к кровоизлияниям различной степени. При этом все колено распухает, появляются синяки. Чем сильнее будет удар, тем обширнее будет нарушение целостности сосудов.
Причины и симптомы
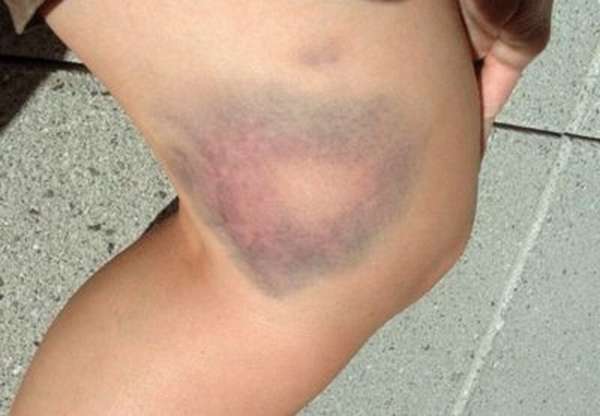
При физических нагрузках и различных травмах могут возникать гематомы на колене. Данная патология заключается в кровоизлиянии в суставную сумку коленного сустава. Реже гематомы возникают на других суставах, например, лучезапястном или лучевом. Некоторые хронические болезни могут стать причиной появления кровоизлияния. В группе риска находятся люди в возрасте 25-45 лет, так как в этот период наиболее часто возникают травмы нижних конечностей.
А также гематому в колене могут вызвать такие факторы, как:
- подвывихи или вывихи колена,
- разрывы капсул или их полный отрыв от сустава,
- переломы и трещины костей,
- нарушение целостности мениска,
- повреждение сосудистой сетки,
- разрыв или растяжение связок,
- ушиб мышечных тканей.
Наиболее часто таким травмам подвержены спортсмены (хоккеисты, футболисты, лыжники и т.д.) и физически активные люди. Статистика указывает на наличие частых бытовых травм, которые вызывают появление гематомы на колене. Частота обращений с подобными жалобами возрастает в зимнее время.
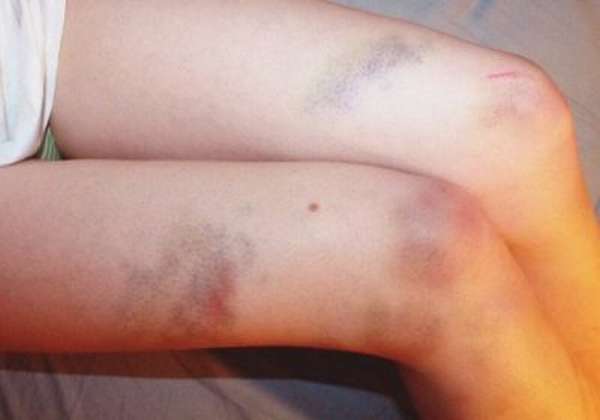
Гематома на колене характеризуется следующими симптомами:
- выраженной болезненностью в области травмы,
- появлением синяка,
- возникновением отечности,
- воспалительным процессом в мягких тканях,
- высокой температурой,
- потерей гибкости,
- плохим самочувствием.
Если у человека появились некоторые из вышеперечисленных симптомов, рекомендуется в срочном порядке обратиться к врачу и пройти обследование. Такие действия помогут избежать осложнений и ускорят лечение.
Интересно почитать ушиб коленного сустава.
Диагностика
Диагностирование патологии коленного сустава выполняется с помощью такого метода, как МРТ, позволяющего с максимальной точностью проверить наличие повреждений в связочном аппарате и мягких тканях, а также оценить степень патологических изменений. Если по каким-либо причинам проведение МРТ невозможно, диагностика проводится при помощи ультразвука.

При необходимости врач может назначить дополнительное обследование, например, рентгенографию коленного суглоба с нескольких ракурсов, чтобы исключить или подтвердить все признаки патологии.
Если в процессе обследования было обнаружено, что в суставной сумке есть кровяные сгустки, их выкачивают при помощи укола, так как они не позволят рассмотреть на рентгеновских снимках повреждения костной или хрящевой ткани. Если лабораторные анализы пункции суставной жидкости показывают в ней наличие жировых клеток, можно с уверенностью ставить диагноз перелом. А также извлеченную жидкость из колена проверяют на наличие различных инфекций.
Если в жидкости обнаружились осколки костей, больного направляют на артроскопию для выявления точной причины заболевания.
Первая помощь

Если гематома возникла после травмы, в первую очередь нужно обеспечить нижней конечности полный покой. Чтобы обездвижить область коленной чашечки, можно применить наложение шины или гипсовой повязки. А также рекомендуется на место травмы наложить холодный компресс, чтобы снизить кровоизлияние и уменьшить отек. Нужно безотлагательно доставить пострадавшего в ближайшее медицинское учреждение.
Лечение
Лечить гематому на коленном суставе должен врач после проведения диагностики. Самостоятельная постановка диагноза и самолечение могут привести к различным осложнениям. К основным терапевтическим техникам можно отнести метод прижигания стенок поврежденных сосудов, для которого применяется электрический ток. Для снятия болезненных симптомов и снижения количества жидкости в суставной сумке выполняется откачка с помощью укола. Чтобы избежать инфицирования, врач назначает антибиотические препараты в виде внутримышечных уколов.
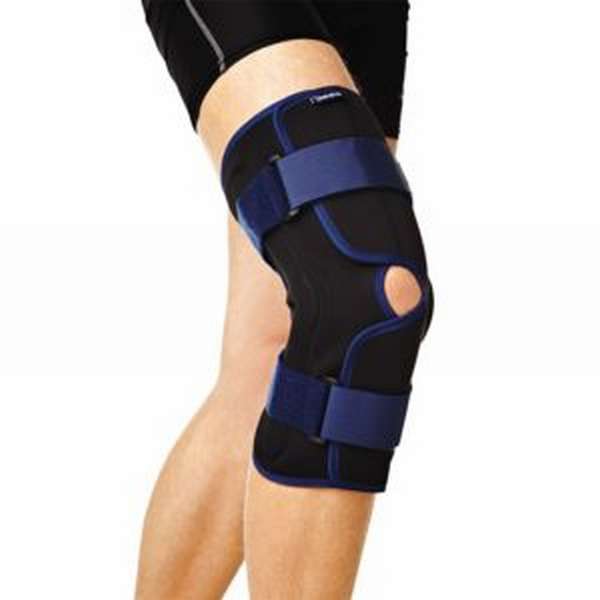
При необходимости на колено накладывают бандаж или гипс. Во время лечения запрещается давать на больной суглоб какие-либо физические нагрузки, поэтому врачи рекомендуют в таких случаях пользоваться костылями.
А также для лечения часто используются мази против воспаления, которые обладают также обезболивающим эффектом. Если диагностирован хронический гемартроз, лечение требует выполнения хирургической операции и установки эндопротеза.
Народная медицина

При болезнях часто применяются народные методы лечения, при гематоме колена в том числе. Однако следует учитывать, что такой способ терапии необходимо обсудить с врачом, так как от неумелого применения лекарственных средств может возникнуть ухудшение состояния. Существует множество домашних рецептов для приготовления лекарственных настоев, отваров и других смесей для избавления от гематомы.
Противовоспалительный травяной настой, с помощью которого лечат воспаление сустава, можно приготовить из крапивы, душицы и тысячелистника. Надо взять по 1 столовой ложке измельченных трав и залить 700 мл кипятка. Настаивать на протяжении часа. Пить трижды в день по 50 грамм за 15 минут до принятия пищи.
Против опухоли колена и для быстрого сведения отеков и кровоизлияний можно приготовить компресс из арники. Для этого листья лекарственного растения заливают кипятком и настаивают 15 минут. Далее листья процеживают, выкладывают на чистую марлю или ткань, остужают и прикладывают в теплом виде на поврежденное колено. Компресс фиксируют при помощи ткани. Терапевтический курс с помощью данной примочки продолжают 7 дней.

Чтобы снять болезненные симптомы, готовят мазь из 100 мл меда, 0,5 ст. ложки нашатырного спирта и 2 столовых ложек медицинской желчи. Все тщательно смешивают, наносят на кожу поврежденного участка не втирая. Через час смесь надо аккуратно снять ватным тампоном и промыть колено теплой водой.
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Коленный сустав очень подвержен самым разным заболеваниям как травматического, так и воспалительного характера. Постоянная нагрузка и использование его в повседневной жизни делают его уязвимым, а хирургическое лечение часто является единственной возможностью вернуть ему подвижность и функциональность.
Среди пациентов, которые нуждаются в операциях на колене, – молодые люди, перенесшие травмы, профессиональные спортсмены, пожилые с дегенеративными процессами и даже дети и подростки, которым нужно вправить вывих.
 Одной из самых информативных диагностических процедур, проводимых при патологии коленного сустава, является его пункция. Она же может быть лечебной манипуляцией. Пункция коленного сустава должна осуществляться только квалифицированным специалистом, ведь сустав имеет чрезвычайно сложное строение, а при несоблюдении техники процедуры возможны серьезные осложнения.
Одной из самых информативных диагностических процедур, проводимых при патологии коленного сустава, является его пункция. Она же может быть лечебной манипуляцией. Пункция коленного сустава должна осуществляться только квалифицированным специалистом, ведь сустав имеет чрезвычайно сложное строение, а при несоблюдении техники процедуры возможны серьезные осложнения.
Пункция — это прокол сустава при помощи длинной иглы, через которую либо вводится лекарство, либо удаляется патологическое содержимое. Прокол суставной сумки требует обезболивания, но его можно сделать в амбулаторных условиях.
Цель пункции — диагностика патологических изменений либо лечение при установленном посредством неинвазивных методов диагнозе. После лечебной пункции пациент ощущает значительное облегчение, а в случае диагностики врач получает достаточный объем информации для разработки дальнейшей тактики борьбы с патологией.
Показания и противопоказания к операции
 Показаниями к пункции коленного сустава считаются:
Показаниями к пункции коленного сустава считаются:
- Внутрисуставная гематома;
- Артроз, артрит и иные ревматологические заболевания;
- Воспаление синовиальной выстилки сустава после травм;
- Забор материала для цитологического или гистологического анализа;
- Скопление гноя в суставной полости;
- Необходимость обезболивания при ликвидации вывиха;
- Введение лекарственных препаратов внутрь сустава;
- Подозрение на опухолевый рост;
- Инфекционный артрит (в том числе — туберкулезный).
Удаление патологического содержимого из сустава снижает давление внутри него, благодаря чему пациент быстро чувствует значительное облегчение. Кроме того, манипуляция предупреждает дальнейшее повреждение суставных структур, их воспаление и некроз, которые грозят полным обездвиживанием.
Введение лекарств прямо в сустав — отличная альтернатива медикаментозному лечению, так как препарат действует прямо в зоне повреждения, отпадает необходимость применения высоких доз медикаментов, негативно влияющих на печень и почки, и побочные эффекты при этом минимальны.
Вправление вывиха — очень болезненная процедура, требующая адекватного обезболивания. В этом случае хирург травматолог может ввести анестетик прямо в коленный сустав для достижения наилучшего эффекта.
В ряде случаев установить точный диагноз не представляется возможным при проведении УЗИ и других неинвазивных процедур. Пункция в диагностически сложных случаях дает возможность получить ткани сустава и его содержимое, а также провести их гистологическое, цитологическое исследование, определить чувствительность экссудата к антибиотикам. В таких случаях назначается диагностическая пункция, которая, в то же время, может стать лечебной.
Диагностическая пункция может сопровождаться введением в сустав воздуха или контрастированием, которые облегчают поиск и определение характера патологического очага. Контрастное вещество хорошо видно при рентгенографии, проведении КТ, которыми дополняется пунктирование сустава.
Пункция коленного сустава может быть противопоказана по ряду причин:
- Нарушения свертываемости крови;
- Аллергия на используемые анестетики;
- Раневая инфекция, гнойничковое поражение кожи, дерматит в зоне, где предполагается проведение прокола;
- Псориаз в области сустава.
Нарушения свертываемости крови можно считать относительным противопоказанием, а в случае, когда без пункции не обойтись, пациентам с этой проблемой проводится предварительная подготовка, направленная на профилактику кровотечений.
При воспалительных изменениях кожи, нагноении и инфицировании пункция несет большой риск попадания инфекции внутрь суставной полости с развитием острого артрита, поэтому процедуру откладывают до момента полной ликвидации кожных поражений.
Подготовка к пункции коленного сустава
Прокол коленного сустава — амбулаторная манипуляция, которая не требует специальной и длительной подготовки, а в ряде случаев операция показана в срочном порядке, когда времени на анализы попросту нет. Вместе с тем, пациент должен пройти минимум обследований, включающих общеклинические анализы крови и мочи, определение свертываемости крови, рентген, КТ или УЗИ сустава.

Перед пункцией врач обязательно выясняет наличие аллергии на анестетики, уточняет, переносил ли больной в прошлом какие-либо вмешательства и как они протекали, принимаются ли постоянно лекарственные препараты.
В случае плановой пункции антикоагулянты и кроверазжижающие средства отменяются, а если операция производится в срочном порядке, то принимаются меры по предупреждению кровотечения, так как отменить уже принятые лекарства не получится.
Для плановой пункции пациент приходит в назначенное время к хирургу. Одежда и обувь должны быть удобными, а о дороге домой лучше позаботиться заранее, так как после манипуляции возможны боли. За руль сразу после прокола полости сустава лучше не садиться.
При воспалении элементов сустава инфекционной природы перед пункцией могут быть назначены антибиотики широкого спектра действия. Пациенты ревматологического профиля принимают глюкокортикостероиды для уменьшения отека мягких тканей сустава.
Сделать пункцию может хирург-травматолог как обычной государственной больницы, так и частного медицинского центра, но обязательным условием считается наличие соответствующей квалификации и опыта. Стоимость в данном случае не должна быть определяющим фактором, ведь и бесплатную операцию может сделать высококлассный специалист.
Техника проведения пункции коленного сустава
Для правильного проведения прокола суставной полости очень важны знания анатомии коленного сустава и вариантов прохождения в нем сосудов и нервов. Технические неточности могут вызвать серьезные осложнения, поэтому манипуляцию должен делать только высококвалифицированный хирург.
В колене происходит контакт суставных поверхностей двух крупных костей ног — большеберцовой и бедренной. Для амортизации и обеспечения разнонаправленных движений оно снабжено хрящевыми прослойками (менисками), а также множеством связок, обеспечивающих высочайшую выносливость сочленения к значительным механических нагрузкам.
Спереди сустава расположен надколенник, оберегающий внутреннее содержимое от прямых травм. Он довольно подвижен и легко смещается рукой хирурга в разных направлениях, благодаря чему появляется возможность получить кратчайшие и безопасные пути для хода пункционной иглы.

пункция коленного сустава
Техника выполнения пункции коленного сустава довольно проста:
- Выбор точки доступа;
- Проникновение внутрь сустава;
- Удаление содержимого, взятие тканей для анализа и т. д. в зависимости от цели процедуры;
- Извлечение иглы и наложение повязки.
Преследуя конкретную лечебную или диагностическую цель, хирург избирает оптимальные точки пункции коленного сустава, которые могут лежать:
- В верхнем наружном или внутреннем углах надколенника;
- Нижних углах с наружной или внутренней стороны надколенника.

точки пункции коленного сустава
Наиболее часто используемый доступ — в верхненаружном углу, когда игла вкалывается отступя полтора-два сантиметра кнаружи и вниз от верхней части надколенника. В этом месте нет хрящей и сустав не прикрыт мышцами, поэтому на пути иглы оказываются лишь кожа, подкожный жир и собственно суставная капсула.
После прокола кожи игла движется под прямым к ней углом в горизонтальной плоскости и заходит за надколенник. Глубина прокола — не более 2,5 см. Такой способ пункции считается не только самым простым, но и наиболее безопасным для пациента.
При невозможности пунктирования в верхненаружной части надколенника, избираются другие пути:
- Нижненаружный — от края надколенника отступают полтора-два сантиметра кнаружи и вниз, заводя иглу за надколенник и проникая в ткани на глубину до 2,5 сантиметров;
- Нижнемедиальный доступ — на полтора-два сантиметра книзу и вбок от надколенника;
- Верхнемедиальный — отступя 1,5-2 см кнаружи и вверх, игла движется к центральной части надколенника на глубину не более 2,5 см.
Избрав оптимальную точку для пунктирования коленного сустава, врач обрабатывает место прокола растворами антисептиков, при наличии волосяного покрова необходимо его заблаговременное удаление. Перед пункцией в мягкие ткани вводятся местные анестетики (обычно новокаин), пациент укладывается на спину с разогнутыми ногами, пунктируемое колено должно быть максимально расслаблено.
Для прокола используются иглы длиной 4-5 см. Моментом, когда игла проникла в сустав, является ощущение провала, при котором хирург проявляет особую осторожность, прекращая дальнейшее активное продвижение иглы вглубь.
Если цель пункции — удалить патологическое содержимое, то вслед за проникновением в суставную полость хирург отсасывает шприцем то, что там находится (кровь, гной), оценивает полученный экссудат визуально и может направить его на лабораторное исследование.
После эвакуации содержимого сустава, его полость промывается стерильным раствором хлорида натрия. Возможно введение антибиотиков, гормонов сразу же после опорожнения сустава. Лидокаин или новокаин также вводятся внутрь сустава после прокола для обезболивания.
Когда все действия, запланированные при пункции, завершены, врач извлекает иглу, обрабатывает место прокола антисептиком, накладывает стерильную салфетку и тугую повязку для предупреждения образования гематомы.
Пациент после пункции коленного сустава может отправиться домой, необходимости в госпитализации обычно не возникает, если речь не идет о тяжелых травмах, при которых пункция — один из этапов стационарного лечения.
После пункции коленного сустава обычно не возникает осложнений, процедура хорошо отработана и не представляет никакой сложности для хирурга-травматолога, однако в редких случаях пациенты могут столкнуться с некоторыми неприятными последствиями, в числе которых — инфицирование с развитием гнойного артрита, внутрисуставная гематома при нарушениях свертываемости крови или приеме антикоагулянтов.
Осложнения могут быть связаны с нарушением техники проведения пункции, недостаточным опытом хирурга, сопутствующим неблагоприятным фоном у самого больного (диабет, ожирение, пожилой возраст). В редких случаях возможна аллергия на анестезирующие препараты.
Первое время после пункции врач порекомендует не нагружать ногу, а при выраженном болевом синдроме будут назначены анальгетики и нестероидные противовоспалительные средства.
Видео: техника проведения пункции коленного сустава
Источник

Гемартроз представляет собой недуг, характеризующийся изливом крови в суставную сумку колена. Гематома может возникать не только в коленном, но и в лучезапястном и лучевом сочленениях, но чаще всего заболевание поражает именно колено.
Болезнь может стать результатом некоторых заболеваний или же возникнуть из-за ушиба либо повреждения хрящевых тканей и сустава колена. Скопление кровяных сгустков коленного сочленения является довольно распространённой проблемой зачастую наблюдающейся у пациентов от двадцати пяти до сорока пяти лет. Именно эта возрастная категория наиболее подвержена травмам суставов нижних конечностей, вызванными тяжелыми физическими упражнениями и занятиями активными видами спорта.
Такая проблема возникает из-за возрастных дегенеративных изменений организма, костей и опорно-двигательного аппарата, который слабеет, становясь уязвимым для данного недуга.
Причины, вызвавшие недуг
Первостепенной причиной, вызвавшей скопление крови в суставе, зачастую бывает травма или ушиб. Это связано с тем, что суставы имеют очень сложную структуру, выполняют множество функций и на них оказывается сильнейшая нагрузка, они подвержены появлению частому травматизму.
Гематома коленной суставной сумки может быть вызвана:
- Вывихом или подвывихом колена.

вывих коленной чашечки
- Разрывом или отрывом капсулы суставной сумки.
- Переломом костных соединений коленного сустава.
- Повреждением мениска и сосудистой сетки.
- Растяжением или разрывом связочного аппарата.
- И ушибом мягких тканей.
Подобные травмы зачастую случаются у людей связанных со спортом, после показательных выступлений без соблюдения мер безопасности. Их обычно получают конькобежцы, футболисты, лыжники, атлеты, хоккеисты, борцы.
Но если взять во внимание статистические данные, то бытовые травмы после которых, появляется кровь в суставе тоже не редкость. Гематома может возникнуть от ушиба или падения, особенно зимой, когда на улице очень скользко. Фото последствия таких травм, можно увидеть не только на стене кабинета травматолога, или на просторах интернета.
Ещё заболевание может быть вызвано геморрагическим диатезом и прочими заболеваниями крови.
Симптоматика
К данной проблеме может привести разрыв сосудов в результате ушиба, так как уже незначительное давление на их стенки приводит к разрыву и прохождению крови в околосуставную полость окружающие ее ткани.
Самыми часто встречающимися признаками кровоизлияния является гематома коленного сустава, болевые ощущения и практически отсутствующая подвижность.
Помимо этого, после травмы можно наблюдать следующую симптоматику:
- По истечении времени кровь в коленном сочленении начинает прибывать, что приводит к сильной алгии.
- Травмированное место становится опухшим и горячим.
- Поврежденная область увеличивается в размерах, контуры становятся более округлыми.
- При надавливании чувствуется гибкость и смягченность сустава, чего быть не должно.
- Суставная сумка опухает.
- Если после травмы разрывы наблюдаются в сетке мелких сосудов, колено приобретает красный оттенок, а если крупных, то оно становится синим.
- При прощупывании можно заметить выпуклость коленного сочленения как изнутри, так и снаружи поврежденного участка конечности.
Если у пациента была обнаружена гемофилия, то недуг длительное время протекает без какой-либо симптоматики. Это происходит потому, что когда заболевание только начинает развиваться, крови выделяется мало, но даже в таком случае ее наличие провоцирует сбой связочного аппарата, что в дальнейшем влечет за собой разрушения хряща сустава.
Последствия недуга
Негативное влияние для человеческого организма от гемартроза заключается в том, что со временем кровяные клетки начинают разрушаться, выделяя токсины, которые приводят к дегенеративным изменениям в гиалиновой хрящевой ткани. Также опасным является то, что изменяется местное кровообращение.
Если недуг стал хроническим, то в сустав постоянно воспален, а кровь, скапливающаяся там, выступает в роли благоприятной среды для размножения бактерий, не дающих воспалительному процессу проходить. Последствием такой проблемы может быть инфекционный или гнойный артрит и бурсит.
Видео
Видео — последствия травм и ушибов

Диагностика проблемы
Для того чтобы провести диагностику хирурги направляют пациентов с данной проблемой на прохождение МРТ, позволяющей эффективно распознать имеющиеся повреждения мышечного и связочного аппаратов, а также негативные изменения в коленном суставе. Если те или иные причины не позволяют провести подобное обследование, то сустав осматривают ультразвуком.
В качестве дополнительного пункта диагностики могут назначить рентген коленного сочленения в нескольких проекциях, дабы исключить все имеющиеся причины появления недуга. Подобное «фото» поврежденного места позволит доктору рассмотреть сустав во всех проекциях, при этом поняв, что стало причиной развития болезни.
В том случае если точно известно, что в суставе есть кровь, то в место ушиба делают укол и выкачивают оттуда скопившиеся сгустки, чтобы на рентгеновском снимке можно было увидеть, не поврежден ли сустав.

пункция для анализа
Если в суставной жидкости будут обнаружены жировые клетки, доктор, может суверенностью сказать что у пациента перелом. Ну а если гемартроз под вопросом, то данный укол, он же пункция, позволяет его выявить по наличию в пунктуате кровяных сгустков.
Укол (пункцию) в место повреждения часто используют для того, чтобы откачать собравшуюся кровь или жидкость, уменьшив, таким образом, отек, болевые ощущения и сделав конечность подвижнее. Извлеченный пунктуат применяют при проведении анализа на выявление различных инфекций.
Если укол (пункция) выявил в пунктуате осколки, то хирурги отправляют такого пациента на артроскопию, для получения точной причины появления болезни. А также с его помощью удаляют мелкие костные фрагменты, обнаруженные в суставной жидкости.
Как лечить гемартроз
Если после травмы колена появилась гематома, первым действием должно быть обеспечение ноге полного покоя. Для этой цели необходимо наложить гипсовую повязку. К колену надо приложить лед или грелку, наполненную ледяной водой. Затем необходимо вызвать скорую помощь для дальнейшей транспортировки в больницу.
После доставки пациента в медучреждение ему будут сделаны назначения следующего типа:
- Прижигание кровоточащих сосудов при помощи электрического тока.
- МРТ или ультразвуковая диагностика.
- Укол в повреждённое место для выкачки жидкости и снятия боли.
- Также будут назначены антибиотики для предотвращения развития бактериальной инфекции (укол внутримышечно).
- Будет проведена артроскопия.
- Доктор наложит гипс или тугую повязку, которая зафиксирует сустав.
- Будут назначены инъекции глюкокортикостероидов (укол внутримышечно)
- Врач потребует исключить опору на больную конечность. При ходьбе нужно будет использовать палку или костыли.
- Будет сделан укол в суставную сумку с целью откачки крови и промывания поврежденной области.
- Если гематома вызвана гемофилией, сразу после госпитализации будет сделан внутримышечный укол кровоостанавливающего средства, а в дальнейшем потребуется переливание крови.
- В том случае если у больного будет обнаружен хронический гемартроз, ему будет назначено оперативное вмешательство с дальнейшей установкой эндопротеза.
- После того как пациента выпишут и снимут гипс, ему назначат лечебную физкультуру и ношение специального поддерживающего наколенника. Такая реабилитация будет длиться неимение полугода.
Лечение средствами народной медицины
Народное лечение можно применять только в том случае если гематома в колене появилась после травмы, и больной был осмотрен врачам. Также лечение народными средствами можно использовать для предотвращения появления повторного кровоизлияния.
Самыми действенными способами являются:
- Травяной противовоспалительный настой. Такое лечение используют в случае наличия воспалительных процессов поврежденного сустава. Для его создания необходимо взять душицу,

компресс из арники поможет избавиться от опухолей и кровоподтеков
тысячелистник и крапиву по одной ст.ложке. Ингредиенты перемешать, залив 700 мл. кипящей воды. Затем оставить настой на час. Употреблять его необходимо три раза в день, за четверть часа до того, как соберетесь поесть, по пятьдесят миллилитров.
- Компресс против опухолей и кровоподтеков. Для его приготовления необходимо взять листья арники, залив их кипящей водой, оставив на четверть часа. Затем переложить ее на толстый слой марли и приложить на больное место. Подобное лечение проводится в течение семи дней, после чего отеки с гемартрозом исчезают.
- Мазь для снятия болевых ощущений. Это лечение используется при сильных болях в коленном суставе. Для приготовления мази возьмите сто миллилитров меда, половину столовой ложки нашатыря и пару ложек медицинской желчи. Ингредиенты перемешайте. Полученную мазь нужно наносить (втирать нельзя) на поврежденный участок на шестьдесят минут, после чего ее надо снять влажной тканью или смыть.
Жизнь после гемартроза и реабилитационные мероприятия.
После того как соответствующее лечение было получено, необходимо пройти реабилитацию и по возможности пересмотреть свой образ жизни. Для того чтоб организм смог восстановиться как можно быстрее, а полученное лечение дало свои результаты, пациентам назначается особая диета. Также необходимо перестать курить и употреблять алкоголь.
В том случае если недуг хронический, свой рацион необходимо пересмотреть, добавив в него шпинат, капусту, перья зеленого лука и корневища сельдерея. Эти овощи способствуют укреплению сосудов, улучшению кровообращения и свертываемости крови. Если лечение основывалось на поставке эндопротеза, после проведения операции нужно ко всему вышеперечисленному добавить лечебные упражнения.
Профилактические меры
В качестве профилактических мер, хирурги советуют избегать падений и травм, сильных нагрузок на суставы, использовать наколенники при занятиях спортом и соблюдать меры безопасности на рабочем месте.
Также не стоит забывать о своевременных походах к врачу, дабы обнаружить имеющиеся недуги на начальной стадии, не допуская их перехода в хроническую форму.
А если гемартроз все-таки имеется, доктор выявит причины недуга и назначит правильное лечение, благодаря которому вы сможете избавиться от болезни, отравляющей вам жизнь.Но лучше не болейте и будьте здоровы.
Похожие статьи
Источник
