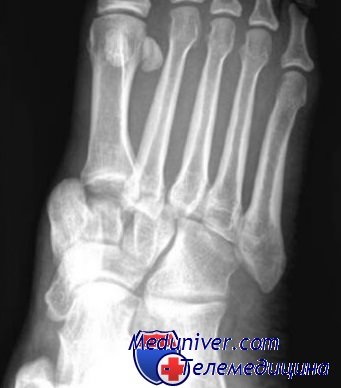
Переломы и вывихи стопы
Переломы и вывихи стопы. Диагностика, лечениеПовреждения стопы происходят вследствие прямого удара или раздавливания. Чрезмерное подошвенное или тыльное сгибание, форсированный поворот стопы подошвенной поверхностью кнаружи (пронация) или кнутри (супинация) также приводят к значительным повреждениям костей и связок стопы. Эти повреждения могут быть не выявлены или недооценены, особенно у пострадавших с множественной травмой. Запоздалое оказание помощи может вылиться в неудовлетворительные результаты лечения. Существенная травма стопы зачастую приводит к более продолжительному ограничению физических возможностей, чем тяжелое повреждение длинных трубчатых костей. Открытые переломы могут возникать от сдавливания, приводящего к тяжелому повреждению окружающих кожных покровов, от разрыва тканей или от огнестрельного ранения. В процесс могут вовлекаться сосудисто-нервные образования и связки, функция которых должна быть внимательно исследована в каждом случае травмы. Иногда раздавливание влечет за собой развитие подфасциального гипертензионного синдрома, хотя на стопе он встречается гораздо реже, чем в области голени. Припухлость, чувствительность при пальпации или жгучая боль в области стопы должны расцениваться как перелом или вывих, пока не будет доказано обратное. Рентгенологическое исследование необходимо для подтверждения предполагаемых или установленных переломов и уточнения локализации возможных инородных тел.
Переломы таранной и пяточной костей возникают при прямом механизме травмы с приложением силы к подошвенной поверхности стопы, чаще всего опосредованно через пятку. Внесуставные и несмещенные переломы пяточной кости можно лечить консервативно. Усовершенствованные оперативные доступы и способы фиксации в совокупности с детализирующим КТ исследованием патологических изменений анатомии сломанной пяточной кости сфокусировали хирургическое лечение на реконструкции типичной посттравматической варусной деформации и восстановлении часто вовлекаемых в процесс суставных поверхностей подтаранного (так называемой «задней фасетки») и пяточно-кубовидного сустава. Интересно, что многочисленные проспективные исследования убедительно показали, что консервативное лечение внутрисуставных переломов пяточной кости со смещением ведет к таким же отдаленным результатам, как оперативное лечение с анатомичным восстановлением суставных поверхностей. Кроме того, хирургические вмешательства связаны с большим риском развития тяжелых повреждений мягких тканей, так как доступ к наружной поверхности пяточной кости обычно осуществляется через тонкий слой закрывающих тканей. По этой причине ORIF должна быть отложена до окончательного рассасывания отека, что в случаях оскольчатых переломов пяточной кости со значительным смещением может произойти в течение 2-3 недель. Переломы таранной кости со смещением и ее переломо-вывихи требуют тщательного вправления и жесткой фиксации межфрагментарными шурупами. Переломы шейки таранной кости со смещением представляют ургентный случай в связи с высоким риском посттравматических признаков аваскулярного некроза. Этот риск увеличивается по мере нарастания установленной на основании классификации Hawkins тяжести травмы (I-IV). Посттравматический артрит и признаки аваскулярного некроза могут в конечном итоге закончиться артродезом голеностопного сустава. Изолированные, с небольшим смещением или без смещения переломы плюсневых костей лечатся консервативным способом. Рекомендуется плотная обувь с устойчивой подошвой, ортез или гипсовая повязка для надежности. Нагрузка на ногу определяется индивидуальной переносимостью. При переломах со смещением и вывихах в среднем отделе стопы показано анатомичное вправление, которое лучше выполнить открытым способом. Типичные переломовывихи в суставах Лисфранка и Шопара требуют открытой репозиции и внутренней фиксации за счет создания временного (примерно на три месяца) артродеза малыми и микро-шурупами. Вывихи пальцев стопы подлежат быстрому вправлению, в то время как переломы фаланг обычно не нуждаются в особом лечении. При открытых переломах оказание помощи сводится к хирургической обработке раны, реконструкции важных образований и остеосинтезу, способному сохранить стабильность и конфигурацию стопы. Утрата покрова на стопе представляет серьезную проблему, которая может быть частично решена за счет кожной пластики, но может потребовать перемещения свободных лоскутов и даже ампутации. При раздробленных переломах пальцев лечение начинается, как правило, с ампутации. — Также рекомендуем «Реабилитация после травмы ноги — нижней конечности. Активизация больного» Оглавление темы «Травмы конечностей»:
|
Источник
Вывихи стопы составляют около 2% от общего числа вывихов, практически во всех случаях сопровождаются повреждением связок и нередко – переломами костей стопы.
Человеческая стопа состоит из 26 костей, образующих три отдела: предплюсна, плюсна и фаланги пальцев. В состав предплюсны входит 7 костей: таранная, пяточная, ладьевидная, кубовидная и три клиновидных (латеральная, промежуточная и медиальная).
В голеностопном суставе кости голени сочленяются с таранной костью, причем нижние концы костей голени (лодыжки) охватывают таранную кость с боков, образуя своеобразную вилку. Голеностопный сустав укреплен суставной капсулой и развитым связочным аппаратом. Дистально (дальше от центра) предплюсна соединяется с пятью трубчатыми костями плюсны. Предплюсно-плюсневые суставы малоподвижны. Плюсневые кости соединяются с фалангами пальцев.
Вывих в голеностопном суставе
 Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Стопа может вывихиваться наружу, внутрь, назад, вперед или вверх. Наружный вывих стопы возникает при подворачивании стопы наружу и вбок, сопровождается переломом наружной лодыжки. Если пациент подворачивает стопу кнутри, возможен внутренний вывих стопы, сочетающийся с переломом внутренней лодыжки.
Причиной заднего вывиха стопы обычно становится резкое насильственное сгибание стопы в сторону подошвы или сильный удар по голени спереди. Передний вывих стопы может возникнуть при сильном ударе сзади по голени или при резком насильственном сгибании стопы в тыльную сторону. Вывих стопы кверху встречается крайне редко, обычно появляется в результате падения с высоты.
Пациента с вывихом стопы беспокоит резкая боль в голеностопном суставе. При внешнем осмотре выявляется выраженный отек, синюшность, кровоподтеки и деформация в области голеностопного сустава. Движения в суставе и опора на ногу невозможна.
Для уточнения диагноза и выявления сопутствующих повреждений костных структур выполняют рентгенографию в двух проекциях. Вывихи стопы, сопровождающиеся повреждением костного и связочного аппарата, относятся к числу тяжелых повреждений. Нормальная функция сустава возможна только при максимально точном восстановлении нормального взаиморасположения отломков.
Успех вправления при вывихе стопы определяется целым рядом условий: тщательным изучением особенностей вывиха и смещения отломков, адекватным обезболиванием, правильностью и последовательностью действий врача-травматолога при вправлении стопы. Выправление свежих вывихов стопы общим наркозом, местным обезболиванием или проводниковой анестезией. При необходимости используются мышечные релаксанты.
По окончании вправления сустав фиксируют гипсовой лонгетой и делают контрольную рентгенограмму. Повреждения голеностопного сустава сопровождаются выраженным отеком мягких тканей, поэтому сплошная (циркулярная) повязка сразу после вправления не накладывается. Гипс укрепляют после спадания отека (обычно – на пятые сутки после вправления).
Срок иммобилизации определяется тяжестью сопутствующих повреждений и составляет от 8 до 12 недель. После снятия повязки обязательно назначают лечебную гимнастику и физиопроцедуры: теплолечение, диадинамотерапию, лечебные ножные ванны и др.
Наступать на поврежденную ногу после вправления вывиха стопы нельзя ни в коем случае – даже самая жесткая гипсовая повязка не в состоянии удержать поврежденные кости стопы на своем месте при нагрузке, равной весу человеческого тела. Последствием ранней нагрузки может быть повторное смещение, а в отдаленном периоде – резкое ограничение подвижности в суставе, постоянные боли и развитие посттравматического артроза.
Подтаранный вывих
Встречается крайне редко. Появляется в результате резкого подворачивания стопы. Сопровождается разрывом связок, резкой болью, отеком, деформацией стопы. Для уточнения диагноза и исключения сопутствующих переломов выполняют рентгенографию.
Выправление подтаранного вывиха стопы выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 5-6 недель. В последующем пациенту назначают физиопроцедуры, лечебную физкультуру и рекомендуют в течение года после травмы носить ортопедическую обувь.
Вывих костей предплюсны
Встречается крайне редко. Возникает в результате резкого поворота стопы. Сопровождается болью, отеком, деформацией стопы. Возможно нарушение кровообращения в дистальных отделах стопы.
Вправление выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 8 недель. В последующем назначают физиопроцедуры, лечебную физкультуру, рекомендуют в течение года после травмы носить супинаторы или ортопедическую обувь.
Вывих костей плюсны
 Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Вправление выполняют под местной или общей анестезией. Затем накладывают гипсовую лонгету сроком до 8 недель. В последующем показана лечебная гимнастика, физиотерапия, ношение супинатора или ортопедической обуви в течение года.
Вывихи фаланг пальцев
Встречаются нечасто. Обычно возникают в результате прямого удара по области плюсны или пальцев. Сопровождаются болью, отеком, деформацией. Палец вправляют под местной анестезией. Затем накладывают гипсовую лонгету на 2 недели. В последующем назначают физиопроцедуры и лечебную физкультуру.
Источник
Переломы костей стопы встречаются
значительно чаще вывихи в этой области,
что объясняется анатомическими
особенностями суставов стопы.
Первая помощь. При повреждении стопы
первая помощь должна включать обезболивание
путем применения анальгетиков и наложение
транспортной шины до коленного сустава.
Для иммобилизации могут использоваться
лестничные, пластмассовые или надувные
шины. При отсутствии стандартных шин
иммобилизация должна быть проведена
подручными средствами. При открытом
повреждении накладывают защитную
асептическую повязку. Введение анестетика
в место перелома при значительном при
значительном загрязнении стопы должно
быть отложено до поступления больного
в стационар или в травматологический
пункт.
При лечении переломов и вывихов большое
внимание должно уделяться восстановлению
сводов стопы. Во время наложения гипсовой
повязки особенно тщательно моделируют
свод стопы. Физиотерапевтическое лечение
начинают, когда больной находится еще
в гипсовой повязке. Главная задача
механотерапии, массажа, ЛФК и
физиотерапевтических процедур, проводимых
после снятия тисовой повязки, —
восстановление движений в суставах
стопы и формирование ее свода. Для
профилактики посттравматического
плоскостопия после переломов и вывихов
костей стопы, кроме случаев повреждения
пальцев, назначают ношение супинаторов
на срок до 1 года после травмы.
ПОДТАРАННЫЙ ВЫВИХ СТОПЫ
Вывих происходит в таранно-пяточном и
таранно-ладьевидном сочленениях в
случаях непрямого механизма травмы.
При подтаранном вывихе стопа чаще всего
смещается кнутри или кзади и кнутри
внутренний и задневнутренний вывих.
Диагностика. Выражена деформация
в подтаранной области. При внутреннем
вывихе стопа резко сдвинута кнутри,
находится в положении эквинуса, супинации
и варуса. На тыле стопы четко пальпируется
головка таранной кости. Кнутри от нее
определяется сместившаяся ладьевидная
кость. При задневнутреннем вывихе, кроме
того, имеется укорочение переднего
отдела стопы и удлинение пятки. Функция
стопы полностью нарушена. Пальпаторно
определяется разлитая болезненность.
Диагноз затруднений не вызывает.
Лечение. При подтаранном вывихе сводится
к возможно более раннему вправлению
под наркозом, иммобилизации гипсовой
повязкой до коленного сустава на 3—4
нед и последующему функциональному
лечению. При задневнутреннем вывихе
вправление осуществляют следующим
образом. Голень сгибают в коленном
суставе до 90о. Стопу фиксируют за
пятку и передний отдел, придавая ей
положение крайнего приведения, супинации
и эквинуса. Затем производят тракцию и
прямое надавливание изнутри кнаружи
при пронации и отведении стоны. Помощник
осуществляет противодавление, фиксируя
нижний отдел голени. При безуспешности
закрытой репозиции показано срочное
хирургическое вправление. Полную нагружу
на поп разрешают через 6-8 нед.
ПЕРЕЛОМ ПЯТОЧНОЙ КОСТИ
Механизм перелома пяточной кости, как
правило прямой. Чаще всего он наступав
при падении с высоты на область пяток.
В этом случае возможен перелом обеих
пяточных костей.
Варианты переломов пяточной кости
отличаются большим многообразием (рис.
209), однако наиболее часты и тяжелы
компрессионные переломы пяточной кости
(рис. 209, г). При этом переломе пяточная
кость, сдавленная между таранной костью
и травмирующим агентом, раскалывается
на несколько отломков. При компрессионном
переломе пяточной кости со смещением
уплощается свод стопы, нарушаются
взаимоотношения суставных поверхностей
в таранно-пяточном и пяточно-кубовидном
сочленениях. Кроме компрессионных
переломов, возможны краевые и изолированные
переломы отдельных образований пяточной
кости (рис. 209, в-г). Эти переломы менее
тяжелы и прогностически более благоприятны.
Диагностика. При компрессионных переломах
больные не могут ходить из-за болей
Пяточная область расширена. Гематома
и максимальный отек отмечаются в
подлодыжечных областях. Продольный
свод стопы уплощен, а при переломе с
большим смешением вообще отсутствует.
Напряжение икроножной мышцы вызывает
усиление болей. Пальпация пяточной
области болезненна. При краевом и
изолированном переломе клиническая
картина более скудная. Иногда больные
могут ходить даже с опорой на пятку.
Наиболее постоянный симптом боль в
пяточной области и болезненность
(максимальная на уровне перелома).
Рентгенограммы в боковой и аксиальной
(тыльно-подошвенной) проекциях позволяют
уточнить диагноз.
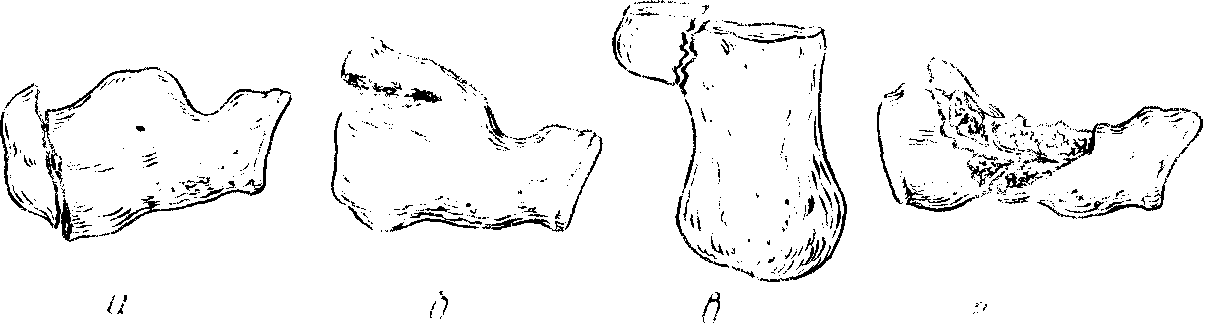
Рис. 209. Виды переломов пяточной
кости.
а – краевой вертикальный перелом
пяточного бугра; б – краевой горизонтальный
клювовидный перлом пяточного бугра; в
– изолированный перлом поддерживающего
отростка; г — компрессионный перелом.
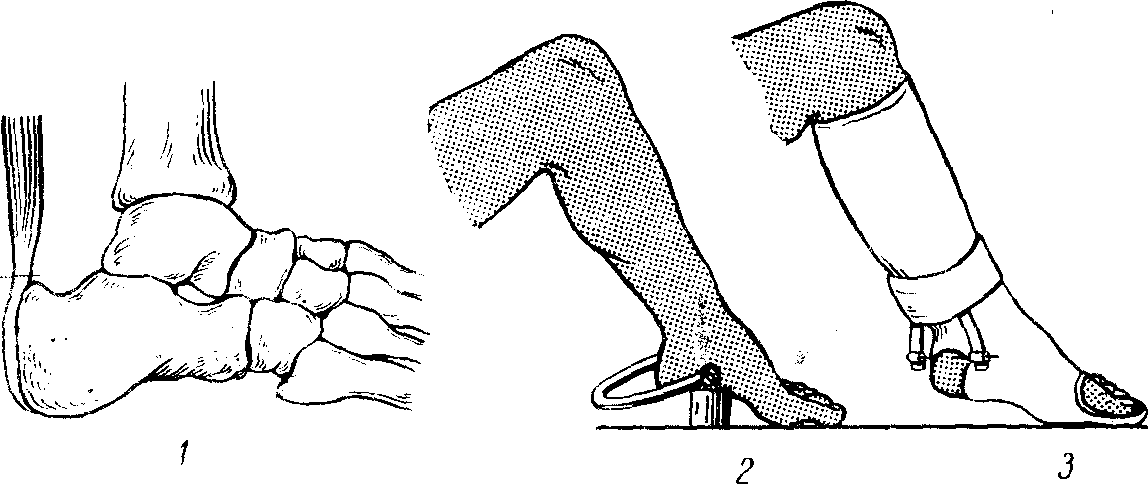
Рис. 210. Репозиция горизонтального
перелома пяточного бугра типа «утиный
клюв» по методу Юмашева — Силина.
Объяснение в тексте.
Лечение. Репозицию осуществляют под
общей или местной анестезией пальцевым
или аппаратным давлением на смещенный
фрагмент кости. При горизонтальном
переломе пяточной кости типа «утиный
клюв» используют метод Юмашева — Силина
(рис. 210). Непосредственно над сместившимся
вверх фрагментом кости проводят спицу
Киршнера (рис. 210, 1а), которую укрепляют
в скобе скелетного вытяжения. Ногу
сгибают в коленном суставе до угла
60—80о, а под пятку подкладывают
плотный упорный валик из дерева. Хирург
обеими руками захватывает основание
скобы и сдавливает пяточный бугор между
упорным валиком и спицей Киршнера. В
это время стопе придают положение
умеренного подошвенного сгибания (рис.
210,2). Не ослабляя давление на пяточную
кость, накладывают гипсовую повязку.
При этом способе внимание обращают на
то, чтобы повязка плотно прилегала к
спице сверху, ограничивая ее смещение
в проксимальном направлении (рис. 210,
3). На область пятки гипс не накладывают.
Скобу фиксируют к повязке. Делают
контрольные рентгенограммы. Через 3 нед
спицу удаляют. Еще через 2 нед снимают
повязку. Аналогичным образом можно
проводить репозицию вертикального
перелома пяточного бугра с той разницей,
что упорный валик помещают не под пятку,
а спереди от нее. Использование спицы
Киршнера, вгипсованной в повязку,
позволяет в этом случае избежать
вторичного смещения отломков под
действием тяги икроножной мышцы.
В ряде случаев при невозможности закрытой
репозиции прибегают к хирургическому
вмешательству: репозиции и фиксации
перелома спицей или шурупом. После
репозиции накладывают гипсовую повязку
до коленного сустава на 1—11/2
мес. Трудоспособность восстанавливается
через 11/2 —3 мес.
При лечении компрессионного перелома
пяточной кости необходимо стремиться
к лучшему сопоставлению отломков и
восстановлению взаимоотношений в
таранно-пяточном и пяточно-кубовидном
сочленениях. Однако основной задачей
лечения больных является восстановление
продольного свода стопы.
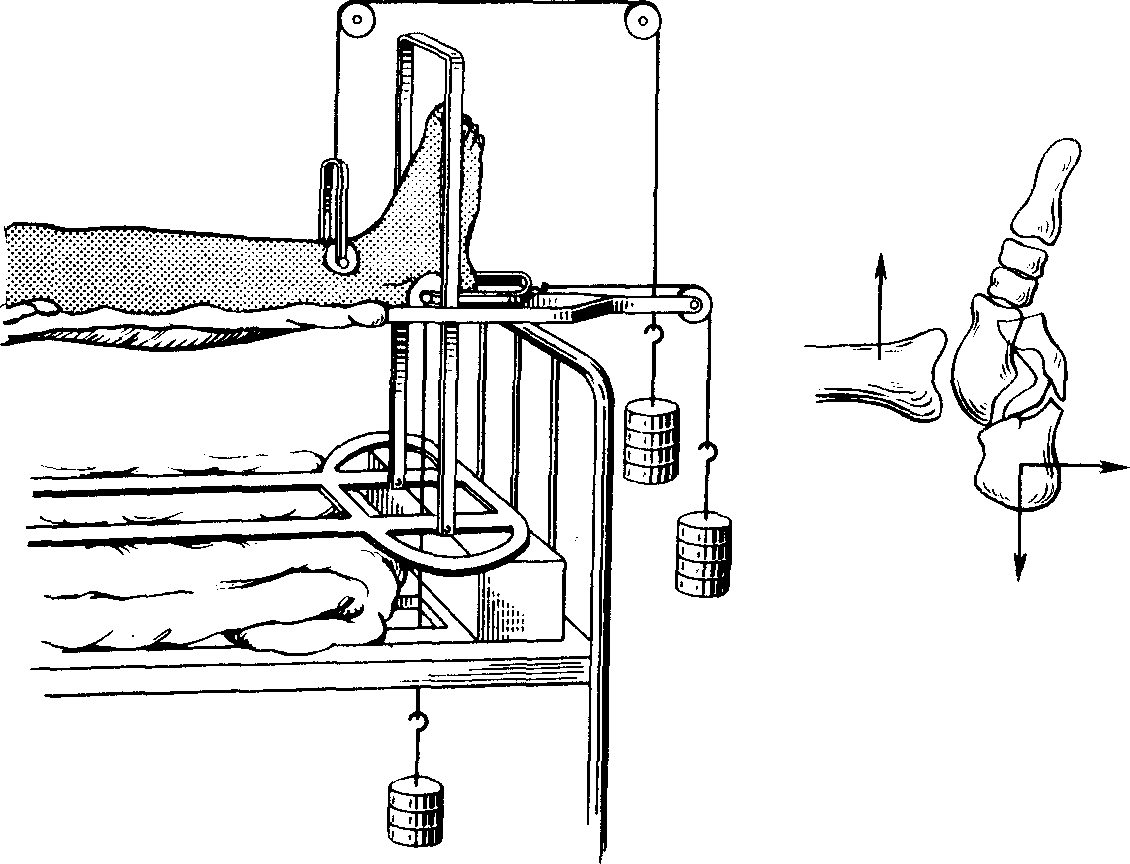

Рис, 211. Репозиция компрессионных
переломов пяточной кости системой
трех
тяг по метода Каплана (а) и по
методу Юмашева и соавт. (б).
При переломе без уплощения свода стопы
накладывают гипсовую повязку до коленного
сустава на 11/2—2 мес.
Трудоспособность восстанавливается
через 2—4 мес. При расширении пятки
руками или аппаратом сдавливают пяточную
кость с боков.
При компрессионном переломе со смещением
пяточный бугор смещается вверх под
действием травмы и напряжения икроножной
мышцы. Кроме того, происходит смещение
пяточного бугра кпереди под действием
подошвенных мышц. В этих случаях проводят
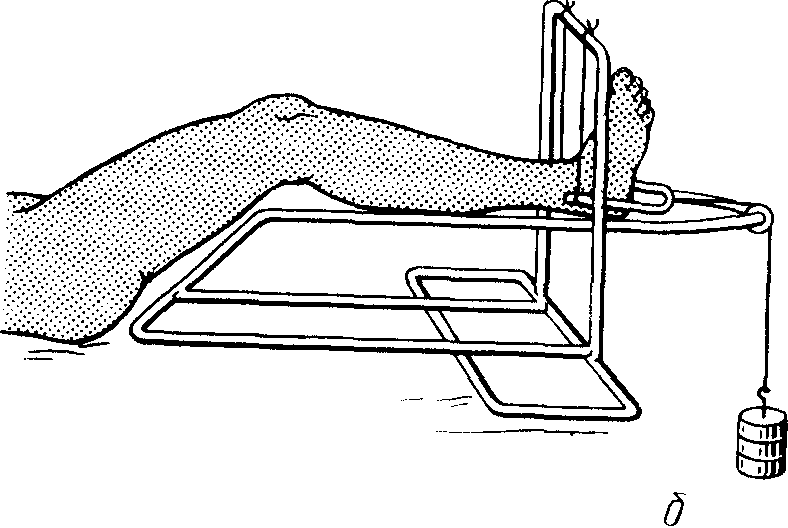
вытяжение по методу Каплана (рис. 211, а).
Спицу для вытяжения проводят через
дистальный отломок пяточного бугра.
Место проведения спицы намечают под
рентгенологическим контролем. Накладывают
вытяжение по оси голени грузом 8 кг. На
3-4-й день груз уменьшают до 6 кг и к той
же спице подвешивают груз 4-8 кг. Через
5 сут оба груза уменьшают до 4 кг.
Репозиция пяточной кости может быть
достигнута при лечении по методу Юмашева
(рис. 211, б). Спицу без дрели проводят не
через отломок пяточной кости, а
непосредственно выше него: кпереди от
прикрепления пяточного сухожилия. Стопу
подвешивают тесемками, привязанными к
спице и верхней раме шины Белера.
Налаживают вытяжение по оси голени
грузом 6—7 кг.
Поскольку место приложения силы тракции
оказывается максимально смешенным
кзади — — к пяточному сухожилию, стопа
во время вытяжения приходит в положение
тыльной флексии, и направление вытяжения
приближается к оси пяточного бугра.
Этот метод лечения имеет ряд преимуществ.
Во-первых, провести спицу над пяточной
костью гораздо проще, чем через отломок
при многооскольчатом переломе. В
последнем случае спица может пройти
между отломками и прорезать мягкие
ткани. Во-вторых, при проведении спины
вне кости до минимума сводится возможность
такого грозного осложнения скелетного
вытяжения, как остеомиелит пяточной,
кости. И, наконец, отпадает необходимость
в налаживании дополнительного вытяжения.
На 7 -10-е сутки лечение по методу Юмашева
и соавт. Или по методу Каплана: тисками
сжимают пяточную кость и накладывают
лонгетно-циркулярную гипсовую повязку,
не снимая вытяжения. На 30-40-е сутки
вытяжение снимают и накладывают
повязку
до коленного сустава на срок до 21/2—3
мес после травмы. Трудоспособность
восстанавливается через 4—5 мес.
ПЕРЕЛОМ КОСТЕЙ ПЕРЕДНЕГО ОТДЕЛА
ПРЕДПЛЮСНЫ
Переломы ладьевидной, кубовидной и
клиновидной костей встречаются, как
правило, при прямом механизме травмы.
Чаще всего это падение тяжелого предмета
на тыл стопы. Лишь некоторые переломы
ладьевидной кости возможны при непрямом
механизме травмы. Значительное смещение
отломков для этой группы переломов
нехарактерно. Тем не менее при переломах
костей переднего отдела предплюсны
заметно нарушается прочность про-
дольного свода стопы, что должно
учитываться при лечении, а также
определении характера и сроков
иммобилизации.
Диагностика. Характерен анамнез: падение
тяжести на тыл стопы. Больные могут
ходить, наступая только на пятку. В
области тыла стопы имеется припухлость.
Максимальная болезненность отмечается
над сломанной костью. Движения стопы,
особенно ротационные и боковые, тоже
болезненны. Нагрузка по оси плюсневых
костей соответственно проекции сломанной
кости вызывает усиление болей.
Окончательный диагноз уточняют после
анализа рентгенограмм, сделанных в двух
проекциях.
Лечение. При переломах без смещения и
с незначительным смещением накладывают
гипсовую повязку до коленного сустава.
Так как моделирование свода стопы в
гипсовой повязке сопровождается резким
усилением болей, необходимо предварительно
провести анестезию перелома 1—2 %
раствором новокаина. Гипсовую повязку
снимают через 1—2 мес. Трудоспособность
восстанавливается через 11/2—3
мес.
ВЫВИХ В СУСТАВЕ ЛИСФРАНКА
Вывих происходит в области сочленения
дистального ряда костей предплюсны с
плюсневыми костями. Вывих называется
полным, когда вывихиваются все плюсневые
кости. Вывих обычно сочетается с переломом
сочленяющихся костей.
Лечение. Вправление производят под
наркозом. Иногда оно достигается закрытым
способом — давление на сместившиеся
фрагменты кости при вытяжении за
соответствующий палец. Однако чаще
приходится прибегать к открытому
вправлению по неотложным показаниям и
к трансартикулярной фиксации спицами.
После вправления накладывают гипсовую
повязку до коленного сустава на 4 нед.
Постепенно возрастающая нагрузка на
ногу разрешается к концу 1-го месяца.
При застарелом вывихе показано ношение
ортопедической обуви. Хирургическое
вмешательство в поздние сроки неэффективно.
ПЕРЕЛОМ ПЛЮСНЕВЫХ КОСТЕЙ И ФАЛАНГ
ПАЛЬЦЕВ
Эти переломы наблюдаются главным образом
при прямом механизме травмы. Нередки
множественные и открытые повреждения.
Для изолированных переломов плюсневых
костей большое смещение отломков
нехарактерно, в то время как множественные
переломы часто сопровождаются значительным
смещением фрагментов костей. Диагностика.
Механизм травмы, локальная боль и
болезненность, усиливающаяся при осевой
нагрузке или потягивании за соответствующий
палец, иногда патологическая подвижность
и костная крепитация позволяют заподозрить
перелом. Для перелома плюсневых костей
характерен симптом Якобсона: усиление
болей в месте перелома при надавливании
на головку плюсневой кости. Диагноз
уточняется после анализа рентгенограмм.
Лечение. При переломе плюсневых костей
без смещения накладывают гипсовую
повязку до коленного сустава на 4—6 нед.
Перед наложением ее проводят анестезию
перелома 1—2% раствором новокаина. Для
лучшего моделирования поперечного и
продольного сводов стопы в соответствующих
местах укрепляют марлевые пелоты.
При переломе фаланг без смещения бывает
достаточно на 1—2 нед наложить на
соответствующий палец несколько
циркулярных слоев лейкопластыря.
При переломе фаланг и плюсневых костей
со смещением проводят скелетное вытяжение
или ручную репозицию. Особенно тщательно
должны быть сопоставлены отломки с
угловым смещением, когда угол открыт в
тыльную сторону, и перелом шейки плюсневых
костей.
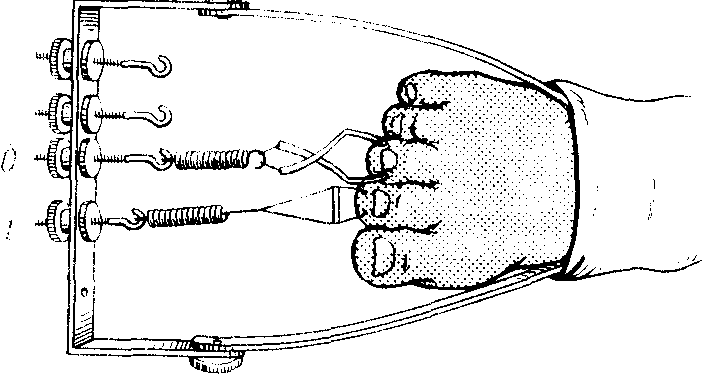
Рис. 212. Наложение скелетного вытяжения
при переломах плюсневых костей.
а — по Клаппу; б — по Черкес-Заде.
Ручную репозицию проводят надавливанием
на сместившиеся отломки во время тракции
по оси пальца. Гипсовую повязку накладывают
до коленного сустава. Если одномоментная
репозиция не удалась или перелом имеет
тенденцию к смещению в гипсовой повязке;
проводят вытяжение за мягкие ткани по
Клаппу или скелетное вытяжение за
концевые фаланги на раме Черкес-Заде.
Раму для вытяжения прикрепляют к гипсовой
повязке, наложенной на стопу и голень
(рис. 212). Вытяжение снимают через 3—4
нед. Продолжительность иммобилизации
гипсовой повязкой при переломах плюсневых
костей со смещением 7 нед, фаланг пальцев
— 3 нед.
Оперативное лечение проводят при
безуспешности закрытой репозиции и
открытых переломах. Для хирургической
фиксации переломов чаще всего используют
металлические спицы или стержни
Богданова, а при винтообразных переломах
плюсневых костей — циркулярные витки
проволоки.
Трудоспособность при переломе плюсневых
костей восстанавливается в течение !—4
мес в зависимости от характера повреждения.
При переломе фаланг без смещения и со
смещением трудоспособность восстанавливается
соответственно через 2—3 нед и 11/2—2
мес.
ВЫВИХ ПАЛЬЦЕВ СТОПЫ
Чаще всего встречается вывих I пальца
в тыльную сторону. Вывихнутый палец
укорочен, длинная ось его деформирована
в зависимости от боковых смещений. При
пальпации определяются локальная
болезненность и выступающий край
сместившегося сегмента. На рентгенограммах
в двух проекциях выявляют детали
повреждения.
Лечение. Вправление проводят под общей
или местной анестезией. При смещении
вывихнутого сегмента в тыльную сторону
следует несколько усилить деформацию
увеличением тыльного сгибания и,
надавливая на основание вывихнутого
сегмента, сдвинуть его в дистальном
направлении и согнуть в подошвенную
сторону. При безуспешности закрытого
вправления показано хирургическое
вмешательство: вправление и трансартикулярная
фиксация спицей. Гипсовую повязку
накладывают до нижней трети голени на
2 нед.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник