Ожоги и рубцовые изменения пищевода
Химические ожоги пищеводавозникают вследствие случайного или преднамеренного (попытка суицида) проглатывания концентрированных растворов кислот (соляная, серная, уксусная), щелочей (каустическая сода, нашатырный спирт) и других жидкостей, обладающих агрессивными свойствами. Повреждения пищевода, вызванные приемом кислот (чаще уксусной) или щелочей (чаще нашатырного спирта, каустической соды), носят название коррозивного эзофагита. Эти вещества чаще принимают с суицидальной целью или по ошибке. Тяжелое повреждение верхних отделов пищеварительного тракта бывает также при приеме раствора перманганата калия, пергидроля, ацетона. Механизм их воздействия на ткани иной, чем кислот и щелочей.
При одновременных химических ожогах ротовой полости, гортани, трахеи и бронхов могут возникать отек легких, острая дыхательная недостаточность. Это бывает при воздействии паров концентрированных кислот и щелочей, при приеме уксусной кислоты и нашатырного спирта вследствие их летучести.
Патологоанатомическая картина. Наиболее выраженные изменения возникают в местах физиологических сужений пищевода. Условно вьщеляют четыре стадии патологоанатомических изменений: I — гиперемия и отек слизистой оболочки, II — некроз и изъязвления, III — образование грануляций, IV — рубцевание.
Вслед за гиперемией и отеком слизистой оболочки быстро наступает некроз тканей. К концу первой недели начинается отторжение некротизированных участков эпителия от подлежащих тканей и образование поверхностных или глубоких изъязвлений. Поверхностные изъязвления быстро эпителизируются (в течение 1—2 мес), глубокие заживают медленнее, с образованием грануляций и рубцовой соединительной ткани, иногда в течение 2—6 мес. Рубцово-язвенный процесс в пищеводе после химических ожогов может длиться годами. У отдельных больных рубцовые сужения пищевода могут возникать даже по прошествии 10—20 лет с момента ожога.
При химических ожогах пищевода принятое внутрь вещество, помимо местного, оказывает и общетоксическое действие с поражением сердца, печени, почек. Может развиться тяжелая почечная недостаточность.
Клиническая картина и диагностика. Тяжесть поражения зависит от характера и количества принятого вещества, его концентрации, степени наполнения желудка в момент отравления, сроков оказания первой помощи.
Кислоты вызывают коагуляционный некроз тканей с образованием плотного струпа, который препятствует проникновению вещества в глубь тканей, уменьшает попадание его в кровь. Едкие щелочи вызывают колликвационный некроз (образование водорастворимого альбумината, который переносит щелочь на здоровые участки ткани), характеризующийся более глубоким и распространенным поражением стенки пищевода.
По тяжести поражения в острой стадии выделяют три степени ожога пищевода: I— легкую, II — средней тяжести и III — тяжелую.
Ожог I степени возникает при приеме внутрь небольшого количества едкого вещества в малой концентрации или при проглатывании слишком горячей пищи. Повреждаются поверхностные слои эпителия слизистой оболочки на ограниченном участке пищевода. Ожог II степени характеризуется обширным некрозом, распространяющимся на всю глубину слизистой оболочки. При III степени некроз захватывает слизистую оболочку, подслизистый и мышечный слои, расйространяется на параэзофагеальную клетчатку и соседние органы.
В 1 (острой) стадии заболевания, продолжающейся 5—10 сут, больные испытывают тяжелые страдания. Вслед за приемом едкой щелочи или кислоты появляются сильные боли в полости рта, глотке, за грудиной, в эпигастральной области, обильное слюноотделение, рвота, дисфагия. Больные возбуждены, испуганы. Кожные покровы бледные, влажные. Дыхание учащено. При тяжелой интоксикации отмечаются различной степени явления шока. У ряда больных наблюдается уменьшение количества выделяемой мочи вплоть до анурии.
Через несколько часов после ожога наряду с симптомами шока появляются симптомы ожоговой токсемии: температура тела повышается до 39°С, дыхание становится частым, поверхностным, частота сердечных сокращений возрастает до 120—130 в 1 мин, артериальное давление снижается вследствие гиповолемии. Эти симптомы являются следствием системной реакции на появление необычных для нормального организма продуктов распада белков, образующихся вследствие некроза тканей. Макрофаги, лейкоциты, лимфоциты распознают их как антиген, в ответ на который начинают выделять в значительном количестве цитокины и в первую очередь провоспалительные интерлейкины. Во взаимодействии с антивоспалительными интерлейкинами они могут ограничить воспаление. В связи с этим реакция организма будет преимущественно местной с умеренной общей реакцией и со сравнительно легкими симптомами. При тяжелых ожогах продукция интерлейкинов вследствие гиперактивации лейкоцитов резко возрастает. Это приводит к упомянутым выше симптомам системной реакции организма, проявляющейся тяжелым общим состоянием пострадавшего. При исследовании крови отмечают лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, повышение гематокрита, гипо- и диспротеи-немию. В тяжелых случаях развиваются гиперкалиемия, гипохлоремия и гипонатриемия, метаболический ацидоз.
При сопутствующем ожоге гортани и голосовых связок могут возникать осиплость голоса, затрудненное дыхание, асфиксия. При тяжелых ожогах развивается токсическое поражение паренхиматозных органов (острая печеночная и почечная недостаточность).
Отравление уксусной эссенцией может вызвать внутрисосудистый гемолиз: появляется желтуха, моча приобретает цвет «мясных помоев», отмечаются билирубинемия, гемоглобинурия, нарастает анемия.
Стадия II (мнимого благополучия) продолжается с 7-х по 30-е сутки. Проглатывание жидкой пищи становится несколько свободнее, однако это не означает, что опасность тяжелых осложнений миновала. К концу 1 — й недели начинается отторжение некротизированных тканей пищевода. В связи с этим может появиться кровотечение. При глубоких некрозах наблюдаются случаи перфорации пищевода с развитием медиастинита, эмпиемы плевры, перикардита и даже бронхопищеводного свища. В тяжелых случаях возможно развитие сепсиса.
В III стадии (стадия образования стриктуры) поверхностные участки некроза стенки пищевода заживают без грубого рубца. К концу месяца у 10—15% больных при рентгенологическом исследовании обнаруживают отсутствие продольной складчатости слизистой оболочки, одиночные или множественные участки сужений пищевода различной протяженности. У 20% больных дисфагия увеличивается. При эзофагоскопии отмечают различной протяженности участки, покрытые плотным струпом. Формирование рубца в таких случаях происходит в течение нескольких месяцев (без образования стеноза или со стенозом пищевода).
Лечение. Для снятия боли вводят обезболивающие средства. Уменьшения саливации и спазма пищевода можно достичь применением атропина, пирензепина, ганглиоблокаторов. Для выведения яда из организма назначают обильное питье с последующей искусственной рвотой. Если позволяют условия, срочно промывают желудок и рот большим количеством жидкости. При ожоге кислотами внутрь дают препараты, нейтрализующие кислоту. При отравлении щелочами вводят 1 — 1 , 5% раствор уксусной или лимонной кислоты, в первые 6—7 ч вводят антидоты.
В стационаре проводят противошоковую и дезинтоксикационную интенсивную терапию, назначают сердечные гликозиды, преднизолон (по 2 мг/кг в сутки).
При отравлении уксусной эссенцией и развитии внутрисосудистого гемолиза назначают 5% раствор натрия бикарбоната, проводят форсированный диурез.
При острой почечной недостаточности показано проведение гемодиализа. Больным с ожогом гортани в случае появления признаков асфиксии накладывают трахеостому. При перфорации пищевода показано срочное оперативное вмешательство.
В течение всего острого периода заболевания необходим тщательный уход за полостью рта.
С целью предупреждения развития рубцового сужения пищевода больным с первых суток дают через каждые 30—40 мин по 1—2 глотка микстуры, содержащей подсолнечное масло, анестезин, раствор анестетика локального действия. Для профилактики инфекции вводят антибиотики широкого спектра действия. С 3-го дня больных кормят охлажденной жидкой пищей. Ранний прием микстуры и пищи как бы осуществляет «мягкое» блокирование пищевода. Формированию рубцов препятствует также парентеральное введение кортикостероидов (кортизона, преднизолона по 2 мг/кг в сутки), которые задерживают развитие фибробластов и уменьшают образование грубых рубцов в пищеводе. В настоящее время признана целесообразность раннего (с 9—11-х суток) бужирования пищевода в течение 1 — 1 , 5 мес в сочетании с подкожным введением лидазы в течение 2 нед.
Перед началом бужирования необходимо произвести эзофагоскопию, которая позволит установить степень ожога, отсутствие неотторгнувшихся некротизированных тканей. При адекватном лечении рубцовые стриктуры со стенозом пищевода, не поддающиеся излечению бужированием, возникают у 6% больных. Блокирование небезопасно (перфорация пищевода).
Рубцовые сужения пищевода.Послеожоговые стриктуры имеют значительную протяженность и чаще расположены в местах физиологических сужений пищевода. Они могут быть одиночными и множественными, полными и неполными. Ход стриктуры часто бывает извилистым, просвет эксцентрично расположенным. При резких сужениях возникает супрастенотиче-ское расширение пищевода.
Клиническая картина и диагностика. Основной симптом стриктуры пищевода — дисфагия, которая появляется с 3—4-й недели от начала заболевания. Вначале она нерезко выражена. С течением времени сужение прогрессирует, выраженность дисфагии увеличивается, может развиться полная непроходимость пищевода. При высоких стенозах пища во время глотания может попадать в дыхательные пути, вызывая ларингоспазм, приступы мучительного кашля и удушье.
Одним из наиболее частых осложнений рубцового сужения пищевода является обтурация его пищей. Для ее устранения необходима неотложная эзофагоскопия с извлечением пищевого комка. У больных со стенозами часто развиваются хронические воспалительные заболевания бронхов и легких вследствие регургитации пищи и аспирации ее в дыхательные пути.
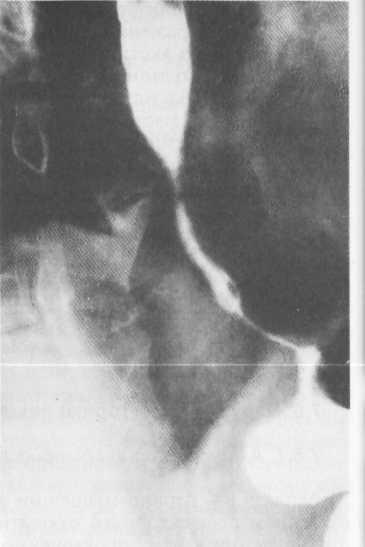
Диагноз стриктуры пищевода подтверждают данные анамнеза, рентгенологического и эзофагоскопического исследования. Эти исследования позволяют определить степень сужения (рис. 7.1).
Лечение. Основным методом лечения стриктуры пищевода после химического ожога является бужирование, которое приводит к стойкому выздоровлению 90—95% больных.
Раннее бужирование (с 9—11-х суток после ожога) носит профилактический характер. Позднее бужирование проводят с целью расширения уже развившегося сужения пищевода, начинают его с 7-й недели.
Бужирование показано всем больным с послеожоговыми стриктурами пищевода. Перед ним через сужение проводят тонкий металлический проводник, по которому вводят бужи, что позволяет уменьшить опасность перфорации пищевода. Противопоказаниями являются продолжающийся медиастинит, бронхопищеводный свищ. Для достижения стойкого клинического эффекта лечение бужированием необходимо проводить в течение многих недель и даже месяцев.
Применяют следующие виды бужирования: 1) «слепое», нерентгеноконтрастными бужами, без эзофагоскопического и рентгенологического контроля; 2) бужирование полыми рентгеноконтрастными бужами по металлическому проводнику; 3) бужирование под контролем эзофагоскопа; 4) «бужирование без конца»; 5) ретроградное.
Чаще всего лечение проводят с помощью специального набора рентгеноконтрастных полых бужей. Если буж проходит легко, проводят буж следующего по толщине номера.
Бужирование под контролем эзофагоскопа показано при эксцентрически расположенной стриктуре, извитом канале сужения, выраженном супрастенотическом расширении, когда возникают затруднения при проведении проводника.
«Бужирование без конца» Применяют при наличии гастростомы у больных с трубчатыми, извитыми или множественными стриктурами. К прочной нити, введенной через рот и выведенной через гастростому, прикрепляют оба конца эластичной трубки. Образуется «кольцо», часть которого составляет трубка. На время бужирования, потягивая за нижнюю, выведенную через гастростому нить, ее проводят через суженный участок и оставляют на несколько часов. Затем трубку выводят наружу через гастростому и оставляют до следующей процедуры бужирования. Ретроградное бужирование через гастростому безопаснее, легче переносится больными.
У некоторых больных механическое расширение рубцовых стриктур пищевода может вызвать обострение эзофагита. Опасным осложнением является прободение пищевода и развитие медиастинита.
Показания к операции: 1) полная облитерация просвета пищевода; 2) неоднократные неудачные попытки проведения бужа через стриктуру; 3) быстрое рецидивирование рубцовых стриктур после повторных бужирований; 4) наличие пищеводно-трахеальных или бронхопищеводных свищей; 5) выраженные распространенные стриктуры; 6) перфорации пищевода при бужирований.
При тяжелом истощении организма больного, наличии противопоказаний к бужированию или оперативным вмешательствам в качестве первого этапа больным накладывают гастростому для питания.
Выбор метода операции производят, учитывая возраст и общее состояние больного, локализацию и протяженность сужения пищевода. У большинства больных выполняют одноэтапные пластические операции, присегментарных стриктурах — различного рода локальные пластические операции. При поражении пищевода на большом протяжении производят трансгиатальную экстирпацию пищевода из разрезов на шее и животе (без торакотомии) и одномоментную пластику трубкой, выкроенной из большой кривизны желудка или толстой кишки. Трансплантат проводят через заднее средостение (на место удаленного пищевода) на шею и накладывают анастомоз между шейным отделом пищевода и желудочной трубкой или толстой кишкой. Этот тип операции легче переносится больными. Он менее травматичен, так как не вскрывается плевральная полость, исключается опасность тяжелых внутриплевральных и легочных осложнений, связанных с расхождением швов внутриплевральных анастомозов.
К созданию искусственного пищевода не рекомендуется приступать ранее 2 лет с момента ожога, так как только после этого срока выявляется степень рубцевания пищевода и становится ясным, что сформировавшаяся рубцовая ткань не позволяет добиться расширения просвета консервативными методами.
3 вопрос.
Постхолецистэктомический синдром
У большинства больных желчнокаменной болезнью оперативное лечение приводит к выздоровлению и полному восстановлению трудоспособности. Иногда у пациентов сохраняются некоторые симптомы болезни, бывшие у них до операции, или появляются новые. Причины этого весьма разнообразны, тем не менее данное состояние больных, перенесших холецистэктомию, объединяют собирательным понятием «постхолецистэкто-мический синдром». Термин неудачен, так как далеко не всегда удаление желчного пузыря служит причиной развития болезненного состояния пациента. Основными причинами развития так называемого постхолецист-эктомического синдрома служат: 1) болезни органов пищеварительного тракта — хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, грыжи пищеводного отверстия диафрагмы, хронический колит, рефлюкс-эзофагит. Эта группа болезней является наиболее частой причиной постхолецистэктомического синдрома; 2) органические изменения в желчных путях; оставленные при холецистэктомии конкременты в желчных протоках (так называемые забытые камни), стриктура большого сосочка двенадцатиперстной кишки или терминального отдела общего желчного протока, длинная культя пузырного протока или даже оставленная при операции часть желчного пузыря, где вновь могут образовываться конкременты, ятрогенные повреждения общего печеночного и общего желчного протоков с последующим развитием рубцовой стриктуры (эта группа причин связана как с дефектами оперативной техники, так и с недостаточным интраоперационным исследованием проходимости желчных протоков); 3) заболевания органов гепатопанкреатодуоденальной зоны — хронический гепатит, панкреатит, дискинезия желчных протоков, перихо-ледохиальный лимфаденит.
Лишь болезни второй группы прямо или косвенно связаны с выполненной ранее холецистэктомией; другие причины возникновения синдрома обусловлены дефектами дооперационного обследования больных и своевременно не диагностированными заболеваниями системы органов пищеварения.
В выявлении причин, приведших к развитию постхолецистэктомического синдрома, помогают тщательно собранный анамнез заболевания, данные инструментальных методов исследования органов пищеварительной системы.
При органических поражениях желчных протоков больным показана повторная операция. Характер ее зависит от конкретной причины, вызвавшей постхолецистэктомический синдром. Как правило, повторные операции на желчных путях сложны и травматичны, требуют высокой квалификации хирурга. При длинной культе пузырного протока или оставлении части желчного пузыря их удаляют, в случае холедохолитиаза и стеноза большого сосочка двенадцатиперстной кишки выполняют те же операции, что и при осложненном холецистите. Протяженные посттравматические стриктуры вне-печеночных желчных путей требуют наложения билиодигестивных анастомозов с выключенной по Ру петлей тощей кишки или с двенадцатиперстной кишкой.
В профилактике постхолецистэктомического синдрома ведущая роль принадлежит тщательному обследованию больных до операции, выявлению сопутствующих заболеваний органов пищеварительной системы и их лечению в до- и послеоперационном периодах. Особое значение имеет тщательное соблюдение техники оперативного вмешательства с исследованием состояния внепеченочных желчных путей.
Источник
Химические
ожоги пищевода возникают
вследствие случайного или преднамеренного
(попытка суицида) проглатывания
концентрированных растворов
кислот (соляная, серная, уксусная),
щелочей (каустическая сода, нашатырный
спирт) и других жидкостей, обладающих
агрессивными свойствами. Повреждения
пищевода, вызванные приемом кислот
(чаще уксусной) или
щелочей (чаще нашатырного спирта,
каустической соды), носят название
коррозивного эзофагита. Эти вещества
чаще принимают с суицидальной
целью или по ошибке. Тяжелое повреждение
верхних отделов пищеварительного
тракта бывает также при приеме раствора
перманганата калия, пергидроля,
ацетона. Механизм их воздействия на
ткани иной, чем кислот и
щелочей.
При
одновременных химических ожогах ротовой
полости, гортани, трахеи
и бронхов могут возникать отек легких,
острая дыхательная недостаточ-
195
ность.
Это бывает при воздействии паров
концентрированных кислот и щелочей,
при приеме уксусной кислоты и нашатырного
спирта вследствие их летучести.
Патологоанатомическая
картина. Наиболее
выраженные изменения возникают
в местах физиологических сужений
пищевода. Условно выделяют четыре
стадии патологоанатомических изменений:
I
— гиперемия и отек слизистой оболочки,
II
— некроз и изъязвления, III
— образование грануляций, IV
— рубцевание.
Вслед
за гиперемией и отеком слизистой оболочки
быстро наступает некроз
тканей. К концу первой недели начинается
отторжение некротизи-рованных участков
эпителия от подлежащих тканей и
образование поверхностных или
глубоких изъязвлений. Поверхностные
изъязвления быстро эпителизируются (в
течение 1—2 мес), глубокие заживают
медленнее, с образованием
грануляций и рубцовой соединительной
ткани, иногда в течение
2—6 мес. Рубцово-язвенный процесс в
пищеводе после химических ожогов
может длиться годами. У отдельных больных
рубцовые сужения пищевода
могут возникать даже по прошествии
10—20 лет с момента ожога.
При
химических ожогах пищевода принятое
внутрь вещество, помимо местного,
оказывает и общетоксическое действие
с поражением сердца, печени,
почек. Может развиться тяжелая почечная
недостаточность.
Клиническая
картина и диагностика. Тяжесть
поражения зависит от характера
и количества принятого вещества, его
концентрации, степени наполнения
желудка в момент отравления, сроков
оказания первой помощи.
Кислоты
вызывают коагуляционный некроз тканей
с образованием плотного
струпа, который препятствует проникновению
вещества в глубь тканей,
уменьшает попадание его в кровь. Едкие
щелочи вызывают колликва-ционный некроз
(образование водорастворимого альбумината,
который переносит
щелочь на здоровые участки ткани),
характеризующийся более глубоким
и распространенным поражением стенки
пищевода.
По
тяжести поражения в острой стадии
выделяют три степени ожога пищевода:
I—
легкую, II
— средней тяжести и III
— тяжелую.
Ожог
I
степени возникает при приеме внутрь
небольшого количества едкого вещества
в малой концентрации или при проглатывании
слишком горячей пищи. Повреждаются
поверхностные слои эпителия слизистой
оболочки на ограниченном участке
пищевода. Ожог II
степени характеризуется обширным
некрозом, распространяющимся на всю
глубину слизистой оболочки.
При III
степени некроз захватывает слизистую
оболочку, подслизи-стый
и мышечный слои, распространяется на
параэзофагеальную клетчатку и соседние
органы.
В 1
(острой) стадии заболевания, продолжающейся
5—10 сут, больные испытывают
тяжелые страдания. Вслед за приемом
едкой щелочи или кислоты
появляются сильные боли в полости рта,
глотке, за грудиной, в эпи-гастральной
области, обильное слюноотделение, рвота,
дисфагия. Больные возбуждены,
испуганы. Кожные покровы бледные,
влажные. Дыхание учащено.
При тяжелой интоксикации отмечаются
различной степени явления шока.
У ряда больных наблюдается уменьшение
количества выделяемой мочи
вплоть до анурии.
Через
несколько часов после ожога наряду с
симптомами шока появляются
симптомы ожоговой токсемии: температура
тела повышается до 39 «С, дыхание
становится частым, поверхностным,
частота сердечных сокращений
возрастает до 120—130 в 1 мин, артериальное
давление снижается вследствие гиповолемии.
Эти симптомы являются следствием
системной реакции
на появление необычных для нормального
организма продуктов
196
распада
белков, образующихся вследствие некроза
тканей. Макрофаги, лейкоциты,
лимфоциты распознают их как антиген, в
ответ на который начинают
выделять в значительном количестве
цитокины и в первую очередь провоспалительные
интерлейкины. Во взаимодействии с
антивоспалительными интерлейкинами
они могут ограничить воспаление. В связи
с этим реакция
организма будет преимущественно местной
с умеренной общей реакцией и со
сравнительно легкими симптомами. При
тяжелых ожогах продукция
интерлейкинов вследствие гиперактивации
лейкоцитов резко возрастает.
Это приводит к упомянутым выше симптомам
системной реакции организма,
проявляющейся тяжелым общим состоянием
пострадавшего. При
исследовании крови отмечают лейкоцитоз,
сдвиг лейкоцитарной формулы
влево, увеличение СОЭ, повышение
гематокрита, гипо- и диспротеи-немию. В
тяжелых случаях развиваются гиперкалиемия,
гипохлоремия и ги-понатриемия,
метаболический ацидоз.
При
сопутствующем ожоге гортани и голосовых
связок могут возникать осиплость
голоса, затрудненное дыхание, асфиксия.
При тяжелых ожогах развивается токсическое
поражение паренхиматозных органов
(острая печеночная
и почечная недостаточность).
Отравление
уксусной эссенцией может вызвать
внутрисосудистый гe-молиз:
появляется желтуха, моча приобретает
цвет «мясных помоев», отмечаются
билирубинемия, гемоглобинурия, нарастает
анемия.
Стадия
II
(мнимого благополучия) продолжается с
7-х по 30-е сутки. Проглатывание
жидкой пищи становится несколько
свободнее, однако это не
означает, что опасность тяжелых осложнений
миновала. К концу 1-й
недели
начинается отторжение некротизированных
тканей пищевода. В связи с
этим может появиться кровотечение. При
глубоких некрозах наблюдаются случаи
перфорации пищевода с развитием
медиастинита, эмпиемы плевры, перикардита
и даже бронхопищеводного свища. В тяжелых
случаях возможно
развитие сепсиса.
В III
стадии (стадия образования стриктуры)
поверхностные участки некроза
стенки пищевода заживают без грубого
рубца. К концу месяца у 10—15
% больных при рентгенологическом
исследовании обнаруживают отсутствие
продольной складчатости слизистой
оболочки, одиночные или множественные
участки сужений пищевода различной
протяженности. У
20 % больных дисфагия увеличивается. При
эзофагоскопии отмечают различной
протяженности участки, покрытые плотным
струпом. Формиро-вание рубца в таких
случаях происходит в течение нескольких
месяцев (без образования
стеноза или со стенозом пищевода).
Лечение.
Для
снятия боли вводят обезболивающие
средства. Уменьшения саливации
и спазма пищевода можно достичь
применением атропина, пи-рензепина,
ганглиоблокаторов. Для выведения яда
из организма назначают обильное
питье с последующей искусственной
рвотой. Если позволяют ус-ловия,
срочно промывают желудок и рот большим
количеством жидкости. При
ожоге кислотами внутрь дают препараты,
нейтрализующие кислоту. При
отравлении щелочами вводят 1 — 1,5 %
раствор уксусной или лимонной кислоты,
в первые 6—7 ч вводят антидоты.
В
стационаре проводят противошоковую и
дезинтоксикационную интен-сивную
терапию, назначают сердечные гликозиды,
преднизолон (по 2 мг/кг в
сутки).
При
отравлении уксусной эссенцией и развитии
внутрисосудистого ге-молиза
назначают 5 % раствор натрия бикарбоната,
проводят форсированный диурез.
При острой почечной
недостаточности показано проведение
гемодиали-
197
за.
Больным с ожогом гортани в случае
появления признаков асфиксии накладывают
трахеостому. При перфорации пищевода
показано срочное оперативное
вмешательство.
В
течение всего острого периода заболевания
необходим тщательный уход
за полостью рта.
С
целью предупреждения развития рубцового
сужения пищевода больным
с первых суток дают через каждые 30—40
мин по 1—2 глотка микстуры, содержащей
подсолнечное масло, анестезин, раствор
анестетика локального действия.
Для профилактики инфекции вводят
антибиотики широкого спектра
действия. С 3-го дня больных кормят
охлажденной жидкой пищей. Ранний
прием микстуры и пищи как бы осуществляет
«мягкое» бужирова-ние
пищевода. Формированию рубцов препятствует
также парентеральное введение
кортикостероидов (кортизона, преднизолона
по 2 мг/кг в сутки), которые
задерживают развитие фибробластов и
уменьшают образование грубых
рубцов в пищеводе. В настоящее время
признана целесообразность раннего
(с 9—11-х суток) бужирования пищевода в
течение 1 — 1,5 мес в сочетании с
подкожным введением лидазы в течение
2 нед.
Перед
началом бужирования необходимо произвести
эзофагоскопию, которая
позволит установить степень ожога,
отсутствие неотторгнувшихся
некротизированных
тканей. При адекватном лечении рубцовые
стриктуры со
стенозом пищевода, не поддающиеся
излечению бужированием, возникают
у 6 % больных. Бужирование небезопасно
(перфорация пищевода).
Рубцовые
сужения пищевода. Послеожоговые
стриктуры имеют значительную
протяженность и чаще расположены в
местах физиологических сужений
пищевода. Они могут быть одиночными и
множественными, полными
и неполными. Ход стриктуры часто бывает
извилистым, просвет эксцентрично
расположенным. При резких сужениях
возникает супрастенотиче-ское
расширение пищевода.
Клиническая
картина и диагностика. Основной
симптом стриктуры пищевода
— дисфагия, которая появляется с 3—4-й
недели от начала заболевания. Вначале
она нерезко выражена. С течением времени
сужение прогрессирует,
выраженность дисфагии увеличивается,
может развиться полная непроходимость
пищевода. При высоких стенозах пища во
время глотания может попадать в
дыхательные пути, вызывая ларингоспазм,
приступы мучительного
кашля и удушье.
Одним
из наиболее частых осложнений рубцового
сужения пищевода является
обтурация его пищей. Для ее устранения
необходима неотложная эзофагоскопия
с извлечением пищевого комка. У больных
со стенозами часто
развиваются хронические воспалительные
заболевания бронхов и легких
вследствие регургитации пищи и аспирации
ее в дыхательные пути.
Диагноз
стриктуры пищевода подтверждают данные
анамнеза, рентгенологического
и эзофагоскопического исследования.
Эти исследования позволяют
определить степень сужения (рис. 7.1).
Лечение.
Основным
методом лечения стриктуры пищевода
после химического
ожога является бужирование, которое
приводит к стойкому выздоровлению
90—95 % больных.
Раннее
бужирование (с 9—11-х суток после ожога)
носит профилактический характер.
Позднее бужирование проводят с целью
расширения уже развившегося
сужения пищевода, начинают его с 7-й
недели.
Бужирование
показано всем больным с послеожоговыми
стриктурами пищевода. Перед ним через
сужение проводят тонкий металлический
проводник, по которому вводят бужи,
что позволяет уменьшить опасность
перфорации
пищевода. Противопоказаниями являются
продолжающийся ме-
198

диастинит,
бронхопищеводный свищ. Для
достижения стойкого клинического
эффекта лечение бужировани-ем
необходимо проводить в течение многих
недель и даже месяцев.
Применяют
следующие виды бу-жирования:
1) «слепое», нерентгено-контрастными
бужами, без эзофаго-скопического и
рентгенологического контроля;
2) бужирование полыми рентгеноконтрастными
бужами по металлическому
проводнику; 3) бужирование
под контролем эзофагоскопа;
4) «бужирование без конца»; 5)
ретроградное.
Чаще
всего лечение проводят с помощью
специального набора рентге-ноконтрастных
полых бужей. Если буж
проходит легко, проводят буж следующего
по толщине номера.
Рис.
7.1.
Стриктура пищевода после ожога
Рентгенограмма.
Бужирование
под контролем эзофагоскопа
показано при эксцентрически
расположенной стриктуре, извитом
канале сужения, выраженном супрастенотическом
расширении, когда
возникают затруднения при проведении
проводника.
«Бужирование
без конца» применяют
при наличии гастростомы у больных
с трубчатыми, извитыми или
множественными
стриктурами. К прочной нити, введенной
через рот и выведенной
через гастростому, прикрепляют оба
конца эластичной трубки. Образуется
«кольцо», часть которого составляет
трубка. На время бужирова-ния,
потягивая за нижнюю, выведенную через
гастростому нить, ее проводят
через суженный участок и оставляют на
несколько часов. Затем трубку выводят
наружу через гастростому и оставляют
до следующей процедуры бу-жирования.
Ретроградное бужирование через
гастростому безопаснее, легче переносится
больными.
У
некоторых больных механическое расширение
рубцовых стриктур пищевода
может вызвать обострение эзофагита.
Опасным осложнением является
прободение пищевода и развитие
медиастинита.
Показания
к операции:
1) полная облитерация просвета пищевода;
2) неоднократные неудачные попытки
проведения бужа через стриктуру; 3)
быстрое
рецидивирование рубцовых стриктур
после повторных бужировании; 4)
наличие пищеводно-трахеальных или
бронхопищеводных свищей; 5) выраженные
распространенные стриктуры; 6) перфорации
пищевода при бужировании.
При
тяжелом истощении организма больного,
наличии противопоказаний
к бужированию или оперативным
вмешательствам в качестве первого этапа
больным накладывают гастростому для
питания.
Выбор
метода операции производят, учитывая
возраст и общее состояние
больного, локализацию и протяженность
сужения пищевода. У большинства
больных выполняют одноэтапные пластические
операции, при
199
сегментарных
стриктурах — различного рода локальные
пластические операции. При поражении
пищевода на большом протяжении производят
трансгиатальную экстирпацию пищевода
из разрезов на шее и животе (без
торакотомии) и одномоментную пластику
трубкой, выкроенной из большой кривизны
желудка или толстой кишки. Трансплантат
проводят через заднее средостение
(на место удаленного пищевода) на шею и
накладывают анастомоз между шейным
отделом пищевода и желудочной трубкой
или толстой
кишкой. Этот тип операции легче переносится
больными. Он менее травматичен,
так как не вскрывается плевральная
полость, исключается опасность
тяжелых внутриплевральных и легочных
осложнений, связанных с
расхождением швов внутриплевральных
анастомозов.
К
созданию искусственного пищевода не
рекомендуется приступать ранее
2 лет с момента ожога, так как только
после этого срока выявляется степень
рубцевания пищевода и становится ясным,
что сформировавшаяся рубцовая
ткань не позволяет добиться расширения
просвета консервативными методами.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
