Мрт гематома головного мозга
Черепно-мозговая травма — важнейшая медико-социальная проблема настоящего времени.
В нашей стране статистика по количеству черепно-мозговых травм практически не публикуется, но в мире подсчитано – травмы головного мозга различной степени тяжести происходят от 229 до 1967 раз на 100 тысяч населения в год. Читать далее…
У взрослых ее главными причинами служат автомобильные аварии и несчастные случаи на производстве, у детей — подвижные игры и падения. Характерна высокая летальность, а также сохранение выраженных неврологических или психических расстройств, в том числе, даже после легких или среднетяжелых черепно-мозговых травм, что становится причиной нетрудоспособности пострадавших.
Усовершенствование диагностики черепно-мозговой травмы, появление таких высокоточных методов нейровизуализации, как МРТ головы, привело к возможности постановки достоверного диагноза на максимально ранних этапах патологического процесса, своевременности начатого лечения, что способствует снижению летальности и числа осложнений.
Записаться на МРТ-диагностику головного мозга можно здесь
Какие травмы головного мозга диагностируются при проведении МРТ-исследования?
Рассмотрим основные виды первичного повреждения головного мозга, выявляемые при МРТ исследовании:
1. Ушибы головного мозга
Что это такое? Ушиб головного мозга – это травма, при которой происходит поражение непосредственно тканей головного мозга, всегда сопровождающаяся наличием некроза нервной ткани.
Выделяют очаги нескольких типов:
Ушибы I типа — цитотоксический отек;
Ушибы II типа – инфильтративные глиальные изменения + мелкоточечные петехиальные геморрагии;
Ушибы III тип — чередование очагов отека и фокальных внутримозговых гематом (соотношение отека и геморрагического компонента в виде внутримозговых гематом – 50х50%);
Ушибы IV типа — внутримозговые гематомы
На рисунке — Т2-ВИ Т1-ВИ
Контузионный геморрагический очаг правой лобной доли III типа; пластинчатая субдуральная гематома (подострая стадия)
На рисунке — обширные множественные ушибы лобно-височной локализации с наличием внутримозговых и субдуральных гематом
На рисунке — контузионные очаги II-го (справа) и III-го (слева) типов
На рисунке — геморрагические контузионные очаги (ранняя подострая стадия)
На рисунке — контузионные очаги в левой лобной и левой затылочной: в левой лобной доле – подострая внутримозговая гематома, в левой затылочной доле – зона постгеморрагической кистозно-глиозной трансформации
Если МРТ головного мозга показало… Ответы на самые частые вопросы – здесь
2. Диффузные аксональные повреждения (ДАП)
Что это? Диффузные аксональные повреждения являются одним из наиболее частых первичных повреждений головного мозга у больных с тяжелой закрытой черепно-мозговой травмой. Повреждение вызывается ротационными силами сдвига, ускорения и торможения, которые смещают белое и серое вещество относительно друг друга, т.к. они имеют разную плотность, что ведет за собой разрыв аксонов, их отек и нарушение аксоноплазмического транспорта.
Каков прогноз при диффузных аксональных повреждениях головного мозга?
Тяжелое ДАП является причиной комы и неблагоприятных исходов у половины пациентов с такой травмой. Характерным для ДАП является распределение точек максимального повреждения вдоль трактов белого вещества. Около 2/3 повреждений выявляется в белом веществе на уровне кортикомедуллярного соединения, включая лобно-парасагиттальную область, височно-перивентрикулярную, менее часто теменную и затылочную области. Мозолистое тело вовлечено в патологический процесс практически всегда, особенно его валик и задние отделы корпуса.
На рисунке — ДАП. Очаговые поражения мозолистого тела и нижней лобной извилины слева
На рисунке – МР-картина контузионных смешанных очагов (I и III типа) правой височной доли. Множественные очаговые изменения мозолистого тела (более вероятно проявления негеморрагического диффузного аксонального повреждения). Ушиб мягких тканей правой лобно-теменной области
Почему КТ входит в неотложные обследования при черепно-мозговой травме? Узнать здесь
3. Внутричерепные кровоизлияния (эпидуральные, субдуральные, внутримозговые гематомы)
Что такое внутричерепные кровоизлияние и какими они бывают?
Гематома – это ограниченное скопление крови, возникающее при закрытых повреждениях, сопровождающихся разрывом сосуда и излитием крови в окружающие ткани.
Какие гематомы бывают?
По локализации посттравматические внутричерепные гематомы делятся на:
— субдуральные;
— эпидуральные;
— внутримозговые
Субдуральная гематома — это скопление крови между твердой оболочкой головного мозга (ТМО) и паутинной оболочкой, происходящее обычно вследствие разрыва сосуда на поверхности мозга. В большинстве случаев, субдуральные гематомы располагаются на обширной территории над лобными и теменными долями.
В противоположность эпидуральным гематомам, которые обычно не распространяются за пределы костных швов черепа, субдуральные гематомы могут быть очень протяженными по площади, распространяясь от серпа мозга до намета мозжечка.
Гематома головного мозга – это опасно?
Острые субдуральные гематомы вследствие травмы наиболее опасные из всех повреждений мозга, и если их вовремя не диагностировать и не провести хирургическое вмешательство, сопровождаются наибольшей летальностью.
Узнать стоимость исследования КТ головного мозга в вашем городе
На рисунке — субдуральная гематома левого полушария (подострая стадия)
На рисунке — подострая межполушарная оболочечная гематома (без смещения срединных структур на уровне falx cerebri)
На рисунке — хроническая субдуральная гематома
Эпидуральная гематома – это кровоизлияние, локализующееся между костями черепа и твердой мозговой оболочкой (ТМО).
Где локализуется эпидуральная гематома? Обычно эпидуральные гематомы локализуются в височных и теменных областях в зоне перелома кости черепа. Иногда эпидуральные гематомы встречаются в задней черепной ямке и на основании черепа.
На рисунке — подострая эпидуральная гематома правой лобной области
На рисунке — подострая эпидуральная гематома левой лобной области
На рисунке — ранняя подострая фаза эпидуральной гематомы левой височной области. Имеется противоударный очаг ушиба правой височной доли
Как образуются внутричерепные гематомы?
Внутримозговые гематомы чаще всего являются результатом проникающих ранений, либо образуются после закрытой ЧМТ. Подобно контузионным ушибам, они, как правило, локализуются в лобной и теменных областях, при этом кровоизлияние сопровождается образованием сгустка, который внедряется в глубинное белое вещество мозга, либо происходит травматический разрыв перфорирующих сосудов глубоко в веществе мозга. Возникшее кровотечение распространяется вдоль аксонов белого вещества, образуется гематома, формируется сгусток, происходит его ретракция.
На рисунке — острые внутримозговые гематомы правой лобной области (первые сутки после травмы)
На рисунке — подострая внутримозговая гематома правой лобной области в сочетании с подострой субдуральной гематомой справа
4. Травматические субарахноидальные кровоизлияния (САК)
Черепно-мозговая травма является частой причиной субарахноидальных кровоизлияний как следствие повреждения мелких сосудов арахноидальной оболочки.
Риск развития САК у очень молодых или пожилых пациентов выше, так как их субарахноидальные пространства относительно шире. Нередко кровь из внутримозговой гематомы через эпендиму может проникнуть в желудочковую систему, далее с диссеминацией ее через интравентрикулярный ликвор в субарахноидальные пространства – другой источник субарахноидальных кровоизлияний.
На рисунке — субарахноидальное кровоизлияние (6 сутки после ЧМТ)
Какие вторичные повреждения головного мозга выявляются при МРТ-исследовании?
1. Отек мозга
Что это? Отек головного мозга представляет собой увеличение объема мозга за счет повышения содержания в нем воды. При посттравматических нарушениях водно-электролитного баланса определяется закономерное перераспределение жидкости внутри глиальных и нервных клеток (набухание) и межклеточном пространстве (отек).
При очаговых ушибах чаще развивается локальный, перифокальный или полушарный отек мозга, значительно реже — диффузный. Для диффузно-аксональных повреждений (ДАП) более характерно развитие диффузного набухания мозга, что ведет к внутричерепной гипертензии и аксиальному смещению мозга, являясь одним из наиболее угрожающих жизни состояний.
На современном этапе развития диагностики МРТ является методом выбора в выявлении отека мозга, который может привести к тяжелым последствиям.
Узнать стоимость исследования и записаться на МРТ головного мозга можно здесь
Поэтому именно МРТ-исследование показано пациенту с ЧМТ при нарастающей отрицательной клинической симптоматике.
На рисунке – обширный вазогенный отек вокруг очага ушиба правой лобной области
На рисунке — обширная зона цитотоксического отека в правой височно-теменной области
2. Смещения и деформации мозга (вклинения)
Вторичные посттравматические повреждения мозга нередко ведут к усилению тяжести состояния больного и могут быть более серьезными и угрожающими жизни, чем первичная травма. К таковым относятся вклинения. Что это такое? Это деформации и смещения мозга вследствие нарастающего внутричерепного давления, перестройки церебральной гемо- и ликвородинамики, нарушения взаимоотношений внутри- и внеклеточной жидкости (отек, набухание).
К первичным повреждениям присоединяются компрессия паренхимы, нервов, сосудов к костям черепа и дуральным выступам. Компенсаторная роль резервных пространств относительно небольшая и при прогрессировании процесса возникают вклинения – смещения вещества головного мозга относительно различных анатомических структур.
На рисунке — нисходящее транстенториальное вклинение при тяжелой ЧМТ. На фоне посттравматических изменений в височной области выявляется грубое вклинение мозгового вещества в тенториальное отверстие со сдавлением ствола мозга и смещением желудочков в противоположную сторону
Хорошо визуализируются на МРТ и последствия черепно-мозговой травмы.
Чем поможет МРТ пациенту с черепно-мозговой травмой и её последствиями?
Рассказывает Подлевских Юрий Андреевич — исполнительный директору ООО «Клиника Эксперт Оренбург»
Какие именно последствия ЧМТ выявляет МРТ головного мозга?
1. Посттравматическая локальная и диффузная атрофия, энцефаломация, глиоз
Атрофия мозга у пациентов с ЧМТ может быть локальной и диффузной. В случае очаговых травматических повреждений в последующие 6-12 месяцев после травмы мозга некротические массы рассасываются, на их месте формируются ликворные полости с атрофией структур мозга различной степени выраженности. Локальная атрофия характеризуется уменьшением в размерах кортикальных извилин с компенсаторным увеличением ликворных пространств в области повреждения и расширением прилежащих отделов желудочков мозга. Кистозные полости окружены глиозом и гемосидериновыми рубцами.
Диффузная атрофия головного мозга чаще развивается в отдаленном периоде при диффузных аксональных повреждениях головного мозга, что характеризуется равномерно выраженным расширением кортикальных борозд и желудочковой системы в целом без признаков ее окклюзии.
На рисунке — локальная гидроцефалия с паравентрикулярными кистозно-глиозными изменениями
На рисунке — посттравматические кистозно-глиозные изменения
Чем опасна киста головного мозга? Узнать здесь
На рисунке – локальное расширение субарахноидальных конвекситальных пространств.
На рисунке — асимметричное расширение правой мостомозжековой цистерны
На рисунке — очаговый глиоз (левый гиппокамп)
На рисунке – единичный мелкий очаг глиоза (субкортикальной локализации) постцентральная извилина слева
На рисунке – зональный глиоз
2. Приобретенные (травматические) и послеоперационные энцефалоцеле, менингоэцефалоцеле
Что это такое? В случаях обширных дефектов черепа, особенно после хирургического вмешательства, прилежащие ткани мозга по тем или иным причинам могут смещаться вместе с оболочками и ликворными пространствами в костный дефект. Если в зону дефекта выходит мозговая ткань, то это энцефалоцеле. При пролабировании в костный дефект вещества мозга и его оболочек образуются менингоэнцефалоцеле.
На рисунке — последствия ЧМТ. Энцефалоцеле левой области слева (1 месяц после травмы)
3. Сосудистые осложнения черепно-мозговых травм (ЧМТ)
На рисунке – вторичная ишемия подкорковых ядер справа, как следствие тяжелой ЧМТ
Зачем назначают МРТ сосудов головного мозга? Рассказывает врач-рентгенолог ООО «МРТ Эксперт Елец»
Яворский Евгений Валериевич
На рисунке — частично тромбированная посттравматическая аневризма передней мозговой — передней соединительной артерий (2 года после ЧМТ)
Узнать стоимость МРТ сосудов головного мозга и записаться можно здесь
Источник
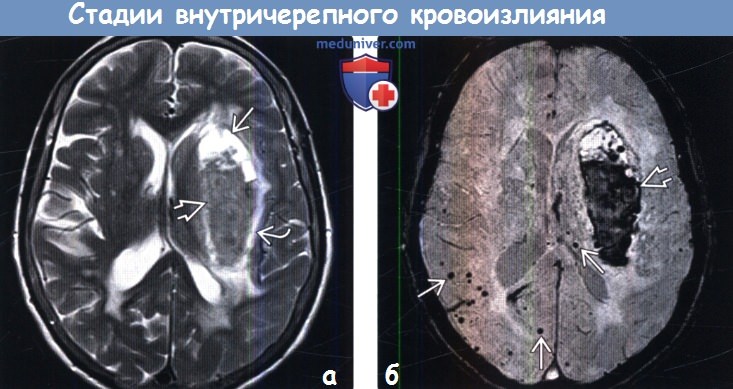
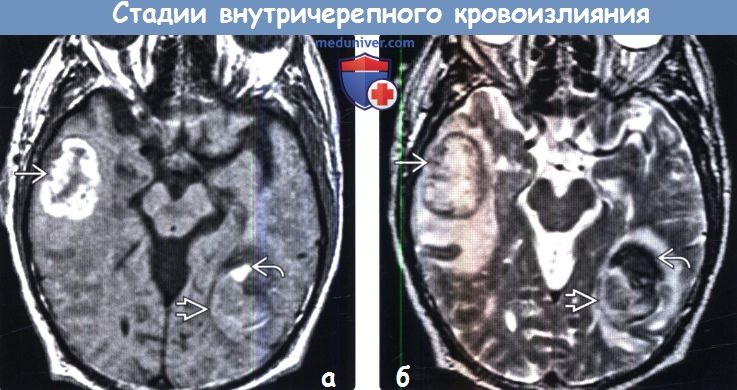
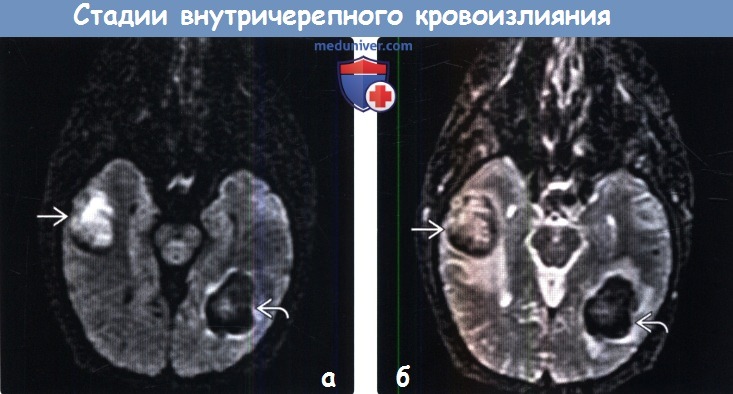
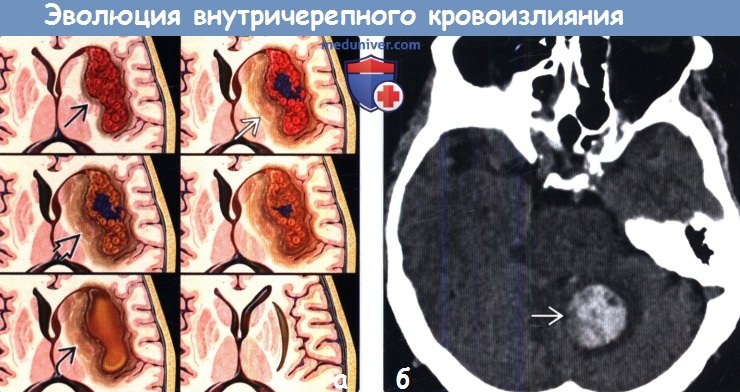
Диагностика стадии внутричерепного кровоизлияния по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики стадии внутричерепного кровоизлияния:
2. КТ определение стадии внутричерепного кровоизлияния: 3. МРТ определение стадии внутричерепного кровоизлияния: 4. Рекомендации по визуализации:
в) Дифференциальная диагностика внутричерепного кровоизлияния: 1. Жиросодержащие образования: 2. Кальцифицированные поражения: 3. Скопления белоксодержащей жидкости: г) Патология: 1. Общие характеристики стадии внутричерепного кровоизлияния: 2. Стадирование и классификация стадии внутричерепного кровоизлияния: 3. Макроскопические и хирургические особенности: 4. Микроскопия: д) Клиническая картина стадии внутричерепного кровоизлияния: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: е) Диагностическая памятка. Советы по интерпретации изображений: ж) Список литературы:
— Также рекомендуем «Спонтанное внутричерепное кровоизлияние на КТ, МРТ» Редактор: Искандер Милевски. Дата публикации: 13.3.2019 |
Источник