Морфология ушиба головного мозга
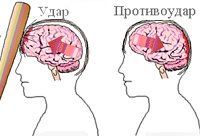
Сотрясение мозга.
Сотрясение мозга характеризуется комплексом взаимосвязанных деструктивных, реактивных и компенсаторно-приспособительных процессов, протекающих на ультраструктурном уровне в синаптическом аппарате, нейронах, клетках глии. Ранняя ультраструктурная реакция мозга на сотрясение проявляется повреждением мембран синаптического аппарата коры полушарий большого мозга, подкорковых ядер в виде деструкции части активных зон аксодендритных синапсов, лизиса микротрубочек, а также перераспределением тканевой жидкости, что приводит к набуханию отростков и тел глиальных клеток, расширению межклеточных пространств, ранней гиперхромии нейронов. В первые сутки после ЧМТ отмечается относительное однообразие ультраструктурной реакции в коре и в стволе мозга, приобретающей в дальнейшем разнонаправленный характер. Тенденция к нормализации ультраструктурной организации мозга выявляется в коре уже через 24 часа после травмы и к 14 сут. кора приобретает нормальную структуру. В диэнцефально-стволовых отделах мозга первые признаки нормализации ультраструктурной организации выявляются спустя 10-14 суток. В этот же период отмечается патология миелинизированных аксонов. Даже спустя 1-4 месяца после травмы ультраструктурные изменения нервной ткани могут обнаруживаться в диэнцефальной и мезенцефальной областях мозга. Ультраструктурные изменения могут быть стойкими и представлять собой субстрат для формирования в отдаленном периоде после ЧМТ клинических синдромов церебровисцеральной патологии. Тем не менее, сотрясение мозга относят к наиболее легкой форме травмы мозга, не сопровождающейся макроскопическим повреждением его ткани.
Ушиб мозга.
Ушиб мозга — повреждение, характеризующееся наличием в веществе мозга и в его оболочках макроскопически видимых очагов деструкции и кровоизлияний, в части случаев сопровождающихся повреждением костей свода, основания черепа. Ушибы мозга часто локализуются на выступающих его поверхностях, которые вплотную прилегают ко внутренней поверхности черепа. Типичны ушибы полюсно-базальных отделов лобной и височной долей. Ушибы ствола мозга наблюдаются редко. Чаще обнаруживают ушибы стенок водопровода мозга, III и IV желудочков (паравентикулярные повреждения Дюре).
Макроскопически очаг ушиба — сочетание первичного травматического локального некроза мозговой ткани и кровоизлияний. В ряде случаев на месте повреждения определяют только кровоизлияние, некроз ткани отмечается через некоторое время. Реже некрозы могут развиться без кровоизлияний или с минимальными кровоизлияниями. По внешнему виду очаг ушиба представляет участок геморрагического размягчения, который спустя 4-5 сут. приобретает темно-бурую окраску, с течением времени становится коричневого, ржавого цвета. Исходами очагов ушиба могут быть пигментированные глиальные рубцы или гладкостенные кисты.
Ушиб мозга легкой степени характеризуется анатомической сохранностью ткани мозга и мягких мозговых оболочек при наличии небольших очаговых или групп сливных точечных кровоизлияний на поверхности одной или нескольких извилин. Уже через несколько часов после травмы очаг ушиба несколько западает, а прилежащие интактные участки мозговой ткани выбухают вследствие нарастания отека мозга, который обычно бывает только локальным.
Ушиб мозга средней степени — мелкоочаговые кровоизлияния в зоне ушиба или умеренное геморрагическое пропитывание мозговой ткани без грубой ее деструкции. В большинстве случаев между очагами кровоизлияния разной величины обнаруживаются участки коры, сохранившие свою анатомическую целостность. Зона поражения включает одну или несколько извилин с вовлечением коры и прилежащего белого вещества, сопровождается субарахноидальным кровоизлиянием, нередко наблюдаются переломы костей свода и основания черепа. Во всех случаях имеет место локальный отек мозга, порой развивается долевой и полушарный отек.
Ушиб мозга тяжелой степени — грубая деструкция коры и прилежащего белого вещества, достигающая в некоторых случаях подкорковых узлов и стенок желудочка. Как правило, сопровождается переломом костей свода и основания черепа, разрывом мягких оболочек, массивным субарахноидальным кровоизлиянием. В очаге размозжения, т. е. полного разрушения вещества мозга в виде обрывков его тканей и сосудов, соответственно калибру и числу поврежденных сосудов обнаруживаются гематомы различной величины. Нередко развивается распространенный отек мозга или выраженная гиперемия. Обширные очаги размозжения мозга, занимающие одну или несколько долей, распространяющиеся до подкорковых узлов и стенок желудочка, как правило, встречаются при проникающих ранениях мозга и обычно несовместимы с жизнью. При тяжелых проникающих ранениях встречается разрыв мозга, представляющий собой щелевидные участки размягчения ткани мозга, отходящие в стороны от раневого канала.
Микроскопическая характеристика очагов ушиба. Различают зону непосредственного разрушения ткани мозга с кровоизлияниями (первичный травматический некроз) и пограничную зону (вторичный посттравматический некроз). Уже через сутки после травмы отмечается увеличение зоны первичного травматичного некроза за счет гибели грубо измененных нейронов в пограничной зоне, вызванных тканевой гипоксией и нарушением микроциркуляции. Это приводит также к ангионекротическим (кольцевидным) кровоизлияниям. Первые реактивные изменения мозговой ткани обнаруживаются уже через 4-5 час. в виде краевого стояния лейкоцитов и выхода их в поврежденную ткань. Через 8 часов в пограничной зоне появляются кольцевидные, а также диапедезные кровоизлияния вокруг расширенных мелких вен. Через 18-24 час. в очаге повреждения появляются зернистые шары, к 5-7 сут. они окружают в виде широкого вала очаг повреждения, при небольших очагах пронизывают всю массу тканевого распада. Пролиферативные процессы в пограничной зоне протекают параллельно с процессами резорбции (очищения). Через 2 сут. отмечается пролиферативная реакция астроцитов, что хорошо определяется к концу первой нед., более отчетливо в коре, по сравнению с белым веществом. К 3-5 сут. отмечается гиперплазия эндотелия мелких сосудов, с формированием эндотелиальных выростов и новообразованием сосудов. Излившаяся кровь претерпевает изменения. Единичные макрофаги с гемосидерином встречаются в пограничной зоне уже через 4-5 часов после травмы. С начала вторых суток происходит выщелачивание из эритроцитов красящего вещества, которое диффузно проникает в окружающую ткань. Впоследствии гемоглобин подвергается распаду и выявляется в форме гемосидерина и гемотоидина. Глыбки и зерна гемосидерина могут сохраняться на месте повреждения более 10-12 лет. Длительность и характер заживления зависят главным образом от величины очага ушиба. Исходом мелких очагов ушиба, через 1-2 мес. являются различной формы пигментированные корковые рубчики, чаще всего глиальные, содержащие глыбки и зерна гемосидерина. На месте крупных очагов ушиба образуются гладкостенные кисты с ржаво — пигментированными стенками. Строение мозгового рубца (глиальный, аргирофильный, коллагеновый) зависит от объема и глубины повреждения мозга, размера кровоизлияния, осложненного или неосложненного течения заживления, возраста больного и состояния организма в целом. На протяжении длительного времени происходят сложные процессы перестройки рубца. По его периферии обнаруживается почти полное разрушение нервных волокон и замещение этих участков глией. Длительное время продолжаются процессы восходящей и нисходящей дегенерации нервных волокон, приводящие к атрофии различных отделов коры, подкорковых образований. Развиваются атрофические и некробиотические процессы стенок мозговых сосудов. Процессы деструкции и репарации в ткани мозга происходят одновременно, но с преобладанием одного из них в разные периоды после ЧМТ. В отдаленном периоде ЧМТ преобладают репаративные процессы, направленные на усиленное функционирование, взамен погибших, отдельных элементов ткани мозга (нейронов, глиальных клеток, нервных волокон) и отдельных образований, таких, как поля или слои коры. В основе репаративных процессов элементов ткани мозга лежит процесс внутриклеточной регенерации. Репаративные процессы в отдельных образованиях мозга происходят вследствие гипертрофии или гиперплазии.
Сдавление мозга.
Различают общее и регионарное сдавление мозга. Общее сдавление мозга возникает при генерализованном отеке. Регионарное сдавление мозга наиболее часто наблюдается при внутричерепных кровоизлияниях, особенно субдуральных и эпидуральных, при вдавленных переломах свода черепа и т. д. В этих случаях первично происходит местное сдавление мозга, которое впоследствии, под влиянием усиливающихся циркуляторных расстройств, венозного застоя, отека мозга может привести к общему сдавлению мозга с дислокациями и вторичными кровоизлияниями в стволе. Развитие компрессии мозга зависит от локализации гематомы, источника кровотечения и количества излившейся крови. При эпидуральных гематомах, возникших вследствие повреждения средней оболочечной артерии, синдром сдавления возникает быстрее и при меньшем количестве крови, чем при субдуральном кровоизлиянии. Патоморфологическая картина сдавления мозга представляется довольно сложной, так как нередко сочетается с ушибами мозга. При вдавленных переломах, т. е. когда сдавление наступает быстро, развивается очаг геморрагического размягчения, как и при ушибе мозга, реже обнаруживается первичный травматический некроз без геморрагии. При медленном нарастании сдавления наблюдаются дистрофические процессы в нейронах, нарушение микроциркуляции, развитие тканевой гипоксии. При хронических гематомах, длительное время оказывающих местное локальное сдавление мозговой ткани, в соответствующих участках коры обнаруживаются очаги неполного некроза, характеризующиеся гибелью нейронов и замещением их пролиферирующими астроцитами. При этом форма коры может сохраняться, несмотря на нарушенную архитектонику за счет очагов выпадения нервных клеток.
Диффузное аксональное повреждение мозга.
Первичное повреждение аксонов может быть полным (аксонотомия) или неполным (внутреннее аксональное повреждение). Неполный перерыв аксона может восстановиться или перейти во вторичную аксонотомию, приводя к ретроградной транснейрональной и каскадной дегенерации. Первично поврежденные аксоны имеют вид множественных «аксональных шаров». К концу 1-й нед. аксоны распадаются на отдельные фрагменты, появляются множественные гранулы дегенерирующего миелина, зернистые шары. Спустя 1 мес. не удается обнаружить аксональные шары и фрагменты поврежденных аксонов, зона повреждения аксонов обнаруживается по очаговым скоплениям макрофагов. Признаки вторичной — ретроградной дегенерации обнаруживаются уже со 2-й нед. по ходу волокон, в конечном итоге приводя к ретроградной дегенерации нейронов коры, подкорковых образований и атрофии мозга. В половине наблюдений в мозгу обнаруживают мелкоочаговые повреждения мозолистого тела, еще реже — мелкоочаговые кровоизлияния в оральных отделах ствола мозга и подкорковых образованиях.
Источник
Ушиб головного мозга — вид черепно-мозговой травмы, сопровождающийся ограниченными морфологическими изменениями церебральных тканей. Проявляется утратой сознания, амнезией, рвотой, головокружением, анизокорией, различной очаговой симптоматикой, менингеальным симптомокомплексом, изменениями сердечного и дыхательного ритма. Основной метод диагностики — КТ головного мозга. Консервативное лечение: коррекция жизненно важных функций, нормализация внутричерепного давления, нейропротекторная терапия. Хирургическое лечение производится строго по показаниям, включает трепанацию черепа, декомпрессию и удаление очагов ушиба.
Общие сведения
Ушиб головного мозга (УГМ) составляет порядка 25-30% всех черепно-мозговых травм (ЧМТ). Отличием ушиба мозга от его сотрясения является наличие морфологических посттравматических изменений в церебральных тканях. Различают три степени тяжести ушиба. Первая, наряду с сотрясением головного мозга, относится к легким ЧМТ, вторая — к ЧМТ средней тяжести, третья — к тяжелым ЧМТ. Оценку тяжести ушиба осуществляют по степени расстройств сознания, тяжести состояния пострадавшего, выраженности неврологического дефицита, данным томографических исследований. По данным статистики, в России ушиб головного мозга распределяется по степеням тяжести следующим образом: легкий — 33%, средней тяжести — 49%, тяжелый — 18%.
Ушиб головного мозга в 2-3 раза чаще наблюдается у лиц мужского пола. По различным данным в 5-20% случаев этого вида ЧМТ выявляется алкогольное опьянение пострадавшего. В настоящее время тяжелый ушиб головного мозга выступает одной из ведущих причин летальности и инвалидизации среди лиц в возрасте до 45 лет. В связи с этим своевременность диагностики и поиск оптимальных способов лечения УГМ являются приоритетными задачами травматологии, нейрохирургии, неврологии и реабилитологии.

Ушиб головного мозга
Причины ушиба головного мозга
Ушиб головного мозга возможен в результате транспортной аварии, профессиональной, бытовой, криминальной или спортивной травмы. В детском дошкольном возрасте УГМ обусловлен преимущественно различного рода падениями. Ушиб мозга может произойти при внезапном падении пациентов во время пароксизма эпилепсии или дроп-атаки. Зачастую УГМ сопровождается переломом черепа, в половине случаев — внутричерепным кровотечением (субарахноидальным кровоизлиянием, образованием субдуральной или внутримозговой гематомы).
Патофизиология УГМ включает первичное и вторичное повреждение. Первичное повреждение происходит непосредственно при травме и обусловлено смещением мозга в черепной коробке, смещением полушарий по отношению к стволу мозга, гидродинамическим фактором. В результате возникают структурные повреждения нейронов и клеток глии, разрывы синаптических связей, сосудистые повреждения и тромбозы. Очаги УГМ могут иметь единичный и множественный характер, локализуются не только в зоне удара, но и в области противоудара. Вторичное повреждение является следствием деструктивных метаболических процессов, инициируемых первичным повреждением. В области ушиба развивается асептическое воспаление и отек, нарушается кровообращение и метаболизм нейронов. Все это приводит к расширению зоны ушиба. Исходом первичного и вторичного повреждения является некроз нейронов, который и обуславливает возникновение неврологического дефицита.
Симптомы ушиба головного мозга
УГМ легкой степени сопровождается утратой сознания до десятков минут. Затем наблюдается умеренная оглушенность, сонливость, может быть неполная ориентация во времени и в окружающем. Пострадавшие жалуются на постоянную цефалгию (головную боль), слабость, тошноту, головокружение. Отмечается не дающая облегчения рвота, возможно многократная. Наблюдается амнезия: пациент не помнит предшествовавшие ЧМТ события (ретроградная амнезия) и еще некоторое время после травмы не может запомнить того, что с ним происходит (антероградная амнезия). Зачастую развивается тахикардия или, наоборот, брадикардия, реже — артериальная гипертензия.
В неврологическом статусе: анизокория, нистагм, асимметричность сухожильных рефлексов, невыраженный менингеальный симптомокомплекс, может быть легкий гемипарез. Когда УГМ сопровождается субарахноидальным кровоизлиянием, менингеальный симптомокомплекс ярко выражен. При легкой степени ушиба все указанные проявления регрессируют в период от 2-х до 3-х недель.
УГМ средней степени проявляется бессознательным состоянием в течение от десятков минут до 4-5 ч. При восстановлении сознания наблюдается интенсивная цефалгия, повторная рвота, кон-, антеро- и ретроградная амнезия. Амнезия, умеренное или глубокое оглушение и дезориентация могут сохраняться до нескольких суток. Возможны психические отклонения. Зачастую имеет место субфебрилитет, бради- или тахикардия, артериальная гипертензия, учащенное дыхание. В неврологическом статусе выявляются очаговые симптомы, варьирующие в зависимости от локализации зоны ушиба. Как правило, отмечаются различной выраженности гемипарезы и гемигипестезия, нарушения речи (моторная афазия), анизокория и глазодвигательные расстройства. Обычно указанная симптоматика постепенно исчезает спустя 4-6 недель после ЧМТ.
УГМ тяжелой степени отличается большей длительностью бессознательного состояния (до нескольких недель). Зачастую имеет место моторное возбуждение. Тяжелый ушиб головного мозга протекает с дисфункцией жизненно важных систем: артериальной гипотонией или гипертензией, тахи- или брадиаритмией, нарушением дыхательного ритма на фоне тахипноэ. В начальном периоде после ЧМТ доминирует стволовая симптоматика: тонический нистагм, двусторонний птоз и мидриаз, децеребрационная ригидность, дисфагия, двусторонние стопные патологические рефлексы, симметричная гипо- или гиперрефлексия. На этом фоне выявляются признаки поражения полушарий: гемипарез, гемигипестезия, оральный автоматизм и др. Возможна гипертермия до 41°C, судорожные пароксизмы. Неврологическая симптоматика имеет длительное течение и не регрессирует в полной мере. Различной выраженности психические и/или неврологические изменения остаются в качестве стойких резидуальных следствий ЧМТ.
Диагностика ушиба головного мозга
Основным методом диагностики УГМ в современных условиях является КТ головного мозга. Томографическая картина отличается в зависимости от тяжести ушиба. При легкой степени очаги с уменьшенной плотностью выявляются лишь в 40-50% случаев. В зоне ушиба на томограммах отмечается отечность, петехиальные кровоизлияния. Отечность может распространяться на всю долю мозга или даже на целое полушарие, приводить к умеренному сужению ликворных пространств.

Аксиальная КТ головного мозга без контрастного усиления. Определяется контузионный очаг в правой лобной доле, представленный геморрагическим компонентом, зоной детрита и отека
Ушиб средней тяжести характеризуется наличием на томограммах очагов ушиба в виде зон пониженной плотности. При геморрагическом пропитывании очаг ушиба может иметь повышенную плотность. При тяжелом ушибе томография визуализирует очаги как повышенной, так и пониженной плотности. В первом случае речь идет о сгустках крови, во втором — об участках размозжения и отека. При крайне тяжелых поражениях зона деструкции церебральной ткани уходит вглубь к подкорковым структурам.
В ходе лечения КТ также проводят в динамике. Наблюдения показывают, что в случае легкой или средней тяжести ушиба с течением времени происходит полное исчезновение очаговых изменений. В случае тяжелого УГМ наблюдается уменьшение площади очагов деструкции, а затем их трансформация в кисты головного мозга или участки атрофии. Чем тяжелее ЧМТ, тем более медленно проходят указанные изменения, визуализируемые при помощи КТ.
Лечение ушиба головного мозга
Ушиб головного мозга является однозначным показанием к госпитализации пострадавшего. Лечение проводят неврологи и нейрохирурги, а затем реабилитологи. Консервативная терапия включает, прежде всего, нормализацию жизненно важных функций: коррекцию гемодинамики с постоянным мониторингом АД, дыхательную поддержку, мониторинг и коррекцию внутричерепного давления (фуросемид, ацетазоламид, маннитол). Проводится нейропротекторное лечение (эритропоэтин, цитиколин, прогестерон, статины) и симптоматическая терапия (коррекция гипертермии, противосудорожная терапия, купирование головной боли, противорвотные средства и т. п.).
В 15-20% УГМ осуществляется хирургическое лечение. Оно показано при развитии сдавления головного мозга и дислокационном синдроме, при наличии очага размозжения объемом более 30 см³, очага объемом 20-30 см³ с масс-эффектом и смещением срединных структур более 5 мм или при наличии более мелких очагов, сопровождающихся прогрессивным усугублением неврологической симптоматики.
Операция проводится путем трепанации черепа. При наличии объемного очага размозжения производится его удаление. Осуществляется костно-пластическая трепанация черепа, при которой после удаления очага костный и кожно-апоневротический лоскуты устанавливаются на место. При высоких цифрах внутричерепного давления операцию дополняют декомпрессионной трепанацией черепа. Если очаги размозжения имеют маленький объем, но сопровождаются выраженной отечностью мозговых тканей, показана декомпрессионная трепанация без удаления очагов.
Прогноз при ушибе головного мозга
Последствиями УГМ могут быть посттравматическая гидроцефалия; локальная церебральная атрофия; формирование субдуральной гигромы, хронической субдуральной гематомы, посттравматической церебральной кисты; возникновение посттравматического арахноидита, оболочечно-мозговых спаек, приводящих к возникновению эпилепсии или различных форм психопатии. В отдаленном будущем ушиб головного мозга может обуславливать развитие болезни Паркинсона или болезни Альцгеймера.
Легкий УГМ обычно имеет благоприятный исход с полным восстановлением неврологических и психических функций. УГМ средней тяжести при своевременном и адекватном лечении также приводит к выздоровлению. После него могут наблюдаться гидроцефалия, вегето-сосудистая дистония, астения, легкое нарушение координации движений. Тяжелый УГМ приводит к летальному исходу примерно в 30% случаев. Среди выживших большой процент инвалидов. Основными причинами инвалидизации выступают: эпилепсия, психические расстройства, парезы и параличи, нарушения речи.
Источник
