Дают ли группу при ожоге
Исходы ожоговой травмы зависят от многих причин, главными из которых являются глубина ожога, его площадь, локализация и возраст больного.
Важную роль играет активная и целенаправленная программа проводимого лечения.
В результате у ряда выписавшихся из лечебного учреждения пациентов наступает полное выздоровление без каких бы то ни было нарушений функций пораженных областей тела. Однако такой исход наступает только после самостоятельного заживления поверхностных ожогов или активного хирургического лечения при ограниченных глубоких ожогах. У пострадавших с обширными ожогами, как правило, развиваются различные осложнения, которые вызывают впоследствии частичную или полную потерю трудоспособности и нередко лишают пострадавшего возможности обслуживать себя.
Пациенты, перенесшие ожоговую болезнь и выписавшиеся из стационара с зажившими ранами, в большинстве случаев не могут считаться полностью выздоровевшими, поскольку у них наблюдаются самые разнообразные нарушения центральной нервной системы, внутренних органов, особенно опорно-двигательного аппарата, что существенно ограничивает их трудоспособность.
Ожоговая болезнь дает большое число инвалидов. По данным Всесоюзного ожогового центра, сразу после выписки из стационара инвалидами было признано 6,9% по отношению ко всем лечившимся [Федорова Г. П. и др., 1972]. По группам инвалидности они распределялись следующим образом: I группа — 56,5%, II — 40,5%, III — 3%. Причинами инвалидности явились незаживающие раны и язвы, после-ожоговые рубцовые деформации и контрактуры (68,6%), у 19% больных отмечались нарушения функции кисти, у 9% — ампутация конечностей.
Среди инвалидов 82% составляли лица наиболее трудоспособного возраста (от 20 до 49 лет). В отдаленные сроки (3—10 лет) инвалидами остались 69% первоначально имевших инвалидность, у большинства из них (в 71%) степень инвалидности уменьшилась, т. е. из I и II групп перешла в III. Вот почему ожоговые реконвалесценты нуждаются в диспансерном наблюдении и дальнейшем восстановительном лечении, направленном на возвращение их к труду.
Послеожоговые рубцовые деформации представляют собой поздние осложнения ожогов и встречаются довольно часто [Дольницкий О. В., 1971; Повстяной Н. Е., 1973; Вихриев Б. С, Бурмистров В. М., 1981]. При локализации рубцов в области суставов развиваются деформации, контрактуры и анкилозы, приводящие к различным нарушениям функции конечностей. Примерно 75% реконвалесцентов показано лечение рубцов консервативными методами, а 40% взрослых и около 35% детей, перенесших глубокие ожоги, нуждаются в восстановительном хирургическом лечении [Аграчева И. Г., 1956; Казанцева Н. Д., 1965; Мухин М. В., 1969; Коляденко А. П. и др., 1980; Юденич В. В., 1981].
Заживление ожоговой раны проходит определенные стадии, длительность и характер которых зависит от многих причин, главным образом от глубины ожога, его площади и степени обсемененности ожоговой раны микробами.
Н. И. Краузе еще в 1942 г. выделил 2 варианта заживления ран. При I варианте по мере созревания грануляций и стяжения раны вследствие формирования рубца одновременно происходит расссасывание его по периферии. Эпителизация наступает после сближения краев раны до 1 — 1,5 см. При таком заживлении остается узкий мягкий подвижный рубец, а раневой дефект закрывается смещением на него интактной окружающей кожи. При II варианте созревание грануляций не сопровождается рассасыванием образующегося рубца. У ряда больных рубец становится патологическим, приобретая келоидный или гипертрофический характер.
По наблюдениям В. С. Дмитриевой (1955), частота образования келоидов после ожогов составляет 12 — 21%. Л. Г. Селезнева (1975) наблюдала их у половины обожженных, лечившихся в стационаре, Л. А. Болховитинова и М. Н. Павлова (1977) — только у 6 — 8%. Многие авторы ставят в зависимость образование келоидов от площади ожога, его глубины и длительности лечения [Дмитриева В. С, 1955; Селезнева Л. Г. и др., 1963]. Известно, что келоиды чаще возникают на месте не очень распространенных поверхностных ожогов II — 111А степени.
Келоид (греч. kele — опухоль и eidos — вид, сходство) — своеобразное плотное разрастание соединительной ткани, приобретающее вид опухолевого образования. Келоидный рубец характеризуется бугристостью, плотностью, резким возвышением над поверхностью здоровой кожи, розовой, а иногда красной с цианотичным оттенком окраской. Больные отмечают болезненность, зуд, чувство натяжения. Рубец шире своего основания и нависает по краям над здоровой кожей. Келоиды в большинстве случаев имеют вид одиночных опухолей ярко-розового цвета, плотной консистенции, возвышающихся над поверхностью окружающей кожи на 0,5 — 2 см. Иногда они возникают без видимых причин, что дает основание думать о предрасположении к келоидообразованию у отдельных лиц.
Существует предположение о более частом образовании келоидов у смуглых людей и у представителей рас с темным цветом кожи, чьи меланоциты проявляют большую реакцию на меланоцитостимулирующие гормоны [Koonin А., 1964]. Келоиды чаще находятся в областях наибольшей концентрации меланоцитов и редко — на ладони и подошве.
Замечено, что частота образования келоидов выше во время периодов повышенной физиологической активности гипофиза, например во время полового созревания и беременности. J. Garb, J. Stone (1942) рассматривают келоид как пролиферацию фиброзной ткани, исходящей из подсосочкового слоя рубца и развивающейся в результате травмы. R. Mancini, J. Quaife (1962) описывают келоид как следствие доброкачественной пролиферации соединительной ткани и включают его в группу локальных первичных поражений соединительной ткани врожденного или приобретенного характера. А. Поликар и А. Колле (1966) считают, что развитие келоида обусловлено специфической «келоидной конституцией», проявляющейся не только в аномальном течении ран, но и в гипертрофированной фиброзной реакции на все воспаления, как в различных органах, так и в коже.
Келоидные рубцы покрыты ровным слоем эпидермиса без выростов в подлежащие слои дермы. Утолщенный эпидермис на всем протяжении рубца сохраняет примерно одинаковое строение всех слоев. В базальном слое пигментные клетки отсутствуют, ростковый слой состоит из крупных клеток. Сам келоид имеет 3 слоя: субэпидермальный, «зону роста» и глубокий. Узкий субэпидермальный слой состоит из дифференцированных фибробластов и пучков коллагеновых волокон, которые здесь в 2 разатоныпе (40 — 80 нм; 400—800 А), чем в здоровой коже. Количество фибробластов в этом слое составляет 23 —72 клетки в поле зрения. В активно растущих келоидных рубцах ширина «зоны роста» в 5—10 раз превышает ширину субэпидермального слоя рубца. Переход в глубокие слои рубца постепенный, так как нижние слои «зоны роста» образованы более зрелой тканью, чем верхние. В «зоне роста» количество фибробластов достигает 60 — 80 и даже 120—150 клеток в поле зрения, что в 2 — 3 раза больше, чем в гипертрофированных рубцах, и в 3 — 5 раз больше, чем в обычных рубцах.
Изучая патоморфологические особенности развития соединительной ткани в растущих послеожоговых келоидных рубцах, можно выделить 2 группы признаков.
К I относят признаки, присущие нормальной ткани: закономерная последовательность дифференцировки фибробластов, стабильность молекулярного и субмолекулярного строения коллагеновых фибрилл; ко II — патоморфологические особенности соединительной ткани келоидных рубцов: большее число функционально активных фибробластов и среди них гигантские клеточные формы; редукция функционирующих капилляров; наличие полибластов в соединительной ткани; мукоидное набухание коллагеновых волокон; отсутствие плазматических клеток в периваскулярных инфильтратах; меньшее, чем в обычных рубцах, количество тучных клеток и сосудов [Юденич В. В. и др., 1982]. Ведущей клеточной формой в соединительной ткани келоидных рубцов являются функционально активные фибробласты с хорошо развитым гранулярным эндоплазматическим ретикулумом и пластинчатым комплексом.
При исследовании старых келоидных рубцов обнаружена редукция «зон роста». Это явление сопровождается уменьшением числа фибробластов и их дегенеративными изменениями. Коллагеновые волокна уплотняются, созревают и частично дегенерируют. В зрелой соединительной ткани нормализуется строение капилляров, увеличивается количество тучных клеток, в периваскулярных инфильтратах появляются плазматические клетки.
Основным признаком растущего келоидного рубца является наличие незрелой соединительной ткани, формирующей «зону роста», полное отсутствие эластиновых волокон в «зонах роста», что является еще одним доказательством незрелости соединительной ткани [Джексенбаев Д., 1968].
Юденич В.В., Гришкевич В.М.
Опубликовал Константин Моканов
Источник
В 2020 году таких заболеваний стало больше.
В зависимости от тяжести заболевания человека в России существуют три группы инвалидности, первая из которых — самая тяжелая, а вот с третьей гражданин может работать. Еще есть дети-инвалиды, которым до достижения 18 лет группа не присваивается.
Статус инвалида подразумевает возможность пользования целого пакета льгот и социальных привилегий. На государственном уровне разработаны целые программы, призванные помогать людям с ограниченными физическими возможностями адаптироваться в обществе и не чувствовать себя ущемленными. Кроме того, все инвалиды получают пенсию. Пусть не такую большую, как хочется, но дающую возможность жить. Бесплатные лекарства, средства реабилитации и другие необходимые вещи инвалид тоже может получать бесплатно в рамках своей индивидуальной программы абилитации или реабилитации.
Но мало получить статус инвалида, группу и программу реабилитации. Нужно еще проходить переосвидетельствования в бюро медико-социальной экспертизы иногда каждый год. И это сложно для многих лиц с ограниченными возможностями. В прошлом году чиновники решили пойти на встречу инвалидам и определили перечень заболеваний при которых инвалидность устанавливается бессрочно при первичном или последующем обращении в бюро МСЭ.
Право на бессрочную инвалидность
В прошлом году у людей с ограниченными физическими возможностями появился шанс оформить статус инвалида бессрочно, то есть на всю жизнь. В 2020 году эта возможность стала шире. Обязательными условиями для бессрочной инвалидности является:
- установление медицинской комиссией необратимых последствий нарушения здоровья (например, отсутствие конечностей);
- установление диагноза более 10 лет назад при отсутствии улучшений и прогнозов на них;
- наличие стойких хронических заболеваний и необратимых морфологических изменений, вошедших в перечень патологий, которые дают право оформить инвалидность на бессрочной основе.
Обновленный перечень заболеваний
Перечень заболеваний содержится в приложении к правилам признания инвалидом. В 2020 году в него вошли такие патологические состояния здоровья:
- Злокачественные новообразования (с метастазами и рецидивами после радикального лечения; метастазами без выявленного первичного очага при неэффективности лечения; тяжелое общее состояние после паллиативного лечения; инкурабельность заболевания).
- Неоперабельные доброкачественные новообразования головного и спинного мозга со стойкими выраженными и значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, сенсорных (зрения), языковых и речевых функций, выраженными ликвородинамическими нарушениями.
- Отсутствие гортани после ее оперативного удаления.
- Врожденное и приобретенное слабоумие (умственная отсталость тяжелая, умственная отсталость глубокая, выраженная деменция).
- Болезни нервной системы с хроническим прогрессирующим течением, в том числе нейродегенеративные заболевания головного мозга (паркинсонизм плюс) со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций.
- Тяжелые формы воспалительных заболеваний кишечника (болезнь Крона, язвенный колит) с хроническим непрерывным и хроническим рецидивирующим течением при отсутствии эффекта от адекватного консервативного лечения со стойкими выраженными и значительно выраженными нарушениями функций пищеварительной, эндокринной систем и метаболизма.
- Болезни, характеризующиеся повышенным кровяным давлением с тяжелыми осложнениями со стороны центральной нервной системы (со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций, нарушениями функций сердечнососудистой системы (сопровождающиеся недостаточностью кровообращения IIБ — III степени и коронарной недостаточностью III — IV функционального класса), с хронической почечной недостаточностью (хроническая болезнь почек 2 — 3 стадии).
- Ишемическая болезнь сердца с коронарной недостаточностью III — IV функционального класса стенокардии и стойким нарушением кровообращения IIБ — III степени.
- Болезни органов дыхания с прогредиентным течением, сопровождающиеся стойкой дыхательной недостаточностью II — III степени, в сочетании с недостаточностью кровообращения IIБ — III степени.
- Неустранимые каловые, мочевые свищи, стомы.
- Выраженная контрактура или анкилоз крупных суставов верхних и нижних конечностей в функционально невыгодном положении (при невозможности эндопротезирования).
- Врожденные аномалии развития костно-мышечной системы с выраженными стойкими нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций (опоры и передвижения при невозможности корригирования).
- Последствия травматического повреждения головного (спинного) мозга со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций и тяжелым расстройством функции тазовых органов.
- Дефекты верхней конечности: ампутация области плечевого сустава, экзартикуляция плеча, культи плеча, предплечья, отсутствие 6 кисти, отсутствие всех фаланг четырех пальцев кисти, исключая первый, отсутствие трех пальцев кисти, включая первый.
- Дефекты и деформации нижней конечности: ампутация области тазобедренного сустава, экзартикуляция бедра, культи бедра, голени, отсутствие стопы.
Бессрочная инвалидность устанавливается:
- при первичном освидетельствовании на МСЭ;
- не позднее, чем через два года после первичного освидетельствования;
- при заочном освидетельствовании.
Также определены показания и условия для установления категории «ребенок-инвалид» сроком на 5 лет и до достижения возраста 14 лет. После этого инвалиду с детства также может быть установлена инвалидность до совершеннолетия, а потом — бессрочная взрослая группа.
Подписывайтесь на наш канал
Понравилась статья?
Поставьте лайк и поделитесь ей в соцсетях ► ►
Источник
Содержание:
- Что такое ожог?
- Степени ожогов
- Ожог 1 степени
- Ожог 2 степени
- Ожог 3 степени
- Ожог 4 степени
- Как помочь пострадавшему?
Что такое ожог?
Ожог – это повреждение ткани тела человека из-за внешнего воздействия. К внешним воздействиям можно отнести несколько факторов. Например, термический ожог – это ожог, который наступил вследствие воздействия горячих жидкостей или пара, сильно раскаленных предметов.
Электрический ожог – при таком ожоге поражаются ещё и внутренние органы электромагнитным полем.
Химические ожоги – те, которые наступили из-за действия, например, йода, некоторых растворов кислот – в общем, различных разъедающих жидкостей.
Если ожог получен вследствие ультрафиолета или инфракрасного излучения, то это лучевой ожог.
Существует процентное соотношение степени поражения всего тела. Для головы – это девять процентов от всего тела. Для каждой руки – тоже девять процентов, грудь – восемнадцать процентов, каждая нога – по восемнадцать процентов и спина – также восемнадцать процентов.
Такое деление на процентное соотношение поврежденных тканей к здоровым позволяет быстро оценить состояние больного и правильно дать заключение, можно ли спасти человека.
Степени ожогов
Важное значение принадлежит классификации ожогов по степеням. Подобное разделение необходимо для того, что бы стандартизировать объем лечебных мероприятий при той или иной степени ожога. В основу классификации положена возможность обратного развития изменений естественным путем без применения оперативных вмешательств.
Основной зоной, которая определяет регенераторные способности пораженной кожи является сохранная ростковая часть и микроциркуляторное русло. Если они поражены – показаны ранние активные хирургические мероприятия в ожоговой ране, так как самостоятельное её заживление невозможно или занимает длительное время с формированием грубого рубца и косметического дефекта.
По глубине поражения тканей ожоги делятся на четыре степени.
Ожог 1-й степени характеризуется покраснением и небольшим отеком кожных покровов. Обычно выздоровление в этих случаях наступает на четвертые или пятые сутки.
Ожог 2-й степени – появление на покрасневшей коже пузырей, которые могут образоваться не сразу. Ожоговые пузыри наполнены прозрачной желтоватой жидкостью, при их разрыве обнажается ярко-красная болезненная поверхность росткового слоя кожи. Заживление, если к ране присоединилась инфекция, происходит в течение десяти-пятнадцати дней без образования рубца.
Ожог 3-й степени – омертвение кожи с образованием струпа серого или черного цвета.
Ожог 4-й степени – омертвление и даже обугливание не только кожи, но и глубже лежащих тканей – мышц, сухожилий и даже костей. Омертвевшие ткани частично расплавляются и отторгаются в течение нескольких недель. Заживление протекает очень медленно. На месте глубоких ожогов часто образуются грубые рубцы, которые при ожоге лица, шеи и суставов ведут к обезображиванию. На шее и в области суставов при этом, как правило, образуются рубцовые контрактуры.
Данная классификация является унифицированной во всем мире и используется для практически всех видов ожогов, не зависимо от причины их возникновения (термические, химические, лучевые). Её удобность и практичность настолько явные, что даже не знакомый с медициной человек сможет без труда разобраться в ней.
Основой развития патологических изменений и клинических проявлений разных степеней ожогов является непосредственное разрушение элементов кожи высокими температурами. Второй компонент – нарушения кровообращения в соседних участках, которые играют основную роль в усугублении степени и площади повреждения с течением времени.
Характерной особенностью ожоговых травм считается возрастание этих показателей по сравнению с исходными. Оценить истинные объемы ожога можно лишь на следующие сутки после его получения. К этому времени происходит четкое ограничение живых и мертвых тканей, хотя зона микроциркуляторных нарушений остается. За нее и ведется основная лечебная борьба.
Статья по теме: Оказание первой медицинской помощи при ожогах, как медицинской, так и доврачебной
Ожог 1 степени
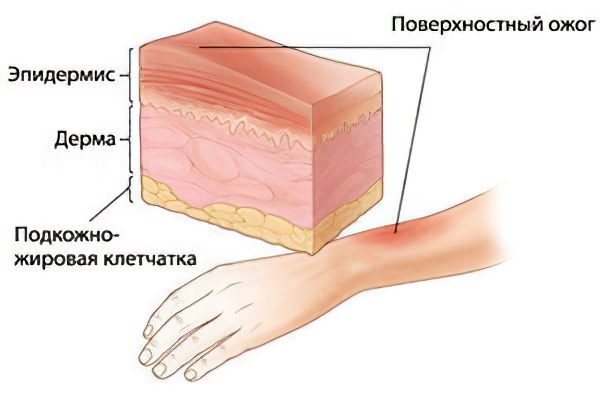
В патоморфологическом отношении представлен повреждением самого функционально незначимого верхнего слоя кожи – эпидермального. Данная зона подлежит постоянному замещению в нормальных условиях. У здорового человека в течении суток отшелушиваются миллионы эпидермальных клеток. Обычно причинами подобного ожога могут стать солнечные лучи, горячие жидкости, слабые кислоты и щелочи. Поэтому, такой ожог не сопровождается выраженными структурными перестройками пораженных кожных покровов. Микроциркуляторные расстройства также минимальны, что лежит в основе формирования клинических проявлений.
Признаки первой степени ожога кожи сводятся к покраснению (гиперемии) пораженных участков, сопровождающегоcя умеренными болевыми ощущениями. Прикосновение к ним вызывает усиление жжения. Отек выражен умеренно или вовсе отсутствует, что зависит от площади ожога. Других проявлений не наблюдается.
Ожоги первой степени чаще носят ограниченный характер. Распространенные изолированные поверхностные поражения встречаются редко и обычно сочетаются с более глубокими его видами. Опасности развития ожоговой болезни в случае поражения эпидермиса не существует, что отражается на минимальном объёме лечебных мероприятий.
Заживление пораженной поверхности при ожогах 1 степени происходит в течении нескольких дней. Течение процесса характеризуется постепенным подсушиванием и сморщиванием поврежденного эпидермального слоя. Затем происходит его отторжение в виде шелушения. На полное восстановление уходит чуть больше одной недели. Грубых рубцов и косметических дефектов, даже в области лица, не остается.
Ожог 2 степени
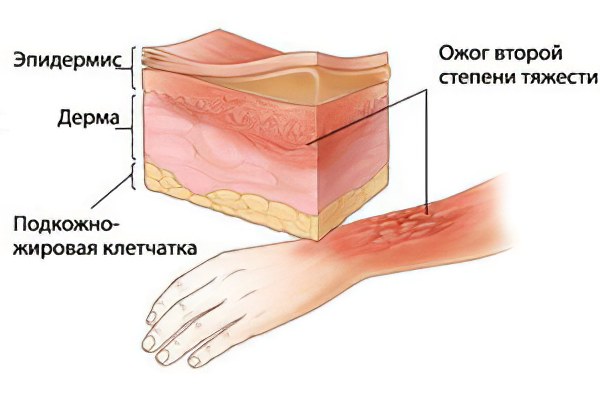
Для таких ожогов характерно повреждение более глубоких слоев кожи и умеренно выраженные расстройства микроциркуляции в зоне поражения и прилежащих участках. Данный вид повреждений встречается чаще всего и характеризуется относительно благоприятным течением даже при больших площадях ожога.
Разрушенными оказываются эпидермис и поверхностные зоны дермы, до сосочкового слоя. Его значимость заключается в том, что здесь проходит основная масса капилляров и нервных окончаний, что формирует клинические проявления ожога 2 степени. Данные структуры остаются сохранными. Временно нарушается лишь их функция при сохранной болевой чувствительности.
Клиническое описание подобного ожога заключается в образовании пузырей разных размеров и площади, заполненных прозрачной жидкостью соломенно-желтого цвета. Окружающая кожа может быть покрасневшей или неизмененной. Их образование возможно за счет того, что омертвевший эпидермис образует полость, которая заполняется плазмой (жидкой частью крови) через расширенные, частично измененные микрососуды. Пострадавших беспокоят жгучие боли, которые сохраняются на протяжении нескольких часов после получения ожога. Любые прикосновения усиливают боль. Ткани в зоне поражения и прилежащие участки отечны.
Ожоги 2 степени заживают самостоятельно, оставляя после себя покрасневшие участки, которые со временем приобретают природный оттенок и не выделяются среди здоровых. На процесс полного восстановления поврежденных тканей уходит, в среднем, около двух недель. Небольшие по площади ожоги не вызывают никаких опасностей в плане ожоговой болезни.
Но если их поверхность достаточно большая, существует угроза инфицирования и обезвоживания, что требует соответствующих мероприятий специализированной медицинской помощи. Она ограничивается инфузионной терапией и антибиотикопрофилактикой. Все активные хирургические вмешательства на ожоговой поверхности сводятся к прокалыванию или подрезанию пузырей с эвакуацией жидкости в асептических условиях.
Иногда возникают спорные вопросы при определении степени ожога и проведении дифференциальной диагностики между ожогами 2 и 3 степени. Ведь и те, и другие проявляются пузырями. Но здесь ключевая роль принадлежит сохранению болевой чувствительности при дотрагивании к обожженной поверхности. Если она присутствует – это ожог второй степени.
Ожог 3 степени

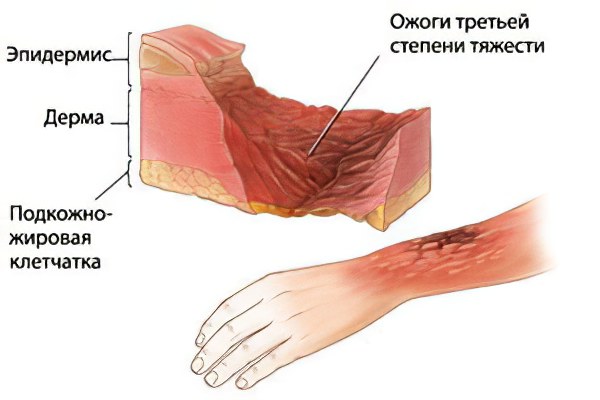
Характеризуя этот вид ожога, необходимо отметить, что он делится на два подвида. Необходимость в этом возникла в связи с тем, что глубокие слои дермы имеют определенные особенности, которые также значимы в определении лечебной тактики. Вообще, ожог 3 степени характеризует полное поражение всей толщи кожи, до подкожной клетчатки.
Следовательно, её полное самостоятельное восстановление становится невозможным. Микроциркуляторные нарушения в прилежащих участках настолько выражены, что часто могут превратиться в ожоги 2 степени с течением времени.
В плане риска развития ожоговой болезни данная степень повреждений находится на очень важном месте. Это связано с тем, что ожоги подобного вида часто носят обширный характер, распространяясь на большом протяжении. Велики объемы омертвевших тканей и раневых поверхностей, образовавшихся на их месте. Данные особенности приводят к тому, что все продукты распада активно всасываются в кровь, вызывая тяжелую интоксикацию.
Соответственно, высокой остается возможность инфицирования таких ожогов с развитием септического состояния. Восстановление кожных покровов может занимать несколько месяцев и в большинстве случаев требует оперативных вмешательств. Такие повреждения оставляют после себя грубые рубцы, которые могут стать причиной косметических дефектов.
Клинические проявления определяют разделение ожога 3 степени на два подвида:
3а степень – поражение дермы, включая сосочковый слой. Целыми остаются только самые глубокие её участки, в которых заложены придатки кожи (волосяные фолликулы и сальные железы). Этот факт и определяет возможность самостоятельного заживления небольших по площади ожогов за счет гранулирования и краевой эпителизации с окружающих здоровых участков;
3b степень – повреждение всех элементов кожи, включая придаточные образования. Это делает невозможным её самостоятельное восстановление, так как подлежащая подкожная жировая клетчатка не обладает такой способностью.
Ожоги 1 и 2, а также 3а степеней относят к поверхностным, благодаря способности к самостоятельному заживлению. Определиться со степенью ожога не так сложно, если знать, на что нужно обратить внимание.
Критерии, характеризующие ожог 3 степени можно выделить так:
При ожогах 3а образуются разнокалиберные пузыри, заполненные кровянистой жидкостью на фоне покрасневших окружающих тканей;
Раневые дефекты с обильными серозно-геморрагическими (слизисто-кровянистыми) выделениями, прикосновение к которым не вызывает болевых ощущений;
Для ожогов 3b степени характерно образование толстостенных кровянистых пузырей или плотных струпов из омертвевшей кожи;
Выраженный отек и гиперемия окружающей кожи;
Общие проявления в виде интоксикации и обезвоживания (тахикардия, частое дыхание, падение артериального давления, повышение температуры тела).
Очень важно при таких ожогах госпитализировать пострадавших в специализированный стационар, где будет проведено раннее оперативное лечение и соответствующая медикаментозная коррекция, что предупредит развитие ожоговой болезни. Из последнего состояния очень тяжело вывести пациентов. Поэтому, при данной степени ожогов современные комбустиологи рекомендуют проводить раннее оперативное лечение с одномоментными или этапными пластиками ожоговых ран.
Ожог 4 степени

Данный вид ожогов является самым тяжелым, независимо от площади поражения. Если он распространяется в пределах одного сегмента, это может стать причиной гибели пациента или потери конечности. Как показывает мировая практика, ожоги 4 степени локального характера в основном получают пламенем или горячим предметом, пребывая в состоянии алкогольного или наркотического опьянения. Возможны такие ожоги химическими соединениями кислотной или щелочной природы. Электротравма конечностей часто носит вид ожогов кисти и предплечья 4 степени, проявляясь полным обугливанием пальцев.
В морфологическом отношении данный вид повреждений относится к глубоким. Разрушенными могут оказаться все слои кожи и подлежащие ткани: подкожная жировая основа, мышцы, связки и сухожилия, костные образования, сосуды и нервы. Возможно циркулярное распространение этих изменений вокруг пораженной конечности, что приводит к образованию плотной корки из некротизированных тканей и становится причиной сдавливания сохраненных элементов и нарушения адекватного кровоснабжения.
В плане клинических проявлений эти ожоги ни с чем спутать нельзя. На месте разрушенных тканей определяется плотный толстостенный струп черного или коричневого цвета. Общее состояние больных нарушается вплоть до шока и мозговой комы. Если площадь ожога велика, то времени на спасение жизни очень мало. Особо опасны циркулярные повреждения. Плотный струп, который образует каркас, с прогрессивным нарастанием отека тканей становится барьером к их растягиванию, что приводит к их компрессии и потере шансов на спасение. Наиболее актуальной является компрессия грудной клетки, которая приводит к нарушению витальных функций и быстрой гибели пострадавших в случае неоказания специализированной помощи.
В плане развития ожоговой болезни, то при ожогах 4 степени её проявления прослеживаются уже с первых часов после их получения. Если такие ожоги ограничены небольшими участками, прогнозы на полное излечение благоприятные. Это процесс может занять несколько месяцев. При обширных ожогах, если пострадавший выживает, восстановление длится долгие месяцы или даже годы, поскольку требует многочисленных пластических операций по замещению образованных дефектов.
Самое главное, о чем нужно помнить – не стоит в первую очередь искать ответ на вопрос о степени полученного ожога. Необходимо быстро и эффективно организовать оказание неотложных мероприятий и транспортировку больного в медицинское учреждение, от которых часто зависит не только объем поражения, но и жизнь человека. Всё остальное нужно доверить специалистам в этом деле, знающим тонкости сложной проблемы.
Как помочь пострадавшему?
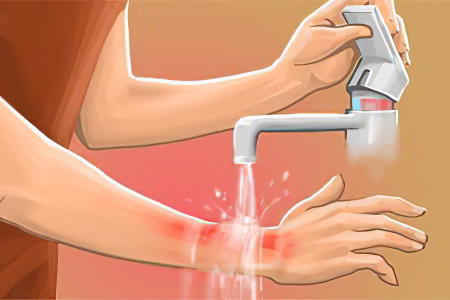
В бытовых условиях. Первым делом нужно охладить кожу. Для этого достаточно опустить обожжённый участок тела в прохладную воду на 10-15 минут. За это время боль уйдет, а покраснение снизится. Только не нужно применять лед! Нужна просто прохладная вода. После этого, необходимо обработать кожу специальным средством.
Также применяются следующие средства:
Пантенол (или любое средство, которое содержит в своем составе пантенол). Препарат оказывает противовоспалительное действие, улучшает регенерацию тканей, быстро абсорбируется (всасывается) кожей.
Мазь Бепантен
Мазь дермозин
Солкосерил гель
Сульфаргин

Эти средства способны значительно снизить силу жжения, ускорить регенерацию кожного покрова и быстро залечить сам ожог. Если данных средств нет дома, то обожжённый участок тела можно смазать сырым белком яйца, соком алоэ. Или можно сделать компресс из сырого картофеля или тыквы. Не стоит применять столь популярный метод, как масло и жирные крема. Этот метод действительно снимает первичную боль, но в последствии становится только хуже.
Домашние средства рекомендуется использовать, как временную меру, а проводить лечение необходимо специальными мазями, которые перечислены выше.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
