Вывихи стопы фото симптомы лечение

Вывихи стопы составляют около 2% от общего числа вывихов, практически во всех случаях сопровождаются повреждением связок и нередко – переломами костей стопы.
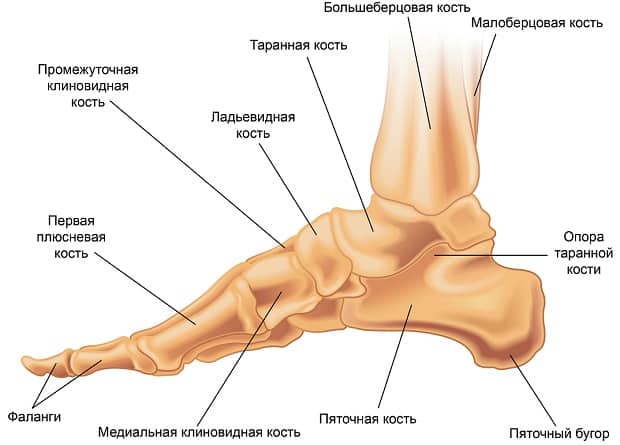
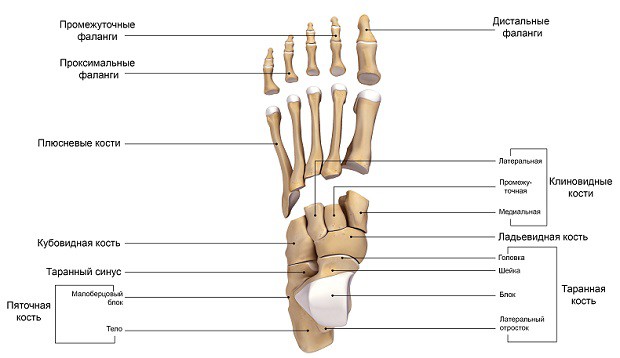
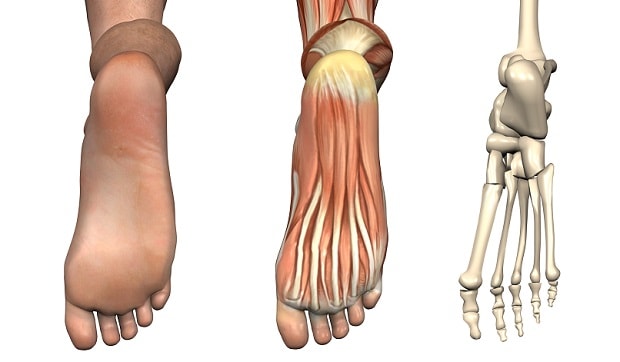
Человеческая стопа состоит из 26 костей, образующих три отдела: предплюсна, плюсна и фаланги пальцев. В состав предплюсны входит 7 костей: таранная, пяточная, ладьевидная, кубовидная и три клиновидных (латеральная, промежуточная и медиальная).
В голеностопном суставе кости голени сочленяются с таранной костью, причем нижние концы костей голени (лодыжки) охватывают таранную кость с боков, образуя своеобразную вилку. Голеностопный сустав укреплен суставной капсулой и развитым связочным аппаратом. Дистально (дальше от центра) предплюсна соединяется с пятью трубчатыми костями плюсны. Предплюсно-плюсневые суставы малоподвижны. Плюсневые кости соединяются с фалангами пальцев.
Вывих в голеностопном суставе
 Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Стопа может вывихиваться наружу, внутрь, назад, вперед или вверх. Наружный вывих стопы возникает при подворачивании стопы наружу и вбок, сопровождается переломом наружной лодыжки. Если пациент подворачивает стопу кнутри, возможен внутренний вывих стопы, сочетающийся с переломом внутренней лодыжки.
Причиной заднего вывиха стопы обычно становится резкое насильственное сгибание стопы в сторону подошвы или сильный удар по голени спереди. Передний вывих стопы может возникнуть при сильном ударе сзади по голени или при резком насильственном сгибании стопы в тыльную сторону. Вывих стопы кверху встречается крайне редко, обычно появляется в результате падения с высоты.
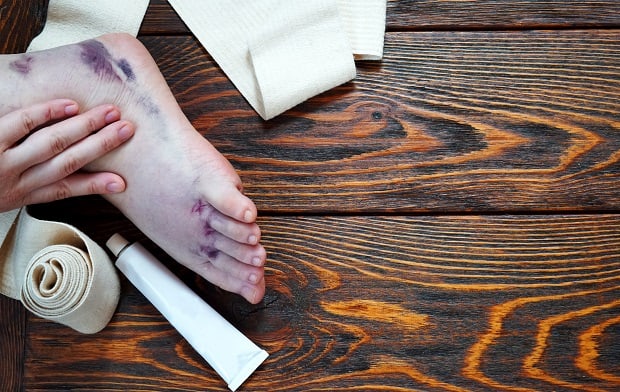
Пациента с вывихом стопы беспокоит резкая боль в голеностопном суставе. При внешнем осмотре выявляется выраженный отек, синюшность, кровоподтеки и деформация в области голеностопного сустава. Движения в суставе и опора на ногу невозможна.
Для уточнения диагноза и выявления сопутствующих повреждений костных структур выполняют рентгенографию в двух проекциях. Вывихи стопы, сопровождающиеся повреждением костного и связочного аппарата, относятся к числу тяжелых повреждений. Нормальная функция сустава возможна только при максимально точном восстановлении нормального взаиморасположения отломков.
Успех вправления при вывихе стопы определяется целым рядом условий: тщательным изучением особенностей вывиха и смещения отломков, адекватным обезболиванием, правильностью и последовательностью действий врача-травматолога при вправлении стопы. Выправление свежих вывихов стопы общим наркозом, местным обезболиванием или проводниковой анестезией. При необходимости используются мышечные релаксанты.
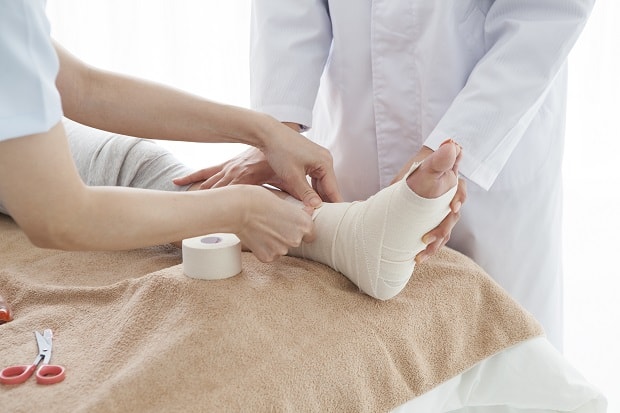
По окончании вправления сустав фиксируют гипсовой лонгетой и делают контрольную рентгенограмму. Повреждения голеностопного сустава сопровождаются выраженным отеком мягких тканей, поэтому сплошная (циркулярная) повязка сразу после вправления не накладывается. Гипс укрепляют после спадания отека (обычно – на пятые сутки после вправления).
Срок иммобилизации определяется тяжестью сопутствующих повреждений и составляет от 8 до 12 недель. После снятия повязки обязательно назначают лечебную гимнастику и физиопроцедуры: теплолечение, диадинамотерапию, лечебные ножные ванны и др.
Наступать на поврежденную ногу после вправления вывиха стопы нельзя ни в коем случае – даже самая жесткая гипсовая повязка не в состоянии удержать поврежденные кости стопы на своем месте при нагрузке, равной весу человеческого тела. Последствием ранней нагрузки может быть повторное смещение, а в отдаленном периоде – резкое ограничение подвижности в суставе, постоянные боли и развитие посттравматического артроза.
Подтаранный вывих
Встречается крайне редко. Появляется в результате резкого подворачивания стопы. Сопровождается разрывом связок, резкой болью, отеком, деформацией стопы. Для уточнения диагноза и исключения сопутствующих переломов выполняют рентгенографию.
Выправление подтаранного вывиха стопы выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 5-6 недель. В последующем пациенту назначают физиопроцедуры, лечебную физкультуру и рекомендуют в течение года после травмы носить ортопедическую обувь.
Вывих костей предплюсны
Встречается крайне редко. Возникает в результате резкого поворота стопы. Сопровождается болью, отеком, деформацией стопы. Возможно нарушение кровообращения в дистальных отделах стопы.
Вправление выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 8 недель. В последующем назначают физиопроцедуры, лечебную физкультуру, рекомендуют в течение года после травмы носить супинаторы или ортопедическую обувь.
Вывих костей плюсны
 Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Вправление выполняют под местной или общей анестезией. Затем накладывают гипсовую лонгету сроком до 8 недель. В последующем показана лечебная гимнастика, физиотерапия, ношение супинатора или ортопедической обуви в течение года.
Вывихи фаланг пальцев
Встречаются нечасто. Обычно возникают в результате прямого удара по области плюсны или пальцев. Сопровождаются болью, отеком, деформацией. Палец вправляют под местной анестезией. Затем накладывают гипсовую лонгету на 2 недели. В последующем назначают физиопроцедуры и лечебную физкультуру.
Источник
Вывихи стопы встречаются нечасто и составляют около 2% от числа всех травматических повреждений нижних конечностей человека. В большинстве случаев данные травмы сопровождаются разрывом связок и нередко в сочетании с переломами. Наиболее распространены неполные вывихи голеностопа (подвывихи), которые не сопровождаются переломами. Намного реже можно встретить изолированные (полные) вывихи голеностопного сустава, как правило, они сопровождаются переломами и разрывами связок.
Вывихи в суставах стопы подразделяются на:
- Подтаранные вывихи стопы (таранно-пяточно-ладьевидном суставе)
- Вывихи стопы в суставе Шопара (поперечном суставе предплюсны)
- Вывихи плюсневых костей в суставе Лисфранка (довольно редкое повреждение, помимо резкой боли и отека, сопровождается заметным расширением и укорочением стопы)
- Вывихи фаланг пальцев стопы
У каждого свои отличительные черты (практически все они происходят со смещением стопы).
Причины травматизации.
Подобные травмы зачастую случаются по следующим причинам:
- подвертывание стопы внутрь
- резкий поворот стопы
- прямой удар в область плюсны или пальцев
- неудачное падение или прыжок на ноги с большой высоты
Крайне важно вовремя обратиться за квалифицированной врачебной помощью, иначе последствия перенесенного вывиха стопы могут быть плачевны: велика вероятность развития таких болезней, как артрит или артроз; подвижность поврежденного сустава после его заживления может быть затруднена; возможна частичная или полная атрофия мышц, нарушение кровообращения в конечности.
Признаки вывихов костей стопы.
При различных вывихах голеностопа у больного наблюдаются следующие симптомы (проявляются достаточно быстро):
- возникает острая боль
- моментальная отечность
- кровоподтеки
- синюшность
- явная деформация в области голеностопного сустава
Диагностика.
После несчастного случая пострадавшего необходимо незамедлительно доставить в отделение травматологии, при этом ему нельзя совершать никаких движений ногой (активных и пассивных). При поступлении больного врач производит детальный осмотр травмированной конечности, составляет полный анамнез.Основным методом диагностики вывихов стопы остается рентгенография. Только с помощью рентгена врач-травматолог может поставить точный диагноз (определить тип вывиха) и начать соответствующее лечение.В случае осложненных вывихов с переломами может потребоваться вмешательство хирурга.
Лечение.
Лечение должен проводить только квалифицированный врач-травматолог.
- Вправление вывиха костей стопы с применением местной или общей анестезии
- Фиксация вправленного сустава гипсовой лонгетой
- Период иммобилизации составляет от 8 до 12 недель (зависти от типа вывиха и тяжести сопутствующих повреждений)
- Назначение обезболивающих средств (при необходимости)
- В первые дни необходимо обеспечить больному возвышенное положение ноги и холод
- На все время лечения категорически запрещено опираться и приступать на травмированную конечность
Реабилитация.
В период восстановления после снятия гипса пациенту назначают комплекс процедур.
- Физиотерапия
- Курс лечебной физкультуры (строго согласно назначению врача)
- Лечебный массаж
- Витаминотерапия
- Плавание
Профилактические меры.
- Полноценную нагрузку на ногу разрешается давать не ранее чем через месяц (при неосложненных вывихах) или через три (при тяжелых травмах). По необходимости в течение этого времени можно использовать костыли
- После травмы голеностопного сустава пациенту в течение года необходимо носить ортопедическую обувь с супинатором
- Регулярные физические нагрузки с целью укрепления мышц нижних конечностей
- Соблюдение техники безопасности на работе, при занятиях спортом, при движении по скользкой поверхности
- В ежедневный рацион питания нужно включать продукты, богатые витаминами и кальцием
Источник
Опорой тела служат ноги, а опорой для ног являются ступни. Зачастую, спортсмены недооценивают значимость здоровой стопы и голеностопного сустава в достижении оптимальных спортивных результатов, не говоря уже об общем хорошем самочувствии и состоянии здоровья. Самое неприятное, что даже незначительные травмы стопы и голеностопа могут иметь весьма нехорошие отдаленные последствия для здоровья в будущем. Как происходят травмы стопы, что такое вывих стопы и как его распознать, предотвратить и вылечить – расскажем в этой статье.
Строение стопы
Стопа представляет из себя сложное анатомическое образование. В ее основе лежит костный каркас, представленный таранной, пяточной, ладьевидной, кубовидной и клиновидной костями (комплекс предплюсны), костями плюсны и пальцев.
Костная основа
- Таранная кость служит своеобразным “переходником” между стопой и голенью, за счет своей формы обеспечивая подвижность голеностопному сочленению. Она лежит непосредственно на пяточной кости.
- Пяточная кость является наиболее крупной из образующих стопу. Также она является важным костным ориентиром и местом крепления сухожилий мышц и апоневроза стопы. В функциональном отношении выполняет опорную функцию при ходьбе. Спереди соприкасается с кубовидной костью.
- Кубовидная кость образует латеральный край предплюсневой части стопы, непосредственно к ней прилегают 3 и 4 плюсневые кости. Своим медиальным краем описываемая кость соприкасается с ладьевидной костью.
- Ладьевидная кость образует медиальную часть предплюсневого отдела стопы. Лежит спереди и медиально от пяточной кости. Спереди ладьевидная кость соприкасается с клиновидными костями – латеральной, медиальной и серединной. Вместе они образуют костную основу для крепления костей плюсны.
- Плюсневые кости относятся по форме к так называемым трубчатым костям. С одной стороны они неподвижно соединены с костями предплюсны, с другой – образуют подвижные сочленения с пальцами стопы.
Пальцев стопы пять, четыре из них (со второго по пятый) имеют три короткие фаланги, первый – только две. Забегая вперед, скажем, что пальцы стопы выполняют важную функцию в паттерне ходьбы: финальная стадия отталкивания стопы от земли возможна только благодаря первому и второму пальцам ноги.
© 7activestudio — stock.adobe.com
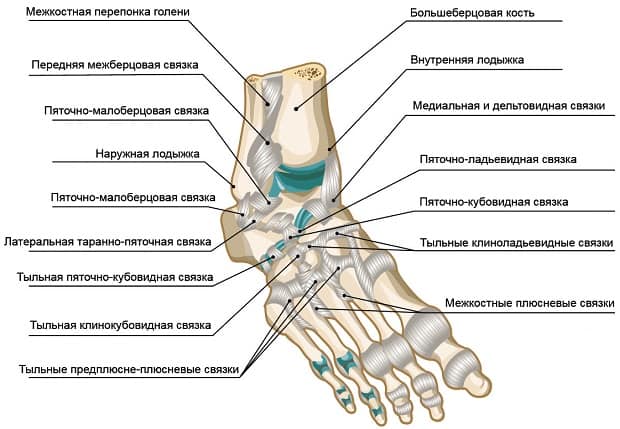
Связочный аппарат
Перечисленные кости укреплены связочным аппаратом, они образуют между собой следующие суставы:
- Подтаранный – между таранной и пяточной костями. Легко травмируется при растяжении связок голеностопа, с формированием подвывиха.
- Таранно-пяточно-ладьевидный – вокруг оси данного сустава возможно выполнение пронации и супинации стопы.
- Помимо этого, важно отметить предплюсне-плюсневые, межплюсневые и межфаланговые суставы стопы.
© p6m5 — stock.adobe.com
Наиболее значимыми для формирования правильного свода голени являются мышцы, расположенные с подошвенной стороны голени. Они делятся на три группы:
- наружные;
- внутренние;
- средние.
Первая группа обслуживает мизинец, вторая группа – большой палец (ответственны за сгибание и приведение). Средняя группа мышц отвечает за сгибание второго, третьего и четвертого пальцев стопы.
Биомеханически стопа устроена таким образом, что при правильном мышечном тонусе ее подошвенная поверхность образует несколько сводов:
- наружный продольный свод – проходит через мысленно проведенную черту между пяточным бугром и дистальной головкой пятой фаланговой кости;
- внутренний продольный свод – проходит через мысленно проведенную линию между пяточным бугром и дистальной головкой первой плюсневой кости;
- поперечный продольный свод – проходит через мысленно проведенную линию между дистальными головками первой и пятой плюсневых костей.
Помимо мышц, в формировании такой конструкции принимает участие мощный подошвенный апоневроз, упомянутый несколько выше.
© AlienCat — stock.adobe.com
Виды вывихов стопы
Вывихи стопы можно разделить на три разновидности:
Подтаранные вывихи стопы
При таком виде травмы стопы, таранная кость остается на месте, а прилегающие к ней пяточная, ладьевидная и кубовидная, как бы расходятся. При этом происходит значительная травматизация мягких тканей сустава, с повреждением кровеносных сосудов. Полость сустава и околосуставные ткани заполняются обширной гематомой. Это приводит к значительному отеку, болевым ощущениям и, что является самым опасным фактором, к нарушению доставки крови к конечности. Последнее обстоятельство может служить пусковым механизмом для развития гангрены стопы.
Вывих поперечного сустава предплюсны
Такой вид травмы стопы возникает при прямом травмирующем воздействии. Стопа имеет характерный вид- она развернута кнутри, кожа, по тыльной стороне стопы, натянута, При пальпации сустава отчетливо прощупывается смещенная кнутри ладьевидная кость. Отек выражен столь же значительно, как и в предыдущем случае.
Вывих плюсневого сочленения
Достаточно редкая травма стопы. Чаще всего возникает при непосредственной травме переднего края стопы. Наиболее вероятный механизм травмы- приземление с возвышения на подушечки пальцев ноги. Сместиться при этом могут изолированно первая или пятая фаланговые кости, либо все пять сразу. Клинически, при этом отмечается ступенеобразная деформация стопы, отек, невозможность наступить на ногу. Значительно затруднены произвольные движения пальцами ног.
Вывихи пальцев ног
Наиболее часто вывих происходит в плюснефаланговом суставе первого пальца стопы. При этом палец смещается внутрь, либо наружу, с одновременной флексией. Травма сопровождается болью, значительными болезненными ощущениями при попытке оттолкнуться от земли поврежденной ногой. Ношение обуви затруднено, часто- невозможно.

© caluian — stock.adobe.com
Признаки и симптомы вывиха
Основными симптомами вывиха стопы являются:
- Боль, которая возникает резко, непосредственно после воздействия травмирующего фактора на стопу. При этом после прекращения воздействия боль сохраняется. Усиление ее происходит при попытке опереться на поврежденную конечность.
- Отек. Область поврежденного сустава увеличивается в объеме, кожные покровы натягиваются. Присутствует ощущение распирания сустава изнутри. Данное обстоятельство связано с сопутствующей травмой мягкотканных образований, в частности- сосудов.
- Утеря функции. Невозможно совершить произвольное движение в поврежденном суставе, попытка это сделать приносит значительные болезненные ощущения.
- Вынужденное положение стопы – часть стопы или вся стопа имеют неестественное положение.
Будьте осторожны и внимательны! Отличить вывих стопы от растяжения и перелома стопы визуально, не имея рентгеновского аппарата, невозможно.
Первая помощь при вывихе
Первая помощь при вывихе стопы заключается в следующем алгоритме действий:
- Пострадавшего необходимо уложить на удобную ровную поверхность.
- Далее следует придать поврежденной конечности возвышенное положение (стопа должна находиться выше коленного и тазобедренного суставов), подложив под неё подушку, куртку или любое подходящее подручное средство.
- Чтобы уменьшить посттравматический отёк, нужно охладить место повреждения. Для этого подойдёт лёд или любой замороженный в морозилке продукт (например, пачка пельменей).
- При повреждении кожных покровов необходимо наложить на рану асептическую повязку.
- После всех описанных выше действий нужно как можно скорее доставить пострадавшего в медицинское учреждение, где есть травматолог и рентгеновский аппарат.
Лечение вывиха
Лечение вывиха заключается в процедуре вправления ноги и придания ей естественного положения. Вправление может быть закрытым – без оперативного вмешательства, и открытым, то есть – через оперативный разрез.
Дать какой-то конкретный совет по поводу того,чем и как лечить вывих стопы в домашних условиях, невозможно, поскольку без помощи опытного травматолога тут никак не обойтись. Вправив вывих, он может дать вам несколько рекомендаций по поводу того, что делать при вывихе стопы для скорейшего восстановления двигательной функции.
После процедур вправления следует наложение фиксирующей повязки, на срок от четырех недель до двух месяцев. Не стоит удивляться, что при фиксации голени, лонгетка будет наложена до нижней трети бедра- с фиксацией коленного сустава. Это необходимое условие, так как процесс ходьбы с неподвижным голеностопом весьма опасен для коленного сустава.
© Monet — stock.adobe.com
Восстановление после вывиха
После снятия иммобилизации начинается процесс реабилитации – постепенного включения в работу мышц обездвиженной конечности. Начинать следует с активных движений, но без опоры на поврежденную конечность.
Для восстановления костной плотности в месте травмы каждый день нужно проходить небольшую дистанцию, ступенчато ее увеличивая.
Для более активного восстановления подвижности конечности предлагаем несколько эффективных упражнений. Для их выполнения понадобится манжета с фиксационным кольцом и хлястиком для крепления в области ахиллова сухожилия. Манжету надеваем на область проекции плюсневых костей. Фиксируем хлястик через ахиллово сухожилие немного выше уровня пятки. Ложимся на коврик, голени кладем на гимнастическую скамью. Далее следует три варианта действий:
- Становимся ягодицами вплотную к блочному устройству. Крепим с нижнего блока небольшое отягощение (не более 10 кг) к фиксационному кольцу. Выполняем сгибание в голеностопном суставе до ощущения сильного жжения в передней части голени.
- Становимся боком к блочному устройству (блок должен располагаться со стороны большого пальца). Крепим отягощение (не более 5 кг) и выполняем пронацию стопы. Далее меняем позицию так, чтобы блок был со стороны мизинца и начинаем выполнять супинацию. Вес отягощения аналогичен таковому при выполнении пронации.
- Следующее упражнение – подъём на носки. Может выполняться из положения стоя на полу, стоя на возвышении, либо из положения сидя. В последнем случае колени и тазобедренные суставы должны быть согнуты под углом 90 градусов, стопы стоять на полу. На колени можно положить небольшое отягощение. Выполняем поступательный подъём на носки с отрывом пяток от пола.

© nyul — stock.adobe.com
Помимо описанных упражнений для разрабатывания стопы после травмы в домашних условиях можно использовать и другие методы и подручные средства: катать ногой мячик, выполнять прогибы с полотенцем и прочее.

Медицинский эксперт проекта. 30 лет стажа в практической медицине. с 2006 по 2016 — руководитель службы экспертизы качества медицинской помощи и защиты прав и защиты прав застрахованных в СоГАЗ-мед. с 2018 года научный консультант и медицинский эксперт проекта Cross.Expert.
Редакция cross.expert
Источник