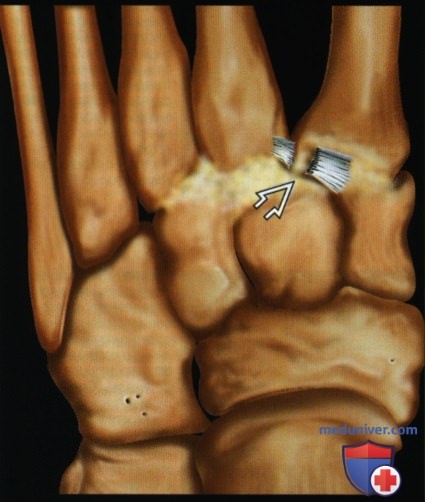
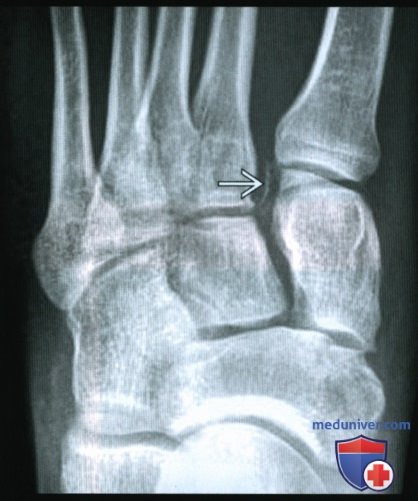
Вывих плюсны или в суставе лисфранка
Повреждения в суставе Лисфранка, представленные предплюсне-плюсневыми вывихами и переломовывихами, довольно редкий вид травмы (около 0,2 % от повреждений скелета), более распространены среди мужчин в возрасте 20-30 лет. Ведущей частью повреждения является разрыв капсульно-связочного комплекса между внутренней клиновидной костью и основанием второй плюсневой кости. Повреждения могут варьировать от небольшого подвывиха во втором предплюсне-плюсневом суставе до полного вывиха всего переднего отдела стопы.
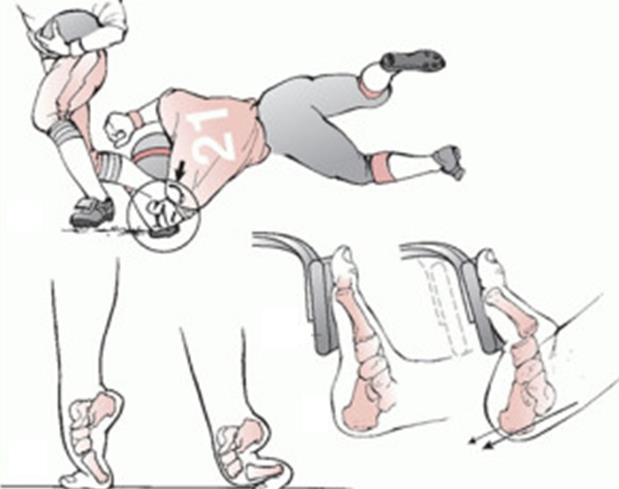
Наиболее частыми причинами повреждений сустава Лисфранка являются ДТП, падения с высоты, и спортивная травма. Наиболее частым механизмом является осевая нагрузка через согнутую в подошвенном направлении стопу и опосредованные ротационные силы.
Другим возможным механизмом может стать плантарная гиперфлексия или прямая травма (например педалью автомобиля) с подошвенной стороны.

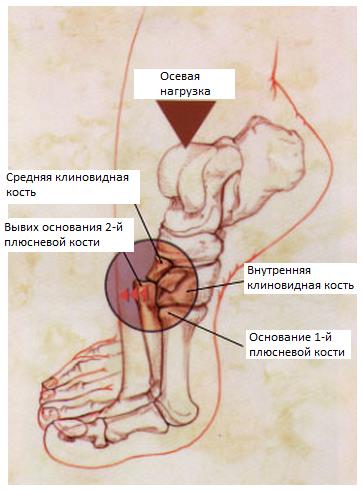
При этом травмирующая сила распределяется в направлении сгибанияприведенияосевой компрессии, что приводит к смещению оснований плюсневых костей в тыльную и наружную сторону. Если травмирующая сила достаточно велика, она приводит к переломам плюсневых и клиновидных костей.
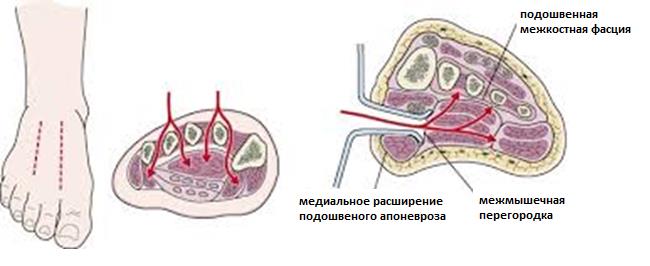
Выделяют такие анатомические структуры как связка Лисфранка, сустав Лисфранка и суставной комплекс Лисфранка. Суставной комплекс Лисфранка состоит из предплюсне-плюсневых суставов, межплюсневых суставов, межпредплюсневых суставов.
Наиболее важным моментом в понимании повреждений сустава Лисфранка является осознание критической роли связки Лисфранка в стабилизации не только второго предплюсне-плюсневого сустава но и поддержке всего подошвенного свода. Связка Лисфранка состоит из трёх пучков и связывает медиальную клиновидную кость с основанием второй плюсневой кости. Связка Лисфранка препятствует избыточной пронации и абдукции стопы.
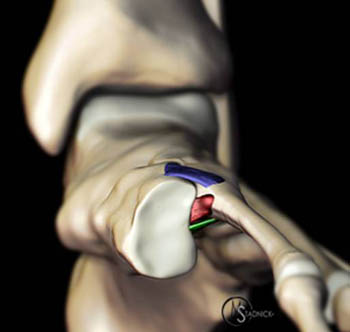
В образовании суставного комплекса Лисфранка также участвуют подошвенные предплюсне-плюсневые связки, тыльные предплюсне-плюсневые связки, межпредплюсневые связки.
За счёт большого количества связок и особенностей строения суставов, суставной комплекс Лисфранка является крайне стабильным с небольшой амплитудой движений.
Существует множество клинических и рентгенологических классификаций повреждений сустава Лисфранка, однако ни одна из них не является подспорьем в выборе тактики лечения и мало влияет на прогноз. По этой причине они не будут освещаться в данной статье.
Диагностика повреждений сустава Лисфранка сложная задача, которая требует от ортопедического хирурга высокого уровня квалификации и настороженности. До 25 % случаев пропускается при первичном обращении пациента.
Симптомами повреждения сустава Лисфранка являются боль в области переднего и среднего отделов стопы, усиливающаяся при осевой нагрузке. При осмотре определяется кровоподтёк, чаще по подошвенной поверхности, в проекции сустава Лисфранка.
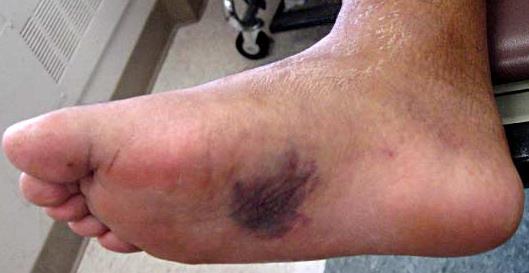
При значительном смещении может быть заметна грубая деформация. Отёк диффузно распространяется по всей стопе. Боль при пальпации в проекции связки Лисфранка.
Для полноценной клинической диагностики переломовывиха в суставе Лисфранка нельзя обойтись без оценки степени нестабильности. Для проведения данных тестов необходима адекватная анестезия. Для выполнения теста захватите 2-5-ую плюсневые кости пальцами одной руки, пальцами другой пальпируйте область сустава Лисфранка с тыльной стороны. При смещении плюсневых костей (второй плюсневой кости) к тылу определяется соответственно тыльная нестабильность, если возможно смещение кнутри или кнаружи, это является признаком тотальной нестабильности и является показанием к оперативному лечению.
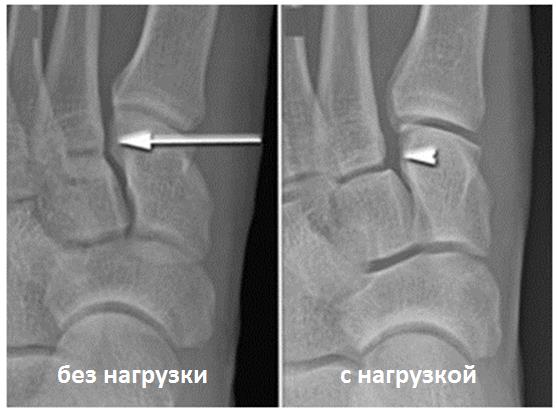
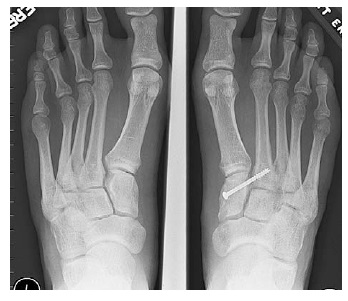
Для инструментальной диагностики используются рентгенограммы сбез нагрузки в сравнении со здоровой стороной, при их малой информативности рекомендовано выполнение стресс-рентгенограмм, аналогично приведёному выше тесту на нестабильность.
При рентгенографии все снимки выполняются в сравнении со здоровой стопой. Существует несколько основных рентгенологических признаков повреждения сустава Лисфранка. 1. Отсутствие параллельности медиального края основания 2-й плюсневой и медиального края медиальной клиновидной кости 2. Расширение между основаниями 1 и 2 плюсневых костей 3. Наличие костного фрагмента в области основания 2-1 плюсневой кости 4. Тыльный подвывих на боковой проекции 5. Разрыв линии предплюсне-плюсневого сочленения.
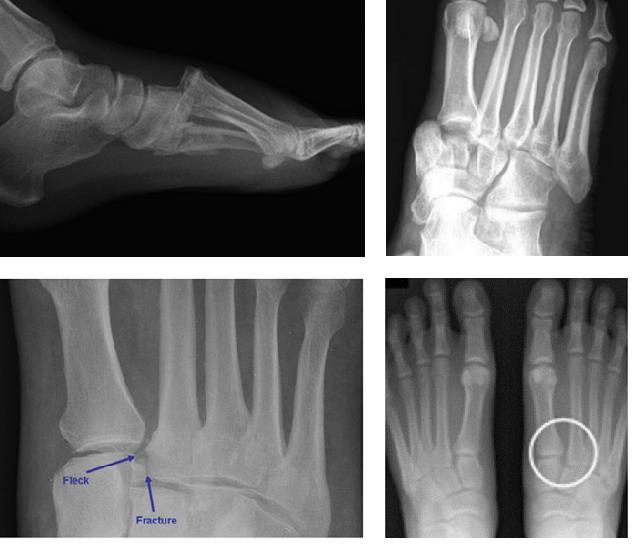
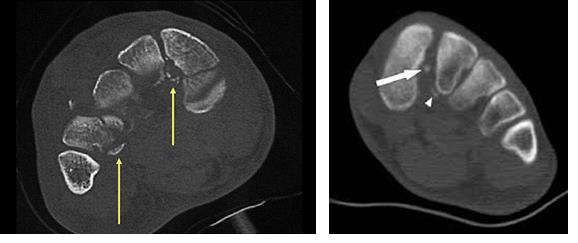
В сложных с диагностической точки зрения случаях целесообразно использование КТ и МРТ.
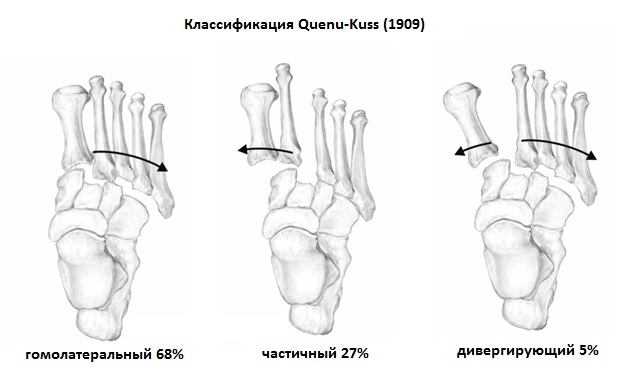
Первыми кто предложил классификацию повреждений сустава Лисфранка стали Quenu & Kuss в далёком 1909 году. Они разделили вывихи и переломо-вывихи в суставе Лисфранка на 3 основные группы в зависимости от направления смещения переднего отдела стопы, в 1 группу вошли гомолатеральные вывихи, в которых происходит смещение 2-3-4-5 плюсневых костей кнаружи, во 2 группу вошли медиальные вывихи, при которых 1-2 плюсневые кости смещаются кнутри, а в 3-ю группу вошли дивергирующие вывихи, при которых 1-й луч смещается кнутри а 2-3-4-5 кнаружи.
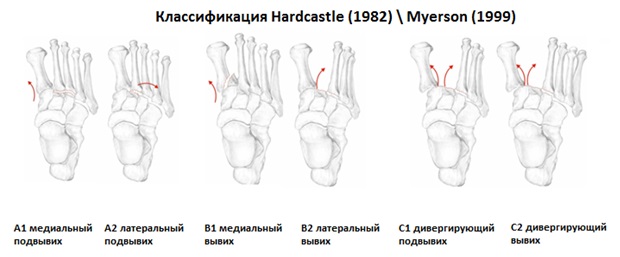
Классификацию повреждений сустава Лисфранка Quenu & Kuss была творчески переработана и изменена в соответсвии с накопившимися знаниями Hardcastle & Myerson в 1999 году. Учитывая требования международной ассоциации остеосинтеза переломовывихи в суставе Лисфранка были разделены на 3 группы А,В,С в зависимости от тяжести. В группу А вошли медиальный и латеральный подвывихи, в группу В соответсвенно медиальный и латеральный вывихи, а в группу С наиболее тяжёлые дивергирующие повреждения.
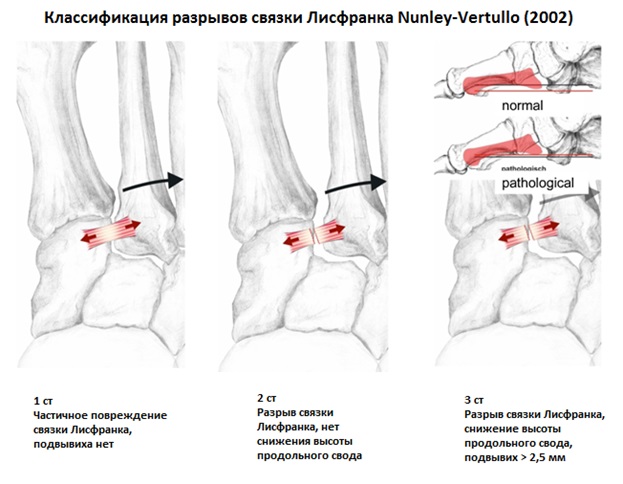
Вышеуказанные классификации относятся к переломовывихам, и вывихам в суставе Лисфранка, тяжёлым повреждениям, чаще встречающимся при высокоэнергетической травме, сопровождаемые значительным риском осложнений. Но во второй половине, особенно в конце XX века, в связи со значимым увеличением количества людей занимающихся спортом, возросла и частота низкоэнергетических повреждений сустава Лисфранка. В связи с чем Nunley & Vertullo в 2002 году предложили классификацию изолированных повреждений связки Лисфранка. Чаще всего они возникают при занятиях спортом и других низкоэнергетических травмах, и затрагивают только среднюю колонну стопы – 2-3 предплюсне-плюсневые суставы. Диагностика этих повреждений крайне сложна, так как рентгенологические признаки выявляются только при выполнении рентгенограмм с нагрузкой. Тем не менее это важная ортопедическая задача, так как повреждения 2-3 ст если оставить их не леченными часто приводят в последующем к хроническим болям в стопе и значительному ограничению уровня физической активности.
Консервативное лечение применяется в случаях изолированного связочного повреждения (нет переломов по КТ), при изолированной тыльной нестабильности. При множественной сопутствующей патологии, низкой мобильности, выраженных нейро-трофических расстройствах нижних конечностей также возможно консервативное лечение.
В остальных случаях рекомендовано оперативное лечение. При подозрении на повреждение Лисфранка всегда надо обращать пристальное внимание на состояние мягких тканей стопы, так как в ряде случаев происходит формирование компартмент-синдрома. При подозрении компартмент синдрома необходимо измерить внутрифутлярное давление, и если оно превышает 30 мм водного столба, выполнить фасциотомию. Это позволит избежать массивного повреждения мягких тканей.
Экстренная операция показана только в случаях компартмент синдрома, открытых повреждений, неустраняемом вывихе. В остальных случаях желательно произвести репозицию, временную иммобилизацию в гипсе, или аппарате наружной фиксации, а затем провести оперативное лечение после спадения отёка.
При смещении более 2 мм, нестабильности при функциональных тестах – рекомендовано открытое устранение вывиха с жёсткой фиксацией винтами или пластинами. Используются один или два продольных доступа в 1 и 2 межплюсневых промежутках. После обнажения первого предплюсне-плюсневого сустава первым этапом устраняется межклиновидная нестабильность, вторым этапом устраняется предплюсне-плюсневая нестабильность. В послеоперационном периоде сразу начинается разработка активного объёма движений. Нагрузку на стопу начинают постепенно, с тем чтобы полностью её восстановить к 6-8 неделе. Удаление спиц Киршнера производится через 6-8 недель, компрессирующих винтов через 3-6 месяцев. Возвращение к полной физической активности не ранее 9-12 месяцев после операции.
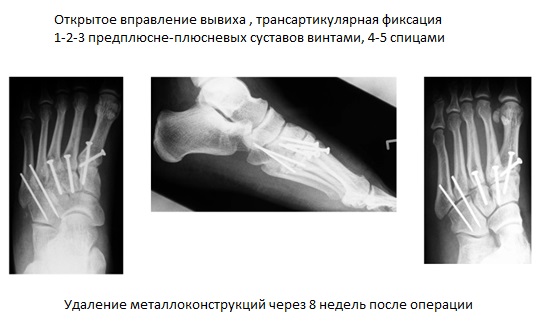
Открытое вправление вывиха, трансартикулярная фиксация 1-2-3 предплюсне-плюсневых суставов винтами.
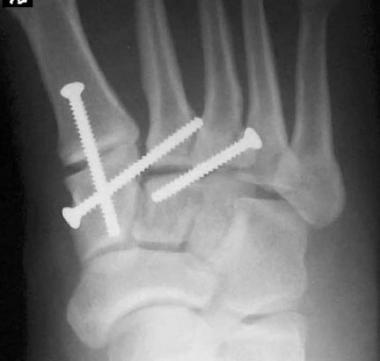
Даже при изолированном связочном повреждении со значительной нестабильностью рекомендуется артродез 1-2-3 предплюсне-плюсневых суставов. Данный вид лечения характеризуется меньшим количеством осложнений (таких как посттравматический артроз и миграция металлофиксаторов) чем открытая репозиция с внутренней фиксацией. После операции рекомендуется ношение циркулярной гипсовой иммобилизации 6 недель, ходьба без нагрузки. Постепенное увеличение осевой нагрузки с 6 по 12 неделю.
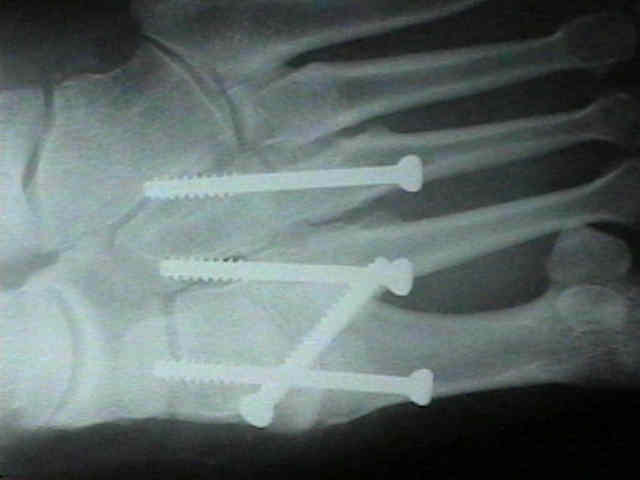
При прогрессивном коллапсе сводов стопы, хронической нестабильности, прогрессивном наружном смещении переднего отдела стопы рекомендуется артродез всего суставного комплекса Лисфранка. Существует много вариантов выполнения данного вмешательства, с использованием спиц, винтов, скоб и пластин, в зависимости от оснащённости операционной и предпочтений хирурга. После операции потребуется 6 недель гипсовой иммобилизации, полную нагрузку можно давать не ранее 10 недели.
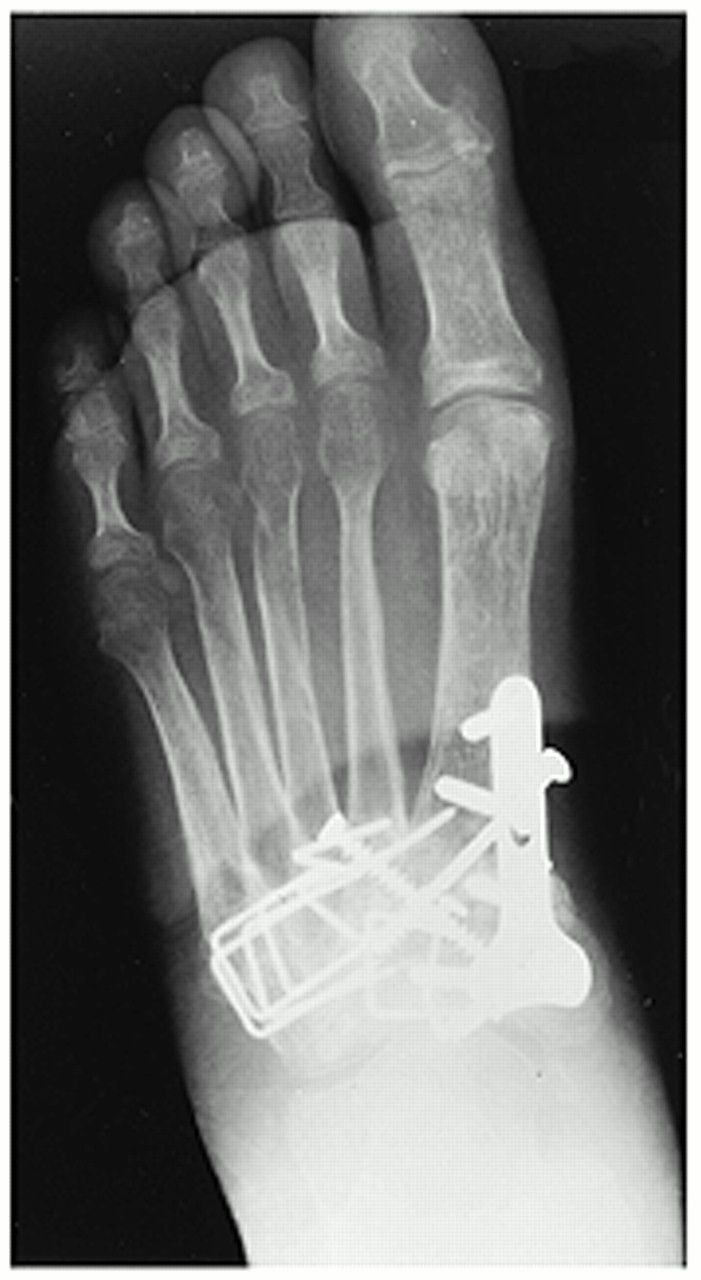
Несращение при выполнении артродеза в суставе Лисфранка встречается крайне редко, но может потребовать ревизионного вмешательства с использованием костно-пластических материалов.
В ряде случаев целесообразно применить смесь хирургических техник. Если рассматривать весь сустав Лисфранка разбив на внутренний, центральный и наружный отделы, то его внутренний (1) и латеральный (4-5) отделы подвижны, хотя и с малой амплитудой, а центральный (2-3) практически не подвижен. По этой причине в хирургической практике часто используется неполный артродез, то есть выполняют артродез 2-3 предплюсне-плюсневых суставов а 1,4,5 временно фиксируют спицами.
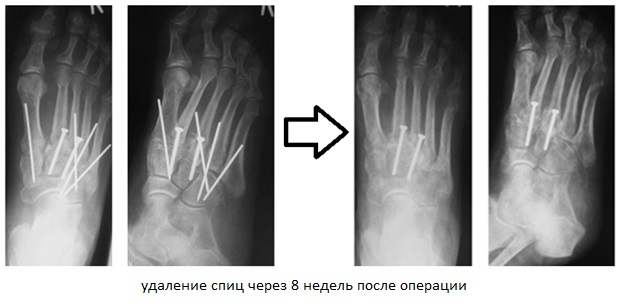
Это позволяет сохранить нормальную биомеханику стопы и предотвратить раннее развитие артроза в смежных суставах которое характерно для полного артродеза.
Отдельно стоит разобрать тему разрыва связки Лисфранка с изолированной нестабильностью 2 предплюсне-плюсневого сустава. Частота данного повреждения значительно выросла за последние 50 лет в связи с популяризацией спорта. Также крайне высота частота отсроченной постановки диагноза. При этой патологии пациента беспокоит боль по тыльной поверхности 1-2-3 предплюсне-плюсневых суставов при физической нагрузке. Часто при осмотре удаётся обнаружить деформацию в данной области. Если осмотр производится отсрочено через несколько недель или месяцев после травмы то клинически определить нестабильность уже не удастся, однако на рентгенограммах с нагрузкой будет виден диастаз между медиальной клиновидной костью и основанием 2 плюсневой кости.
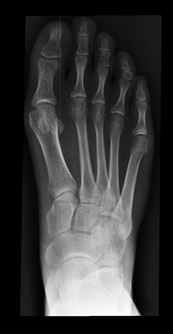
В случаях этого повреждения показано оперативное лечение, открытое устранение подвывиха основания 2 плюсневой кости с фиксацией винтом. Устранение подвывиха производится из доступа в 1 межплюсневом промежутке, рубцовая ткань и остатки связки могут интерпонировать сустав, тогда потребуется их удалить. После вправления производится предварительная фиксация спицей и рентгенологический контроль.
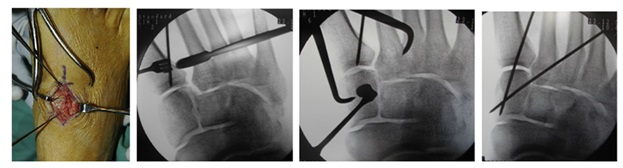
Затем устанавливается винт соединяющий основание 2 плюсневой кости и медиальную клиновидную кость.
После операции следует 6-12 недельный период иммобилизации в жёстком ортезе без осевой нагрузки на ногу. Затем нагрузка постепенно увеличивается до полной в течение 4-6 недель.
Данный метод оперативного лечения эффективен в течение первых 6-8 месяцев после травмы. В случае если с момента травмы прошло больше времени целесообразно выполнение артродеза.
Удаление винта производится через 6-12 месяцев после операции. В случае формирования болезненного посттравматического артрита 2 предплюсне-плюсневого сустава также показано выполнение его артродеза.
Ниже приведу пример лечения пациента с затарелым вывихом в суставе Лисфранка, которое проходило в стенах нашего отделения.
Пациенты с переломо-вывихами в суставе Лисфранка часто оказываются в ситуации, когда никто из врачей не хочет за них браться. Так случилось и с пациентом Ж. 64 лет, который получил травму ещё в 2001 году, но оперировать его отказались. Боль и деформация прогрессировали, и на протяжении последних 10 лет пациент уже не мог пройти больше 800 метров. Постоянное ношение ортопедических стелек не давало облегчения симптомов.
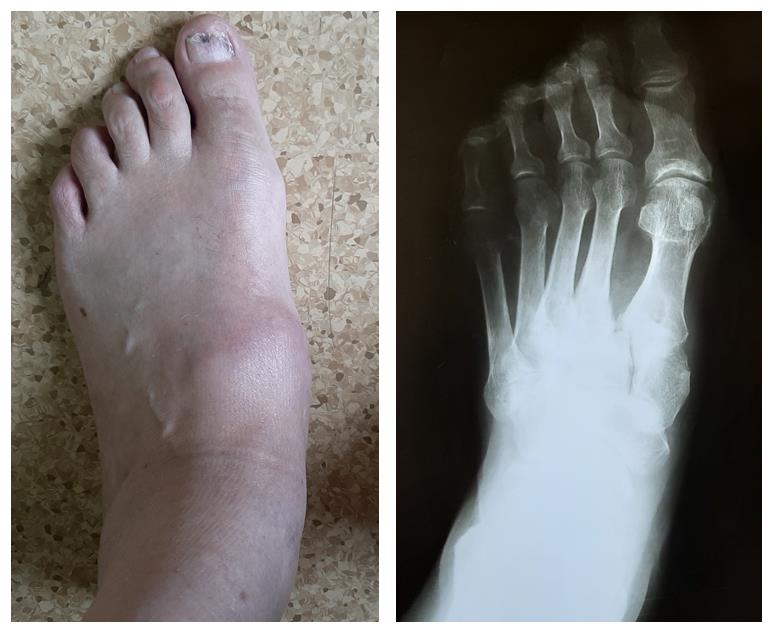
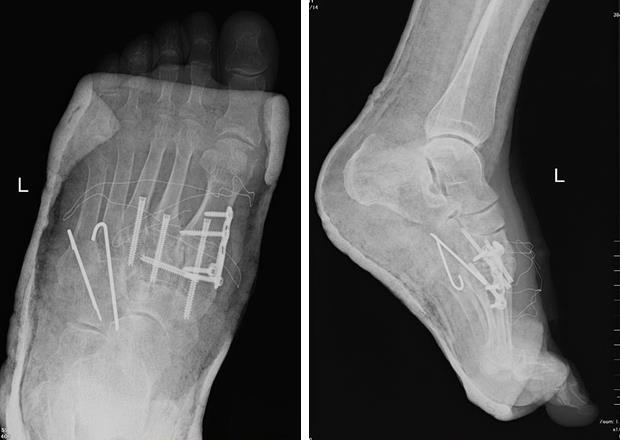
После осмотра в отделении ортопедии №2 ГКБ №13 принято решение о проведении операции – открытому устранению вывиха, артродезе 1-2-3 плюсне-клиновидных суставов, 1 межклиновидного сустава при помощи винтов и пластины, трансартикулярной фиксации спицами 4-5 плюсне-клиновидных суставов.
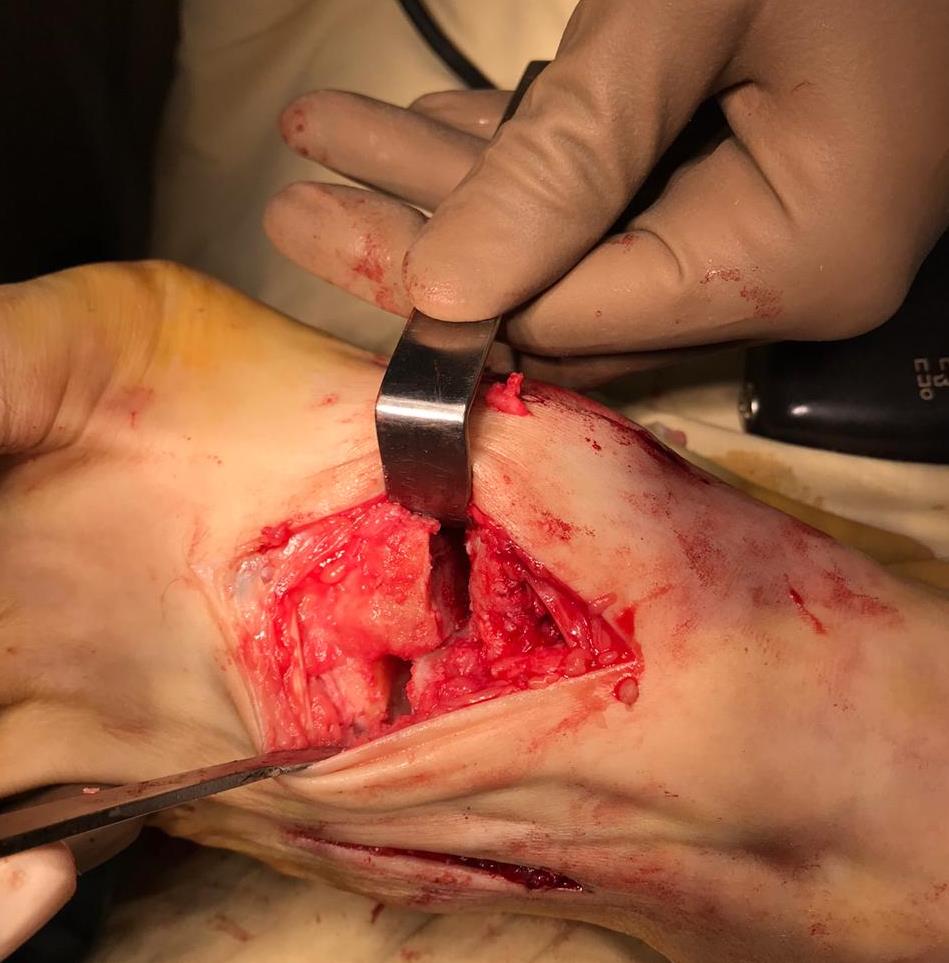
Первым этапом выполняется удаление костно-хрящевых экзостозов и рубцовых тканей из области всего сустава Лисфранка. После этого дистальный отдел стопы приобретает мобильность, достаточную для восстановления нормальной анатомии. Остатки суставного хряща полностью удаляются с 1-2-3 плюсне-клиновидных суставов, 1 межклиновидного сустава при помощи долота, осцилляторной пилы, кусачек Люэра, острой ложки Фолькмана. Для репозиции используются костные цапки.
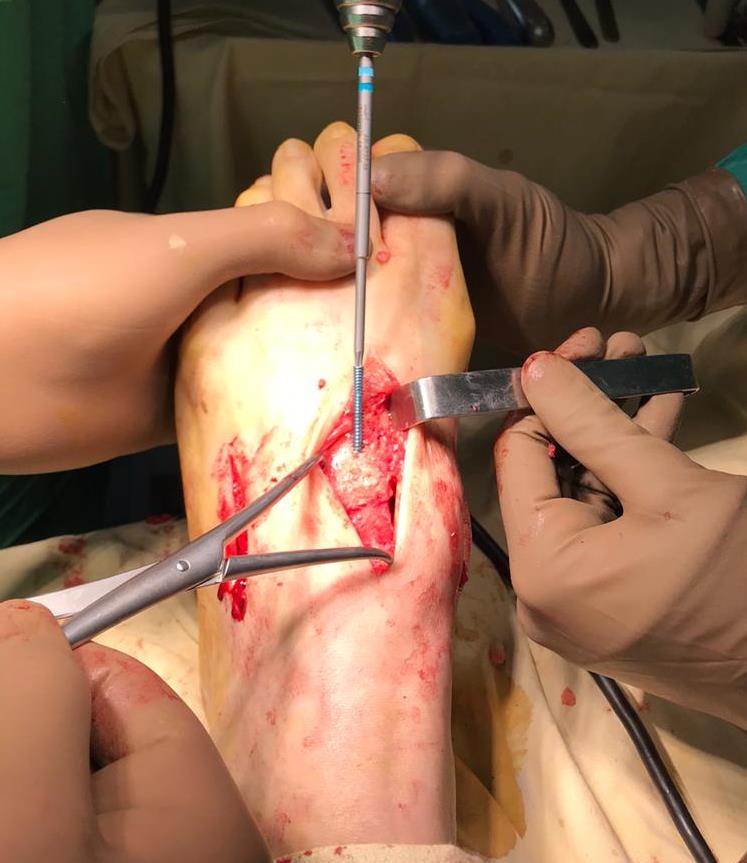
Вершиной, ключом, блокирующим клином – в общем главной частью сустава Лисфранка является 2 плюсне-клиновидный сустав. По этой причине мы предпочитаем начинать фиксацию именно с него. Для артродеза используем винты с направленной в разные стороны резьбой FT Arthrex диаметром 4 мм. Они позволяют создать мощную межфрагментарную компрессию, а за счёт глубокой резьбы очень надёжно фиксируются в кости.

После восстановления 2 луча выполняем артродез межклиновидного сустава и 1 плюсне-клиновидного сустава. Учитывая что основная нагрузка ложится на 1 луч, дополнительно стабилизируем его при помощи пластины.
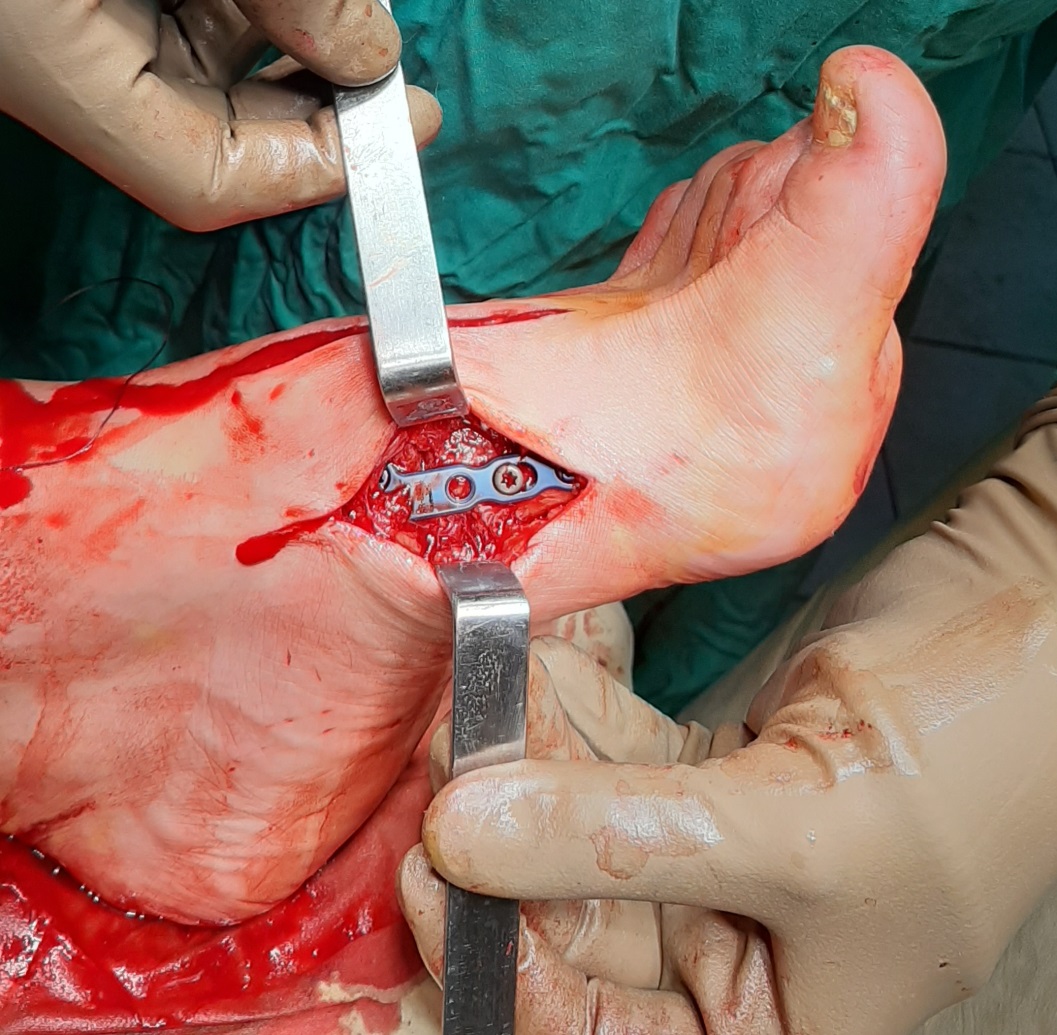
3 плюсне-клиновидный сустав также фиксируем винтом. 4-5 плюсне-клиновидные суставы желательно сохранять мобильными, так как это важно для нормальной биомеханики ходьбы. Поэтому остатки хрящевой ткани из них мы не удаляем. После резекции экзостозов и рубцовых тканей, производится их репозиция (так как они находятся в состоянии смещения к тылу и кнаружи) и фиксация спицами Киршнера 1,5-2 мм. Спицы будут удалены через 8-10 недель.
В стационаре пациент находится первые 2 суток после операции. Это необходимо для купирования болевого синдрома, и контроля послеоперационной раны. На 3 сутки пациент выписывается домой в гипсовой лонгетной повязке, на костылях. На ногу наступать нельзя до 6 недль после операции. Послеоперационные швы снимаются через 2 недели, лонгетная повязка при этом может быть заменена на циркулярный обычный или пластиковый гипс или ортез.
Через 6 недель выполняются рентгенограммы, при хорошей рентгенологической картине пациенту разрешается дозированная нагрузка. Это означает, что он продолжает ходить с костылями, но уже может ставить ногу на пол. Для контроля нагрузки используются напольные весы, начинать следует с 20 кг, постепенно прибавляя по 2-3 кг в день до полной нагрузки к 10-12 неделям. На 8-10 неделе спицы из 4-5 предплюсне-плюсневых суставов могут быть удалены.
В итоге через 3 месяца мы получаем стабильную, безболезненную, опороспособную конечность. Через 6 месяцев можно начать спортивные нагрузки.
Источник
Признаки повреждения связки Лисфранкаа) Терминология: б) Визуализация:
в) Дифференциальная диагностика: г) Патология: д) Клинические особенности: е) Диагностическая памятка: — Также рекомендуем «Рентгенограмма, КТ, МРТ при повреждении связки Лисфранка» Редактор: Искандер Милевски. Дата публикации: 16.11.2020 Оглавление темы «Лучевая диагностика травм.»:
|
Источник