Внутримозговая гематома у детей
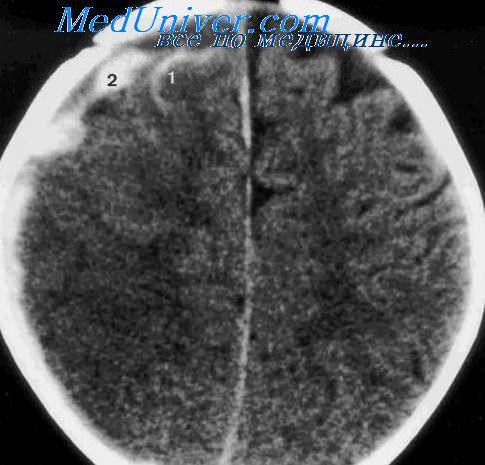
Сдавление мозга. Гематомы у детейСиндром компрессии является одним из тяжелейших осложнений черепно-мозговой травмы. В острый период травмы сдавление обусловлено отеком и набуханием мозга; оно может быть вызвано также гематомой. В зависимости от локализации различают эпидуральные и субдуральные гематомы. Эпидуральные гематомы возникают при повреждении средней оболочечной артерии ее ветвей. При переломах черепа источником кровотечения служат также диплоэтические вены и венозные синусы. Эпидуральные гематомы у детей раннего возраста наблюдаются гораздо реже, чем субдуральные. Клинические проявления развиваются остро, сразу после травмы. Больные теряют сознание, иногда развивается глубокая кома. Характерны рвота, локальные судорожные приступы. Дети бледные, частый пульс, липкий холодный пот. Реакция зрачка на свет на стороне гематомы отсутствует. Нарастает анемия. Если источником эпидуральной гематомы является артериальное кровотечение, быстро прогрессирует нарушение жизненных функций и требуется безотлагательное хирургическое вмешательство. Субдуральная гематома — это массивное скопление крови в субдуральном пространстве. Источником субдурального кровоизлияния служат вены, впадающие в верхний сагиттальный и поперечный синусы, сосуды мозжечкового намета, средняя мозговая артерия.
У детей раннего возраста клиническое протекание внутричерепной гематомы может быть нетипичным. Первая фаза выражена непостоянно, непосредственной реакции на травму может не быть. Особенности анатомического строения черепа и ликворных пространств обусловливают постепенное нарастание симптомов сдав-ления ствола мозга. Острая субдуралъная гематома в отличие от хронической чаще односторонняя. Она может сформироваться сразу после черепно-мозговой травмы. Ребенок оглушен, наблюдается повторная рвота, большой родничок напряжен, могут быть судороги клонико-тонического характера. К частым клиническим проявлениям относят также расширение зрачка на одноименной очагу поражения стороне, симптом Грефе, косоглазие, мышечную гипотонию, повышение сухожильных рефлексов. Кожные покровы бледные, холодны на ощупь, дыхание поверхностное, пульс аритмичный. Возможны кровоизлияния в сетчатку, в крови — легкая анемия. При обширных субдуральыых гематомах сдавление жизненно важных центров продолговатого мозга и дислокация мозговых структур приводят к смерти ребенка. Хроническая субдуралъная гематома наиболее часто встречается у детей от двух до шести месяцев. Ее образованию способствуют недостаточность витаминов К и С, эксикоз, нарушение свертываемости крови. В 78% случаев хронические субдуральпые гематомы у детей бывают.двухсторонними. Размеры хронической гематомы могут медленно увеличиваться в результате кровоизлияний из капилляров грануляционной ткани, а также абсорбции жидкости вследствие более низкого осмотического давления в гематоме. Для хронической субдуральной гематомы характерен длительный «скрытый» период, в течение которого ребенок плохо ест, теряет в массе, сонлив. На этом фоне увеличиваются размеры головы, появляются рвота и судороги. Нарастает напряжение большого родничка, расходятся черепные швы. У части детей выявляются легкая форма анемии, кровоизлияния в сетчатку. У более старших детей постепенно нарастают признаки повышения внутричерепного давления: головная боль, рвота, усиление венозного рисунка на висках, веках, коже лба, отек на глазном дне. Первые симптомы компрессии мозга появляются при объеме гематомы 50—70 мл. Типичным проявлением клинически развернутой компрессии мозга является внезапное резкое ухудшение состояния больного с нарушением сознания вплоть до комы. Острое развитие комы крайне затрудняет диагностику внутричерепной гематомы, особенно если не было достоверных указаний на травму. Как правило, выявляются стволовые симптомы: анизокория, косоглазие, «плавающие движения» глазных яблок, нистагм, брадикардня, дыхательная аритмия, снижение корнеальных и глоточных рефлексов. В тяжелых случаях наблюдаются горметония, тонико-клонические судороги. Спинномозговая жидкость при субдуральном кровоизлиянии не изменена или отмечаются легкая ксантохромия и белково-клеточная диссоциация. Трансиллюминация черепа в остром периоде кровоизлияния выявляет пониженное свечение, но по мере рассасывания гематомы оно становится все более ярким, широким, фокальным. На ЭХОЭГ при супратенториальной локализации наблюдается смещение М-эхо. Смещение срединных структур головного мозга увеличивается пропорционально величине внутричерепной гематомы и может доходить до 1 см. Помимо определения внутричерепных кровоизлияний, эхоэнцефалография может быть использована для диагностики ушиба головного мозга, при этом нужно принимать во внимание минимальные смещения М-эхо (до 0,3 см). В остром периоде черепно-мозговой травмы у большинства детей первого года жизни на эхограмме отмечаются дополнительные эхо-выбросы, расцениваемые как проявление отека мозга. РЭГ показывает асимметричное уменьшение кровенаполнения на стороне кровоизлияния. При рентгенологическом исследовании черепа выявляется увеличение бипариетального диаметра, углубление средней черепной ямки на пораженной стороне. Иногда можно обнаружить кальцификаты в области гематомы. Большое диагностическое значение имеет пункция субдурального пространства в области предполагаемой гематомы. В последние годы большой вклад в диагностику черепно-мозговой травмы внесла компьютерная томография. Это исследование нетравматично, его можно повторять несколько раз, что имеет важное значение для детей, находящихся в тяжелом состоянии или при прогрессировании неврологических нарушений. — Также рекомендуем «Переломы черепа. Диагностика переломов черепа у детей» Оглавление темы «Травмы черепа. Нарушение мозгового кровообращения у детей»: |
Источник
 Внутричерепная гематома (кровяная опухоль) представляет собой скопление крови в полости черепа, которое уменьшает внутричерепное пространство и способствует сдавлению головного мозга. Возникают подобные скопления крови в результате разрыва аневризмы, травм сосудов и кровоизлияний – в опухоль, инфекционного происхождения или в результате инсульта.
Внутричерепная гематома (кровяная опухоль) представляет собой скопление крови в полости черепа, которое уменьшает внутричерепное пространство и способствует сдавлению головного мозга. Возникают подобные скопления крови в результате разрыва аневризмы, травм сосудов и кровоизлияний – в опухоль, инфекционного происхождения или в результате инсульта.
Особенностью внутричерепной гематомы является то, что клинические проявления возникают не сразу, а спустя какой-то промежуток времени.
Самая главная опасность внутричерепной гематомы состоит в том, что она оказывает существенное давление на мозг. В результате может образоваться отек мозга с поражением мозговой ткани и ее последующим разрушением.
Виды внутричерепных гематом
Гематомы бывают:
- острые – симптомы проявляются на протяжении 3 суток с момента образования;
- подострые – симптомы проявляются на протяжении 21 дня;
- хронические – проявление симптомов наступает по прошествии 21 дня с момента образования.
По размерам различают малые гематомы (до 50 мл), средние (50-100 мл) и большие (больше 100 мл).
По месту локализации гематомы подразделяют на:
- эпидуральные, находящиеся над твердой оболочкой мозга;
- субдуральные, с локализацией между веществом мозга и его твердой оболочкой;
- внутримозговые и внутрижелудочковые, место локализации которых приходится непосредственно на вещество мозга;
- внутричерепные гематомы ствола головного мозга;
- диапедезные гематомы, возникающие в результате геморрагического пропитывания, при этом целостность сосудов не нарушается.
Основные причины возникновения внутричерепной гематомы
Основной причиной внутричерепной гематомы является заболевание или травма.
Так, субдуральное кровоизлияние часто происходит в результате разрыва вен, соединяющих головной мозг и венозную систему, а также синусы твердой оболочки мозга. В результате образуется гематома, которая сдавливает ткани головного мозга. Так как кровь из вены накапливается медленно, то симптомы субдуральной гематомы могут не проявляться на протяжении нескольких недель.
Эпидуральная гематома обычно образуется в результате разрыва артерии или сосуда между черепом и внешней поверхностью твердой оболочки мозга. В артериях давление крови выше, чем в венах, поэтому кровь из них вытекает быстрее. Эпидуральная гематома быстро увеличивается в размерах и усиливает давление на мозговую ткань. Симптомы обычно проявляются достаточно быстро, иногда даже в течение нескольких часов.
Внутримозговая гематома образуется в результате проникновения в головной мозг крови. Если кровоизлияние в мозг происходит в результате получения травмы, то преимущественно поражается белое вещество мозга. В результате такого повреждения происходит разрыв нейритов, которые перестают передавать импульсы в разные части тела. Внутримозговая гематома может образоваться также в результате геморрагического инсульта. В этом случае кровоизлияние происходит из неравномерно истонченной стенки артерии и кровь под высоким давлением попадает в ткани мозга и заполняет свободное пространство. Такая гематома может образоваться на любом участке мозга.
Истончение и разрывы сосудов происходят, как правило, в результате опухолей, инфекций, ангионевротических нарушений, атеросклеротических поражений и т.д.
Иногда могут возникать диапедезные кровоизлияния, происходящие в результате повышенной проницаемости сосудов (при изменении свертывающих свойств крови или тканевой гипоксии). Это приводит к образованию скоплений крови вокруг поврежденных сосудов, которые часто объединяются, и образуется внутричерепная гематома.
Симптомы внутричерепной гематомы
Часто симптомы внутричерепной гематомы проявляются спустя определенный промежуток времени. Основные симптомы зависят от характера внутричерепной гематомы и ее размера. Так как гематома преимущественно развивается в результате травматического повреждения, то и симптомы в основном преобладают, характерные для повреждения мозга. Кроме того, симптоматика гематомы может отличаться в зависимости от возраста пациента.
 При эпидуральной гематоме симптомы проявляются быстро. Пациентов мучает сильная головная боль, сонливость, спутанность сознания. Часто пациенты с эпидуральной гематомой впадают в коматозное состояние. При образовании гематомы объемом более 150 мл человек умирает. Отмечается прогрессивное расширение зрачка на стороне гематомы. С пациентом могут случиться эпилептические припадки, параличи и прогрессирующие парезы. У детей симптомы эпидуральной гематомы носят следующий характер: отсутствует первичная потеря сознания, отек развивается очень быстро и требует незамедлительного оперативного лечения внутричерепной гематомы.
При эпидуральной гематоме симптомы проявляются быстро. Пациентов мучает сильная головная боль, сонливость, спутанность сознания. Часто пациенты с эпидуральной гематомой впадают в коматозное состояние. При образовании гематомы объемом более 150 мл человек умирает. Отмечается прогрессивное расширение зрачка на стороне гематомы. С пациентом могут случиться эпилептические припадки, параличи и прогрессирующие парезы. У детей симптомы эпидуральной гематомы носят следующий характер: отсутствует первичная потеря сознания, отек развивается очень быстро и требует незамедлительного оперативного лечения внутричерепной гематомы.
При образовании субдуральной гематомы симптомы, как правило, сразу не проявляются, а начальное поражение кажется незначительным. Обычно симптомы начинают проявляться спустя несколько недель. У маленьких детей может наблюдаться увеличение головы в размерах. У пациентов преклонного возраста наблюдается подострое течение гематомы. Молодые пациенты ощущают головную боль, в последующем может появляться рвота и тошнота, эпилептические припадки и судороги. Может отмечаться расширение зрачка со стороны повреждения, но далеко не всегда. Маленькие внутричерепные гематомы могут рассасываться самостоятельно, а большие гематомы нуждаются в опорожнении.
При внутримозговой гематоме в результате геморрагического инсульта симптоматика зависит от очага поражения. Наиболее частыми симптомами являются головная боль (преимущественно с одной стороны), хриплое дыхание, потеря сознания, а также паралич, судороги и рвота. При поражении ствола мозга лечение внутричерепной гематомы невозможно, и пациент умирает.
При внутричерепной гематоме, которая образовалась вследствие обширной травмы, симптомы, как правило, такие: головная боль, потеря сознания, рвота, тошнота, эпилептические припадки, судороги. Определить локализацию такой гематомы обычно можно только в результате оперативного вмешательства.
При образовании гематомы вследствие разрыва аневризмы основным симптомом является острая и резкая боль в голове (как удар кинжала).
Лечение внутричерепной гематомы
Преимущественно лечение внутричерепной гематомы предполагает оперативное вмешательство. Вид операции часто зависит от характера гематомы.
После проведения операции врач назначает противосудорожные лекарственные средства для профилактики или контроля посттравматических судорог. Случается, что подобные судороги начинаются у пациента даже спустя год после получения травмы. На некоторое время у пациента возможна амнезия, головная боль и нарушение внимания.
Восстановительный период после внутричерепной гематомы обычно очень длительный. У взрослых пациентов период восстановления занимает, минимум, полгода. Дети, как правило, восстанавливаются значительно быстрее.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
Черепно-мозговая травма (ЧМТ) у детей. Своеобразие диагностирования, клинического течения и исходов черепно-мозговой травмы у детей обусловлено тем, что механическая энергия воздействует на череп и мозг, рост и развитие которых еще не закончены. Даже легкая черепно-мозговая травма у детей может накладывать отпечаток на весь последующий период развития ребенка. В то же время у детей чаще, чем у взрослых, возможен благоприятный исход даже после тяжелой ЧМТ вследствие высоких компенсаторных возможностей детского мозга в процессе дифференциации корковых структур.
Черепно-мозговая травма у детей составляет 24-75% всех госпитализированных. Чаще страдают дети раннего (до 3 лет) и школьного возраста. Преобладает бытовой и дорожный травматизм. До 3 лет частота травмы у детей обоего пола одинаковая, а с 3 лет у мальчиков она увеличивается и в более старшем возрасте значительно преобладает и составляет 2:1 по отношению к девочкам. У детей при травме гораздо чаще, чем у взрослых, повреждаются кости черепа, особенно в раннем возрасте. В отличие от контузий с геморрагическими и некротическими изменениями у взрослых и детей старшего возраста, у детей раннего возраста преобладают разрывы белого вещества. ЧМТ у детей характеризуется более быстрой, чем у взрослых, динамикой симптомов, включая и жизненно важные нарушения.
Дети разных возрастных групп далеко не однозначно реагируют на ЧМТ. Разной степени незрелость структур мозга и черепа, эндокринной и иммунной систем, накладывает свой отпечаток на течение и прогноз черепно-мозговой травмы, обусловливает своеобразие диагностики и тактики лечения, особенно у детей до 3 лет.
Переломы костей черепа — частая находка при ЧМТ в раннем детском возрасте; порой обнаруженный перелом является единственным признаком травмы, не отмеченной родителями, и служит главным показанием к госпитализации ребенка для наблюдения и лечения. Наиболее часто переломы костей черепа наблюдаются в грудном возрасте (в 3 раза чаще, чем в возрасте от 1 до 3 лет, и в 2 раза чаще, чем в школьном возрасте). Это объясняется тонкостью костей черепа у детей этого возраста, отсутствием диплоетического слоя. Преимущественно встречаются линейные переломы, реже вогнутые по типу целлулоидного мячика, а также травматическое расхождение шва. Наиболее часто в грудном возрасте страдает теменная кость (96,5%). Линия перелома может распространяться с теменной кости через шов на соседнюю кость, чаще затылочную с возможным переходом на заднюю черепную ямку. Линия перелома лучше прослеживается на боковой рентгенограмме. Одной из особенностей переломов костей черепа у детей раннего, преимущественно грудного, возраста является расхождение краев перелома на 2-5-е сут. после травмы на ширину 3-6 мм, в связи с чем перелом выявляется в эти сроки более отчетливо. Расхождение краев перелома связано с повышением ВЧД. Линейные переломы протекают на фоне удовлетворительного состояния ребенка, чаще без неврологической симптоматики. В раннем возрасте у детей с закрытой ЧМТ линейные переломы свода черепа могут сопровождаться нарушением целости твердой мозговой оболочки (ТМО), которая по линии формирующихся швов сращена с костями черепа. Разрыв ТМО приводит к экстракраниальному нагнетанию ЦСЖ и образованию поднадкостничного скопления крови, что должно быть подтверждено пункцией. Иногда кровоизлияние поднадкостничное или подапоневротическое сочетается с эпидуральной гематомой, источником которой является одна из ветвей средней оболочечной артерии или, чаще, венозные эмиссарии в результате перелома кости. Генез таких сочетанных гематом двоякий. Быстро увеличивающаяся в объеме эпидуральная гематома, вызывая остро прогрессирующее повышение ВЧД, может смещать кнаружи сломанный участок кости, что приводит к диастазу краев по линии перелома и распространению крови из эпидурального пространства экстракраниально под надкостницу. В других случаях, когда источником кровотечения являются поврежденные при переломе кости внутрикостные сосуды, кровь может распространяться как эпидурально, так и поднадкостнично. В обоих случаях необходимо оперативное вмешательство с остановкой кровотечения и удалением гематомы.
Растущий перелом (РП).
Линейный перелом свода в грудном и раннем возрасте (до 3 лет) может прогрессивно увеличиваться и приводить к стойкому дефекту кости, если ЧМТ происходит в период интенсивного развития черепа и мозга.
Патогенез растущего перелома.
Постоянным и главным патогенетическим фактором является повреждение ТМО в момент перелома кости в раннем детстве, выпячивание ее между краями перелома и пульсация ЦСЖ на уровне перелома. Необходимыми условиями являются:
- перелом кости в раннем детстве;
- разрыв ТМО в момент перелома;
- повреждение мозга вблизи перелома.
После травмы перелом растет довольно быстро, расширение просвета может начаться через несколько недель и обычно достигает значительных размеров спустя 2 мес. Дальнейший «рост» перелома может происходить в течение длительного периода (месяцы, годы). Костный дефект чаше находится в теменной кости: имеет удлиненную и неправильную форму, края его приподняты и утолщены. При динамической краниографии наблюдается постепенное расширение линии перелома. Пальпируется дефект в кости, мягкий, чаще пульсирующий, иногда выбухающий, постепенно увеличивающийся в размерах. Примерно в половине наблюдений возникают эпилептические припадки. Неврологические симптомы могут отсутствовать, появляясь лишь в позднем периоде. На КТ, как правило, отмечается расширение гомолатерального бокового желудочка, порой с подтягиванием его и смешением III желудочка в сторону дефекта, а иногда с образованием порэнцефалии, либо отдельной кистозной полости вблизи дефекта кости, отделенной от желудочка тонким слоем мозговой ткани. Реже встречаются арахноидальные кисты.
Лечение растущего перелома.
Спонтанное излечение редко. Показано хирургическое лечение. Необходим широкий кожный разрез, чтобы хорошо обнажить место перелома. Удаляют фиброзную ткань, покрывающую края перелома. Нередко дефект ТМО превышает дефект кости, поэтому скусывают костные края до появления границы этой оболочки. Вскрывают кисты, производят пластику ТМО и кости.
Вдавленные переломы.
У грудных детей наблюдаются сравнительно редко — в 3,6% случаев, чаще одно- и двухфрагментные. Вогнутые переломы по типу целлулоидного мячика в 0,5-1% случаев. Иногда отмечается самопроизвольное выпрямление вдавленного участка. В большинстве случаев требуется хирургическое вмешательство с приподниманием вдавленного участка кости введением элеватора через фрезевое отверстие по направлению к центру вдавления. При этом не следует использовать костный край, как точку опоры. Для поднятия вдавленного перелома у новорожденного применяют вакуум экстракцию, у детей до 3 лет — специальный подъемник для выправления вдавленных переломов свода черепа через щелевое отверстие в кости.
В более старшем возрасте производят выпрямление на операции с помощью струбцины либо переворачивание выпиленного вдавленного участка с целью устранения вдавления. При многооскольчатых переломах, после восстановления целостности ТМО (ушиванием разрыва или с помощью пластики дефекта) сшивают костные лоскуты (можно использовать медицинский клей) и укладывают на место. Операция должна быть костесохраняющей. Частота вдавленных переломов при сравнении грудного возраста со школьным возрастает почти в 6 раз.
Изолированные переломы костей основания черепа у детей раннего возраста не наблюдаются, но переход линии перелома со свода на основание черепа встречается в 10% случаев. Такие переломы требуют особого внимания, так как могут иметь определенные последствия при отсутствии своевременной диагностики и лечения.
В остром периоде при наличии ликвореи из носа или уха осуществляют комплексное лечение — дегидратацию, антибиотикотерапию, люмбальные пункции с выведением ЦСЖ и введением воздуха. Если в течение 3 нед. ликворея не прекращается, прибегают к оперативному лечению. Противопоказанием для хирургического лечения являются острые гнойные воспалительные процессы в мягких тканях головы, гнойные процессы в костях черепа, оболочках и веществе головного мозга. Наиболее часто возникают показания к операции по поводу назальной ликвореи при расположении повреждений в области лобных пазух, верхних стенок глазниц, ситовидной пластинки.
Производят бифронтальную костнопластическую трепанацию, ревизию передней черепной ямки с помощью бинокулярной лупы и обнаруживают разрыв ТМО. Производят пластику ее дефекта широкой фасцией бедра больного или лиофилизированным трансплантатом ТМО. Пластику костного дефекта осуществляют костной стружкой, смешанной с медицинским клеем или затвердеваемыми пластмассами.
Ушибы головного мозга.
Недостаточная специализация корковых функций, наличие родничков, подвижность тонких костей черепа, податливость и эластичность кровеносных сосудов приводят к тому, что у детей раннего возраста симптоматика повреждения головного мозга, включая первичную потерю сознания, часто отсутствует даже при переломе костей черепа. Это может обусловливать ошибочную диагностику легкой ЧМТ в остром периоде и объяснить высокую частоту последствий ЧМТ в отдаленном периоде. Современные диагностические методы (КТ, МРТ) позволяют выявлять различные повреждения мозга, протекающие бессимптомно. По данным КТ, перелом костей черепа у детей, как правило, сопровождается ушибом мозга, причем как на стороне соответственно перелому, так и на противоположной — по типу противоудара. Очаги ушибов в виде участков пониженной плотности располагаются в конвекситальных отделах больших полушарий головного мозга — в коре и прилежащем белом веществе, иногда распространяются в той или иной степени в глубину полушария.
В младшем и старшем школьном возрасте ушибы мозга чаще сопровождаются утратой сознания (37%), многократной рвотой (58%), головокружением (14%); выявляется мягкая, но отчетливая очаговая симптоматика в виде асимметрии сухожильных рефлексов, центральной дисфункции VII и XII черепных нервов.
Стволовые симптомы проявляются чаще, чем очаговые, в виде спонтанного нистагма, гиперрефлексии и асимметрии калорического нистагма, снижения корнеальных рефлексов, различных глазодвигательных нарушений, преходящей анизокория.
У детей раннего и младшего возраста при ушибе мозга, по данным КТ, часто отмечаются расширение межполушарной щели, цистерн мозга, скопление ЦСЖ в субарахноидальных пространствах, чаще лобной доли. Применение ультразвукового сканирования у детей в возрасте от 1 до 16 мес. с диагнозом «сотрясение головного мозга» обнаруживает в 40% очаг ушиба в коре, белом веществе и базальных узлах полушарий мозга, эпидуральне гематомы — в 1,5%. Переломы костей свода черепа, как правило, сочетаются с очагами ушиба мозга, скоплением ЦСЖ, крови в субарахноидальных пространствах соответственно области перелома.
Особенностью повреждения мозга в грудном возрасте является разрыв мозговой ткани — коры, белого вещества в ответ на травму. В этом возрасте геморрагические ушибы поверхности мозга встречаются редко. Разрывы происходят чаще в белом веществе мозга, могут распространяться на кору или стенку желудочка. У детей младшего и старшего возраста при падении с большой высоты или автодорожной травме с угловым или ротационным ускорением возникают разрывы аксонов в белом веществе, мозолистом теле (одно-двусторонние), стволе мозга (диффузное аксональное повреждение — ДАП), иногда в сочетании с переломами костей свода и основания черепа. Клинически ДАП представляется коматозным состоянием, грубыми стволовыми симптомами с явлениями децеребрации или декортикации, гемитетрапарезами пирамидно-экстрапирамидного характера, вегетативными расстройствами, нарушениями жизненно важных функций. На КТ при этом обнаруживают диффузный отек мозга со сдавлением желудочков, мелкоочаговые геморрагии в белом веществе полушарий мозга, стволе, мозолистом теле.
Другой особенностью повреждения мозга у детей раннего и младшего возраста является развитие ишемических очагов в подкорковой области — базальных узлах, внутренней капсуле. Ишемические очаги возникают после сравнительно легкой ЧМТ и могут протекать бессимптомно, если в процесс не вовлекается внутренняя капсула. Клиническое течение характеризуется острым развитием гемипареза, нередко с преобладанием в руке, с повышением сухожильных рефлексов, рефлексом Бабинского и низким тонусом мышц в пораженных конечностях; иногда присоединяются центральные поражения VII и XII черепных нервов, расстройства чувствительности в виде гемигипестезии на лице и руке, преходящие затруднения речи. Неврологическая симптоматика развивается чаще непосредственно после травмы в сроки от нескольких минут до 3 час, реже — через несколько сут.
Патогенез ишемических очагов в подкорковой области связан с нарушением кровообращения в зоне перфорирующих ветвей средней мозговой артерии.
При закрытых травмах черепа и мозга, чаще вследствие падения детей на спину и ушибе затылочной области возникает мозжечковая и стволовая симптоматика. На рентгенограммах иногда определяется перелом затылочной кости, местно — болезненность, гиперемия, отек и уплотнение мягких тканей в шейно-затылочной области. В этих случаях следует дифференцировать ушиб мозжечка с эпидуральной или субдуральной гематомой, реже скоплением ЦСЖ в субдуральном пространстве задней черепной ямки с образованием гигромы.
Ушибы мозга у детей в основном лечат консервативно. Дети, перенесшие черепно-мозговую травму, должны войти в группу повышенного риска и наблюдаться у невролога в течение 2-3 лет. Нередко обнаруживают различные последствия в виде психических и вегетативновисцеральных нарушений, посттравматической гидроцефалии, развития эпилептического синдрома. Через 1 год в 60% случаев на ЭЭГ регистрируют очаговые изменения биоэлектрической активности. Посттравматические последствия особенно часто возникают у детей, имеющих неблагоприятный преморбидный фон или получавших повторные черепно-мозговые травмы.
Внутричерепные гематомы.
У детей встречаются реже, чем у взрослых. С применением КТ и ЭхоЭС они стали диагностироваться чаще.
Эпидуральные гематомы (ЭГ).
Чаще образуются при переломе костей черепа. Источниками кровотечения являются сосуды ТМО, которые в раннем детстве богато кровоснабжаются, или диплое. Эпидуральные гематомы могут не соответствовать месту перелома и возникать при травме без нарушения целости кости. У детей они нередко сочетаются с экстракраниальными гематомами. Объем эпидуральных гематом у детей раннего возраста может достигать больших размеров, чем у старших детей, часто превышает 60 мл, доходя у грудных детей до 180-200 и более мл. Симптомы сдавления вначале почти не выражены из-за эластичности черепа, расхождения швов, податливости мозга. Ведущими симптомами являются возникновение анемии и геморрагический шок. Клинически ЭГ может протекать без потери сознания и каких-либо неврологических симптомов. Однако в большинстве случаев через несколько часов, иногда несколько дней возникает ухудшение состояния: рвота, бледность кожных покровов, генерализованные судороги. Иногда появляется и нарастает очаговая симптоматика в виде гемипареза, парциальных эпиприпадков, анизокории. Нарастает анемия, развивается картина геморрагического шока, требующая срочного переливания крови и оперативного лечения,
Субдуральная гематома (СГ).
Может возникнуть после небольшой травмы, иногда оставшейся незамеченной родителями, и проявиться как хроническая гематома через несколько нед., мес, даже лет, после повторной травмы или другого провоцирующего момента.
Субдуральная гематома часто наблюдается у детей раннего возраста, особенно в первые 6 мес. жизни. Причиной кровотечения является преимущественно разрыв перебрасывающихся пиально-дуральных вен вблизи верхнего стреловидного синуса, чем и объясняется частота межполушарной и парасагиттальной локализации СГ. Особый вид травмы представляет чрезмерное «укачивание» детей, при котором происходит обрыв таких вен и образование острой СГ без внешних признаков травмы. Повреждение венозного синуса или впадающих в него вен с образованием СГ возможно при травматическом расхождении шва. Субдуральная гематома вследствие повреждения пиальных артерий всегда сопровождается ушибом мозга. В этих условиях прогноз в большой степени зависит от очага ушиба мозга.
Клинически у детей раннего возраста часто отсутствует первичная потеря сознания, иногда наблюдаются сонливость или, наоборот, беспокойство, напряжение родничка, рвота, эпилептические или горметонические судороги, выявляются очаговые двигательные расстройства. Субдуральная гематома часто сочетаются с кровоизлияниями в сетчатку глаз. Большие СГ у детей раннего возраста могут вызвать падение гемоглобина и развитие геморрагического шока. СГ диагностируют с помощью КТ, МРТ, ЭхоЭС, субдуральной пункции, АГ. Субдуральные гематомы, вызывающие неврологические симптомы и смещение мозга, должны быть срочно удалены путем костнопластической трепанации; у детей раннего возраста в тяжелом состоянии показана субдуральная пункция с последующим дренированием гематомы с помощью силиконового катетера диаметром 2,5 мм.
Внутримозговые и внутримозжечковые гематомы.
У детей встречаются редко и преимущественно в школьном возрасте. Этиология их не всегда ясна. Они могут явиться либо следствием геморрагического ушиба, либо кровотечения из внутримозгового сосуда. Внутримозговые и внутримозжечковые гематомы иногда возникают после небольшой травмы, протекающей без клинических симптомов. Чаще диагностируются хронические гематомы, где иногда факт травмы установить не удается. В этих случаях следует исключить порок развития сосудов или нарушения свертывающей системы крови.
КТ-исследования последних лет показывают, что внутримозговые гематомы, небольшие ЭГ и СГ могут подвергаться обратному развитию с восстановлением нормальных внутричерепных соотношений. Это обусловливает возможность консервативного лечения особенно труднодоступных внутримозговых гематом при отсутствии симптомов смещения головного мозга. Однако острая внутричерепная гематома, протекающая с неврологическими расстройствами, симптомами смещения и сдавления мозга, требует срочного оперативного вмешательства. Длительное сдавление мозга приводит у детей раннего и младшего возраста к быстрой его атрофии и расстройству кровообращения в сдавленных и смещенных участках мозговой ткани.
Ранний прогноз зависит от размеров первичного поражения мозга, темпов образования гематомы, сроками между появлением клинических синдромов и хирургическим лечением. Чем скорее после появления клинических синдромов предпринимается оперативное вмешательство, тем прогноз благоприятнее. Если лечение промедлено или гематома не диагностирована, возможен летальный исход или, чаще, образование хронической гематомы с тем или иным неврологическим дефицитом. Возможно также вторичное повреждение мозга с развитием кистозной полости, порэнцефалии.
Источник
