Внутримозговая гематома с прорывом в желудочки
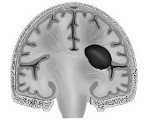

Внутримозговая гематома — ограниченное скопление крови в веществе головного мозга, оказывающее сдавливающее, смещающее и повреждающее воздействие на расположенную вблизи мозговую ткань. Внутримозговая гематома клинически характеризуется общемозговыми и очаговыми симптомами, которые зависят от места расположения гематомы и ее объема. Наиболее достоверно внутримозговая гематома диагностируется сочетанным применением КТ и МРТ головного мозга, а также ангиографического исследования сосудов мозга. Небольшая внутримозговая гематома может быть пролечена консервативно, большая внутримозговая гематома — только хирургически, путем удаления или аспирации.
Общие сведения
Внутримозговая (интрапаренхиматозная) гематома — разновидность внутричерепной гематомы, характеризующаяся скоплением крови в паренхиме мозга. Чаще имеет посттравматическое происхождение. В структуре всех внутричерепных гематом внутримозговые кровоизлияния составляют порядка 30%. В несколько раз чаще диагностируются у мужчин. Возрастной пик приходится на молодой трудоспособный возраст — от 35 до 50 лет. Представляют серьезную опасность в связи с тяжестью развивающихся церебральных нарушений и высоким процентом летальности.
Внутримозговая гематома
Причины
В зависимости от генеза внутричерепные гематомы могут быть посттравматическими и нетравматическими. Внутримозговая гематома может образоваться в результате:
- ЧМТ. Чаще всего излитию крови способствует разрыв церебрального сосуда в момент черепно-мозговой травмы или посттравматическое диапедезное кровотечение в контузионном очаге.
- Патологии церебральных сосудов. Непосредственная причина — разрыв аневризмы головного мозга или артерио-венозной мальформации.
- Аррозивного кровотечения. Деструкция сосудистой стенки может развиваться при внутримозговой опухоли, из-за чрезмерного повышения внутрисосудистого давления при артериальной гипертензии и/или нарушения эластичности сосудистой стенки при атеросклерозе, системных васкулитах, диабетической макроангиопатии и др.
- Изменений свойств крови. Внутримозговая гематома может быть связана с изменением реалогических свойств крови при гемофилии, лейкемии, заболеваниях печени (хроническом гепатите, циррозе), лечении антикоагулянтами и т. п.
Патогенез
Внутримозговая гематома может состоять как из жидкой, так и из свернувшейся крови. В некоторых случаях помимо крови внутримозговая гематома содержит мозговой детрит, по своему количеству значительно уступающий объему скопившейся в гематоме крови. Количество крови, которое вмещает внутримозговая гематома, колеблется от 1 до 100 мл. Увеличение размеров внутримозговой гематомы происходит, как правило, в течение 2-3 часов после начала кровотечения, а при нарушении свертывания крови и дольше.
Образовавшаяся внутримозговая гематома сдавливает окружающие ее мозговые ткани, приводя к их повреждению и некрозу. Наряду с этим внутримозговая гематома вызывает повышение внутричерепного давления и может стать причиной отека головного мозга. Внутримозговая гематома значительных размеров может приводить к смещению структур головного мозга и развитию так называемого дислокационного синдрома. Кроме того, кровотечение приводит к рефлекторному спазму сосудов головного мозга и ишемии, в первую очередь в расположенных вблизи гематомы областях.
Ишемия является дополнительным повреждающим фактором, приводящим к распространению патологических изменений далеко за пределы образующейся гематомы. Примерно в 14% наблюдений внутримозговая гематома прорывается в желудочки головного мозга, приводя к кровоизлиянию в желудочки. Согласно некоторым данным в 23% случаев внутримозговая гематома сочетается с образованием в оболочках головного мозга субдуральной, эпидуральной или эпи-субдуральной гематомы.
Классификация
На сегодняшний день клиническая неврология использует несколько классификаций внутримозговых гематом, дающих представление о их различных характеристиках: расположении, размерах, этиологии. В зависимости от локализации выделяют центральную, субкортикальную и кортико-субкортикальную внутримозговую гематому, а также гематому мозжечка. Различают лобарные, медиальные, латеральные и смешанные внутримозговые гематомы. По размеру внутримозговая гематома может классифицироваться как:
- малая (до 20 мл, диаметр по КТ не более 3 см)
- средняя (20-50 мл, КТ-диаметр 3-4,5 см)
- большая (>50 мл, КТ-диаметр >4,5 см).
По причине возникновения внутримозговая гематома может быть посттравматической, гипертензионной, аневризматической, опухолевой и пр. Для посттравматической гематомы применяется классификация по времени ее возникновения. Первичная внутримозговая гематома образуется сразу же после ЧМТ, отсроченная внутримозговая гематома — через сутки и более.
Симптомы внутримозговой гематомы
Общемозговые симптомы
В большинстве случаев интрапаренхиматозная гематома сопровождается выраженной общемозговой симптоматикой. У пациентов наблюдается головокружение, интенсивная головная боль, тошнота и рвота. Более половины случаев внутримозговой гематомы характеризуется нарушением сознания от сопора до комы. Иногда угнетению сознания предшествует период психомоторного возбуждения. Образование внутримозговой гематомы может протекать с наличием стертого светлого промежутка в состоянии пациента, с более длительным светлым промежутком или без него.
Очаговые симптомы
Очаговая симптоматика внутримозговой гематомы зависит от ее объема и локализации. Так, при небольших гематомах в области внутренней капсулы имеет место более выраженный неврологический дефицит, чем при значительно больших гематомах, локализующихся в менее значимых в функциональном плане участках мозга. Наиболее часто внутримозговая гематома сопровождается гемипарезом, афазией (расстройством речи), нарушениями чувствительности, не симметричностью сухожильных рефлексов правых и левых конечностей, судорожными эпилептическими приступами. Могут наблюдаться анизокория, гемианопсия, лобные симптомы: расстройство критики и памяти, нарушение поведения.
Дислокационный синдром
Обширная внутримозговая гематома быстро приводит к появлению дислокационного синдрома, возникающего в результате смещения мозговых структур. Вызывая увеличение объема содержимого черепной коробки, внутримозговая гематома приводит к смещению мозговых структур в каудальном направлении и вклинению миндалин мозжечка в большое затылочное отверстие. Следствием этого является сдавление продолговатого мозга, клинически проявляющееся стволовой симптоматикой: нистагмом, нарушением глотания (дисфагией), расстройством дыхательного ритма, диплопией, тугоухостью, вестибулярной атаксией, гипо- или аносмией, косоглазием и опущением верхнего века, брадикардией, гипертермией и подъемом артериального давления.
Кровоизлияние в желудочки
Внутримозговая гематома с прорывом крови в желудочки характеризуется гипертермией, быстро развивающимся угнетением сознания вплоть до комы, наличием менингеальных симптомов, горметоническими судорогами — приступообразным повышением тонуса мышц конечностей, в результате которого руки оказываются согнуты и приведены к туловищу, а ноги максимально разогнуты.
Внутримозговая гематома отсроченного характера клинически проявляется отсутствием улучшения в состоянии пациента или резким ухудшением его состояния спустя сутки и более после полученной травмы.
Диагностика
Современные методы нейровизуализации позволяют не только диагностировать внутримозговую гематому, но и выявить причину ее появления. Ведущим диагностическим методом являются:
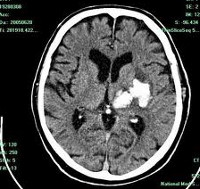
- КТ головного мозга. Как правило, на томограммах внутримозговая гематома имеет вид очага гомогенной плотности округлой или овальной формы. Если гематома сформировалась в результате ушиба головного мозга, то она обычно имеет неровный контур. С течением времени происходит уменьшение плотности гематомы до изоплотного состояния, при котором ее плотность соответствует плотности мозговой ткани. Для малых гематом этот период составляет 2-3 недели, а для средних — до 5 недель.
- МРТ головного мозга. При уменьшении плотности гематома лучше визуализируется при помощи МРТ, хотя в начальном периоде применение МРТ может привести к ошибочному диагнозу в пользу опухоли с кровоизлиянием. Поэтому, при наличие такой возможности, многие неврологи и нейрохирурги предпочитают использовать в ходе диагностики оба способа нейровизуализации (КТ и МРТ).
- Церебральная ангиография. С целью выявления сосудистых нарушений, обусловленных рефлекторным ангиоспазмом, а также для диагностики аневризм и артерио-венозных мальформаций применяется ангиография головного мозга или магнитно-резонансная ангиография (МРА). Самостоятельно применяться в диагностике внутримозговой гематомы ангиография не может, поскольку не дает возможности точно отдифференцировать участок ушиба головного мозга от гематомы.

КТ головного мозга. Внутримозговые (интрапаренхиматозные) травматические гематомы с обеих сторон
Дифференцировать внутримозговую гематому следует с опухолью полушарий мозга, очагом ушиба мозга, ишемическим инсультом, кистой и абсцессом головного мозга.
Лечение внутримозговой гематомы
Консервативная терапия
Внутримозговая гематома может быть пролечена консервативным или оперативным способом. Решение о выборе лечебной тактики обычно принимает нейрохирург. Проведение консервативной терапии под контролем КТ возможно при диаметре внутримозговой гематомы до 3 см, удовлетворительном состоянии сознания пациента, отсутствии клинических данных за дислокационный синдром и сдавление продолговатого мозга. В рамках консервативной терапии осуществляется введение гемостатиков и препаратов, уменьшающих проницаемость сосудов. Необходима профилактика тромбоэмболии, коррекция артериального давления. Для снижения внутричерепного давления под контролем электролитного состава крови применяют диуретики.
Нейрохирургическое лечение
Большой диаметр внутримозговой гематомы, выраженная очаговая симптоматика, нарушение сознания являются показанием к хирургическому лечению. Наличие признаков сдавления ствола мозга и/или дислокационного синдрома служит поводом для неотложного оперативного вмешательства:
- Транскраниальное удаление. Является операцией выбора при гематомах различной локализации и размера.
- Эндоскопическая эвакуация. Менее травматичный способ хирургического лечения внутримозговой гематомы. Применяется при наличии технической возможности.
- Стереотаксическая аспирация. Применима в отношении гематом малого размера, сопровождающихся значительным неврологическим дефицитом.
При множественных гематомах удалению зачастую подлежит лишь наибольшая из них. Если внутримозговая гематома сочетается с гематомой оболочек того же полушария, то ее удаление производится совместно с удалением субдуральной гематомы. Если внутримозговая гематома малого или среднего размера локализуется на другой стороне от гематомы оболочек, то она может не удаляться.
Прогноз и профилактика
К основным факторам, от которых зависит прогноз, относятся: размер и расположение гематомы, возраст пациента, наличие сопутствующей патологии (ожирения, гипертонической болезни, сахарного диабета и др.), степень и длительность нарушения сознания, сочетание внутримозговой гематомы с гематомами оболочек, своевременность и адекватность оказанной медицинской помощи. Наиболее неблагоприятен прогноз в отношении гематом, прорывающихся в желудочки головного мозга. Основные причины летального исхода — это отек и дислокация головного мозга. Около 10-15% пациентов с геморрагическим инсультом погибают от рецидива кровоизлияния, а примерно 70% имеют стойкий инвалидизирующий неврологический дефицит. Профилактика заключается в предотвращении травм головы, профилактике и своевременном лечении цереброваскулярных заболеваний.
Источник
Кровоизлияние в желудочки головного мозга (вентрикулярные геморрагии) — это геморрагический инсульт с прорывом крови в желудочки, то есть внезапное нарушение церебрального тока крови с последующим образованием гематомы в желудочках головного мозга или с пропитыванием кровью нервных тканей. Это одна из наиболее часто встречаемых неврологических патологий, что являются причинами смертности.
Содержание статьи:
- Классификация кровоизлияний в желудочки головного мозга
- Причины кровоизлияний в желудочки головного мозга
- Симптомы кровоизлияния в желудочки головного мозга
- Диагностика кровоизлияния в желудочки головного мозга
- Лечение и профилактика кровоизлияния в желудочки головного мозга
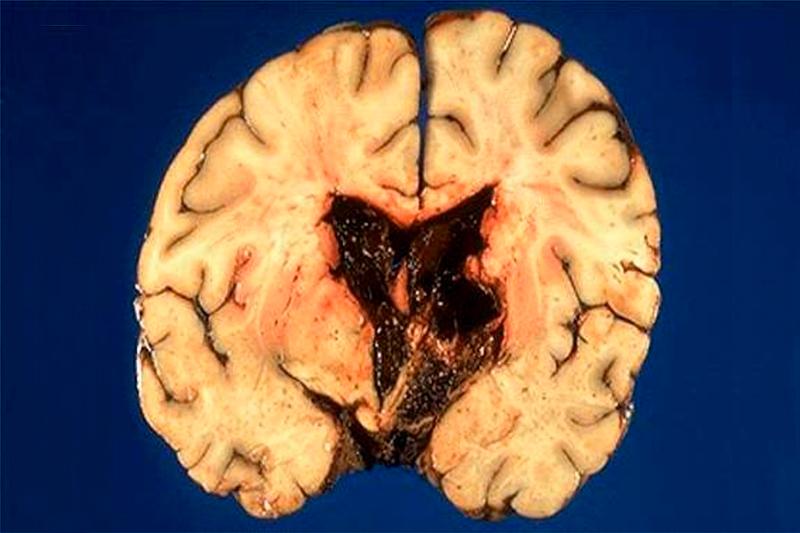
Статистические данные показывают, что внутрижелудочковые кровоизлияния наблюдаются у 3% пациентов с черепно-мозговой травмой, при чем 10% всех случаев переходит в тяжелую форму. Третья часть случаев кровотечения в желудочках головного мозга обнаруживается как следствие гематомы лобной, височной долей мозга или базальных ганглиев.
Кровоизлияния внутри желудочков представляют собой смесь жидкой крови, ее сгустков и ликвора. Часто объем крови, заполняемый желудочки в результате кровоизлияния, гораздо больше, чем их нормальная вместимость, поэтому такие патологии быстро перерастают в гематомы. Внутрижелудочковые кровоизлияния способны заполнить вентрикулярную систему полностью или ее определенные полости. Кровь распределяется неравномерно в полостях желудочков. Это связано с локализацией источников кровотечения, а также с внезапно возникающими изменениями проходимости путей, которые связывают желудочки головного мозга между собой. Иногда вся вентрикулярная система или отдельные ее части могут расширяться, что и способствует образованию гематом.
Данная патология в основном наблюдается у людей старше 50 лет с выраженной артериальной гипертензией. Но в отдельных случаях возникновение кровоизлияния в желудочки головного мозга происходит из-за развития других заболеваний, не связанных с нестабильностью кровяного давления.
Классификация кровоизлияний в желудочки головного мозга
Кровоизлияния в желудочки головного мозга делят на:
- Первичные. Наблюдаются очень редко (примерно один случай из трехсот).
- Вторичные. Составляют основную массу кровоизлияний данного типа.
Кровоизлияние паренхиматозного типа делится на 3 вида:
- Кровоизлияние в боковые желудочки. При этом виде кровоизлияния страдает передняя и задняя части желудочков, реже — центральная. В этом случае может создаться синдром повышения внутричерепного давления и сдавливание ствола головного мозга кровью. Если кровотечение обширное, то порыв крови обычно происходит через зрительный бугор или хвостатое отделение. Далее кровь проникает в III желудочек через монроево отверстие и боковой желудочек соседнего полушария. Затем через сильвиев водопровод проходит отверстие Лушка и попадает в субарахноидальное пространство спинного и головного мозга.
- Кровоизлияние в III желудочек. Происходят через зрительный бугор. Иногда порыв крови наблюдается сразу в нескольких частях желудочковой системы.
- Кровоизлияние в IV желудочек.
Существует несколько вариантов кровоизлияния в желудочки головного мозга.
- Массивные кровоизлияния, которые разрушают стенки III желудочка. В таких случаях изливается очень большой объём крови, которая в сравнительно короткое время заполняет всю желудочковую систему. В мозге образуется обширный некроз. Если производится хирургическое вмешательство, то он расплющивается. Такого рода кровоизлияния приводят к смерти пациента примерно в течение суток.
- Порыв крови движется из паренхимы в боковой желудочек и заполняет сразу несколько рогов полости этого желудочка или все его пространство. Далее кровь заполняет III желудочек и боковой желудочек противоположного полушария и попадает через сильвиев водопровод уже в желудочек. При большом объеме излившейся крови увеличивается и объем мозга, это вызывает двусторонние симптомы. Течение патологии около пяти дней. Происходит разрыв серого вещества под мозолистым телом, таким образом кровь проникает из области базальных ганглиев в боковой желудочек. В данном случае большую роль играет разница в плотности белого и серого вещества.
- Кровоизлияние в III желудочек может быть вызвано медиальными паренхиматозными очагами по отношению к зрительному бугру. Симптоматика нарастает быстро, что и проводит к скорому летальному исходу. Оперативное вмешательство в таких случаях проводится крайне редко из-за малодоступности очага. Латеральные очаги имеют более благоприятный прогноз и дают возможность провести оперативное вмешательство. В таких случаях порыв крови заполняет передний или задний рог боковых желудочков и провоцирует кровоизлияние в подоболочечные пространства.
- В результате кровоизлияния боковой желудочек частично заполняется кровью при кровоизлиянии в паренхиму головного мозга. Кровоизлияние не распространяется на другие желудочки. Такие патологии чаще всего имеют длительное течение.
- Также бывают обширные паренхиматозные кровоизлияния, при которых полностью заполняется кровью боковой желудочек и происходит значительное смещение орального отдела ствола головного мозга. В результате компрессии проход в монроево отверстие сужается и полностью закупоривается, поэтому кровь не проникает дальше в III желудочек. В связи с этим значительно расширяется полость бокового желудочка в соседнем полушарии мозга. Таким образом возникает контралатеральная гидроцефалия.
- Кровоизлияние в III желудочек. В основном, кровь попадает туда из паренхимы после кровоизлияния в области зрительного бугра. В редких случаях поток крови берет свое начало в сосудистых сплетениях.
- Кровь в желудочную систему попадает из мозжечка. Нередки случаи попадания крови в III желудочек, при чем полость желудочка заполняется быстро и полностью. Такого вида кровоизлияния приводят к стремительной смерти пациента.
Существуют разные варианты классификации такого рода патологии.
Согласно одной из них выделяют четыре стадии кровоизлияния в желудочки головного мозга:
- 1 степень — незначительное количество крови скапливается вокруг сосудов. Такое кровоизлияние называют субэпендимальным. Не несет угрозы для жизни и чаще всего устраняется само по себе с истечением некоторого времени без каких-либо последствий.
- 2 степень — кровь попадает в полость желудочка, но влияет на жизнедеятельность пациента незначительно. В большинстве случаев устраняется само по себе, часто без последствий.
- 3 степень — сгусток крови попадает в желудочковый проход и закупоривает его, тем самым вызывая расширение объема желудочка по мере его заполнения кровью. Иногда устранение такой патологии происходит спонтанно, само собой. Но в ряде случаев все же необходимо хирургическое вмешательство, при котором устанавливается шунт для раскупоривания желудочкового прохода и предупреждения развития гидроцефалии. Часто наблюдается неврологическая симптоматика.
- 4 степень — кровь попадает как в желудочки головного мозга, так и в его паренхиму. Такая патология несет угрозу жизни пациента и сопровождается выраженной неврологической симптоматикой (частые судороги, развитие анемии и пр.).
Согласно другой классификации называют три стадии кровоизлияния в желудочки головного мозга:
- Субэпиндемальное — кровоизлияние под слой ткани, выстилающей внутреннюю полость желудочка. Встречается у недоношенных детей, характеризуется отсутствием симптомов неврологии.
- Субэпиндамальное-интравентрикулярное кровоизлияние в полость желудочков. Встречается у недоношенных детей, сопровождается шоковым состоянием, патологией дыхательных путей (ребенок не может самостоятельно дышать), повышением внутричерепного давления, судорогами, в отдельных случаях — комой.
- Субэпиндемальное-интравентрикулярное-перивентрикулярное — кровоизлияние, при котором пропитывается кровью не только желудочек, но также ткань, которая окружает его. Наблюдается у недоношенных детей. Для этой стадии характерен шок, судороги, патологии дыхательных путей, повышение внутричерепного давления, дисфункция стволовых отделов мозга.
Причины кровоизлияний в желудочки головного мозга
Причины образования кровоизлияния в желудочки головного мозга до конца не изучены и конкретных четких причин этой патологии тоже нет.
Среди факторов риска называют следующие:
- Артериальная гипертензия (в первичных кровоизлияниях) — это хроническое повышение артериального давления, особенно опасно при отсутствии хотя бы элементарного лечения.
- Бесконтрольный прием антиагрегантов, фибринолитиков.
- Сосудистые аневризмы — это расширение артерии, могут быть врожденными и приобретенными.
- Сахарный диабет (при этом заболевании постоянно повышается уровень глюкозы в крови, что вызывает всякого рода осложнения).
- Механическое повреждение сосудов головного мозга (травма).
- Геморрагические диатезы — это повышенная ломкость стенок сосудов.
- Онкологические заболевания — опухоли доброкачественные и злокачественные.
- Инфекционно-воспалительные процессы в тканях мозга (энцефалит).
Причин, способствующих кровоизлиянию в желудочки головного мозга много. Они в первую очередь воздействуют на нервную ткань. Первичные факторы провоцируют множественные осложнения, что и приводит к кровоизлияниям такого рода. Одним из первых таких осложнений является повышение проницаемости стенок сосудов желудочковой системы.
Симптомы кровоизлияния в желудочки головного мозга
Один из самых первых симптомов — это стремительное развитие коматозного состояния. Если порыв крови в желудочки произошел быстро, то наблюдается и стремительная потеря сознания. Если желудочковая система заполняется кровью постепенно, то и сознание утрачивается не зразу, а по истечению некоторого времени.
По мере увеличения объема крови в желудочках и возникновении отечности, потеря сознания становится более глубокой, наблюдаются расстройство дыхания, изменения пульса, вазомоторные расстройства в области лица, конечностях и в самом туловище, цианоз. Поражение головного мозга вызывает гемипрепаралич взора в противоположную сторону. Могут наблюдаться скачки температуры тела — изначально температура падает ниже нормы, но в течение суток возможно ее значительное повышение (до 40), а при попадании крови в III желудочек температура может достигнуть критических показателей — 42 градуса.
При лабораторном исследовании наблюдается повышение лейкоцитов в крови, иногда присутствует белок и сахар.
Признаком кровоизлияния в желудочки головного мозга также можно считать раннюю контрактуру. Наблюдаются периодические тонические спазмы, возникающие спонтанно или при дыхательных движениях. Тонический спазм — это состояние, во время которого голова запрокидывается назад, ноги судорожно разгибаются, а руки согнуты, сжаты в пальцах.
Если кровоизлияние произошло в боковые желудочки, то наблюдается такая клиническая картина:
- коматозное состояние развивается стремительно;
- рвота;
- нарушается частота и ритм дыхания;
- изменение ритма пульса — сначала происходит замедление, а потом учащение;
- гиперемия лица;
- обильное потовыделение;
- сильное повышение температуры тела;
- маятникообразные движения глазных яблок, когда тело находится в горизонтальном положении;
- тонические судороги во время дыхания;
- повышение сухожильных рефлексов и одновременно снижение кожных.
Кровоизлияния в желудочек чаще всего приводят к стремительному летальному исходу, так как излившаяся кровь поражает жизненно важные центры.
Диагностика кровоизлияния в желудочки головного мозга
При диагностике кровоизлияния в желудочки головного мозга проводится МРТ, КТ головного мозга, общий анализ крови (подсчет тромбоцитов), коагулограмма, мониторинг ЭКГ. Иногда производится диагностическая пункция желудочков головного мозга.
Лечение и профилактика кровоизлияния в желудочки головного мозга
Даже при подозрении на такого рода патологию пациенту необходима срочная госпитализация и проведение необходимой стандартной терапии — стабилизация дыхательной функции, артериального давления, нормализация температуры тела, введения противосудорожных препаратов, а при необходимости — и препаратов для устранения отека мозга. Терапия направлена на остановку кровотечения.
Хирургическое лечение проводится в строго индивидуальном порядке, учитывая состояние пациента и все противопоказания. Оперативное вмешательство после наступления коматозного состояния целесообразно в только в первые 10-12 часов.
Профилактика кровоизлияния в желудочки головного мозга включает, в первую очередь, своевременное лечение артериальной гипертензии, ответственный прием медицинских препаратов, лечение заболеваний свертываемости крови.
Источник
