Узи диагностика при врожденном вывихе бедра
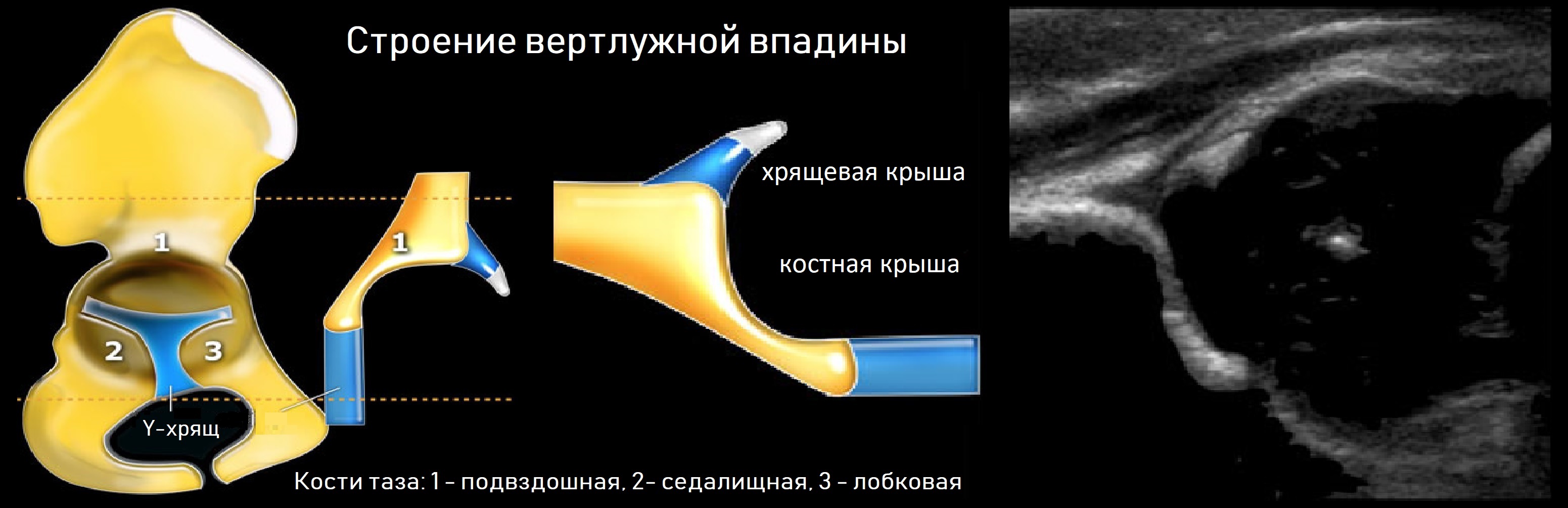
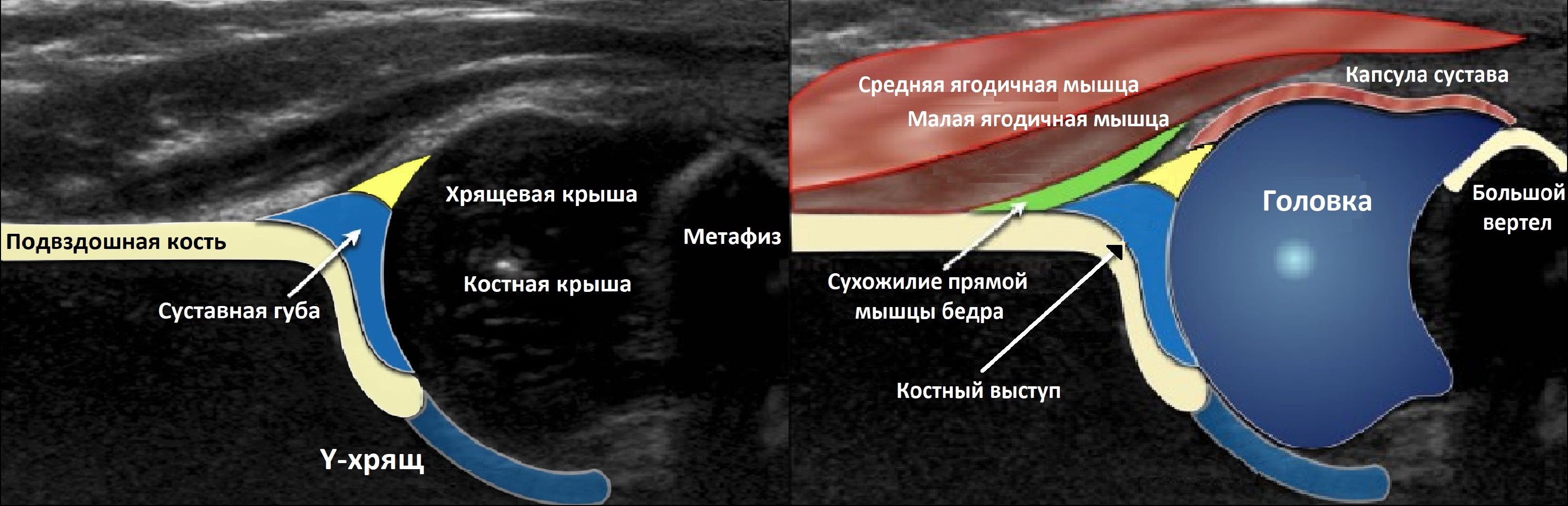
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины. Вертлужную впадину образуют подвздошная, седалищная и лобковая кости. У детей три кости соединяет Y-хрящ. К 16-ти годам Y-хрящ окостенеет, тогда образуется единая безымянная кость.
К костному краю вертлужной впадины прикрепляется волокнисто-хрящевая суставная губа, которая увеличивает охват головки и выполняет роль присоски. Кнаружи от суставной губы крепится суставная капсула; головка и большая часть шейки оказываются в полости сустава.
Нажимайте на картинки, чтобы увеличить.
Врожденная дисплазия тазобедренных суставов встречается с частотой 6-20 случаев на 1000 новорожденных. При дисплазии костный край вертлужной впадины неполноценно развит, головка бедренной кости смещается кнаружи (подвывих) или выходит за пределы впадины (вывих).
От постоянного трения о сверхподвижную головку суставная губа превращается в плотное фиброзное кольцо, суставная капсула растянута и утолщена. Если образуются спайки между суставной губой и дном впадины или суставной капсулой и подвздошной костью, вправление вывиха затруднено.
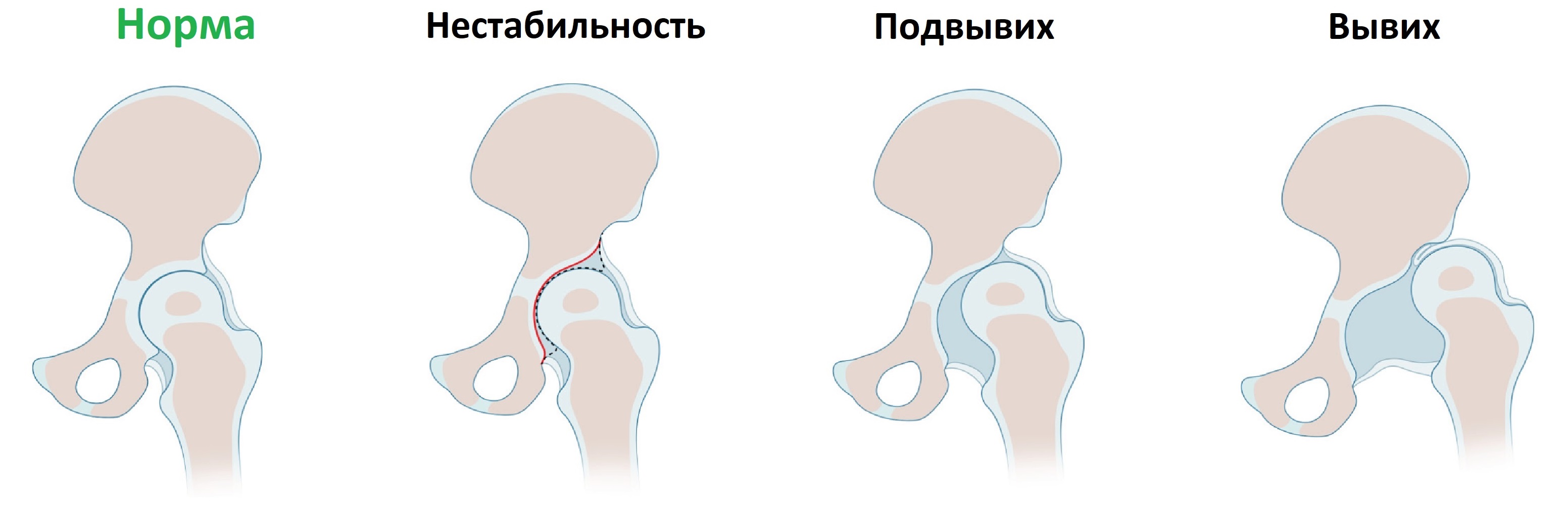
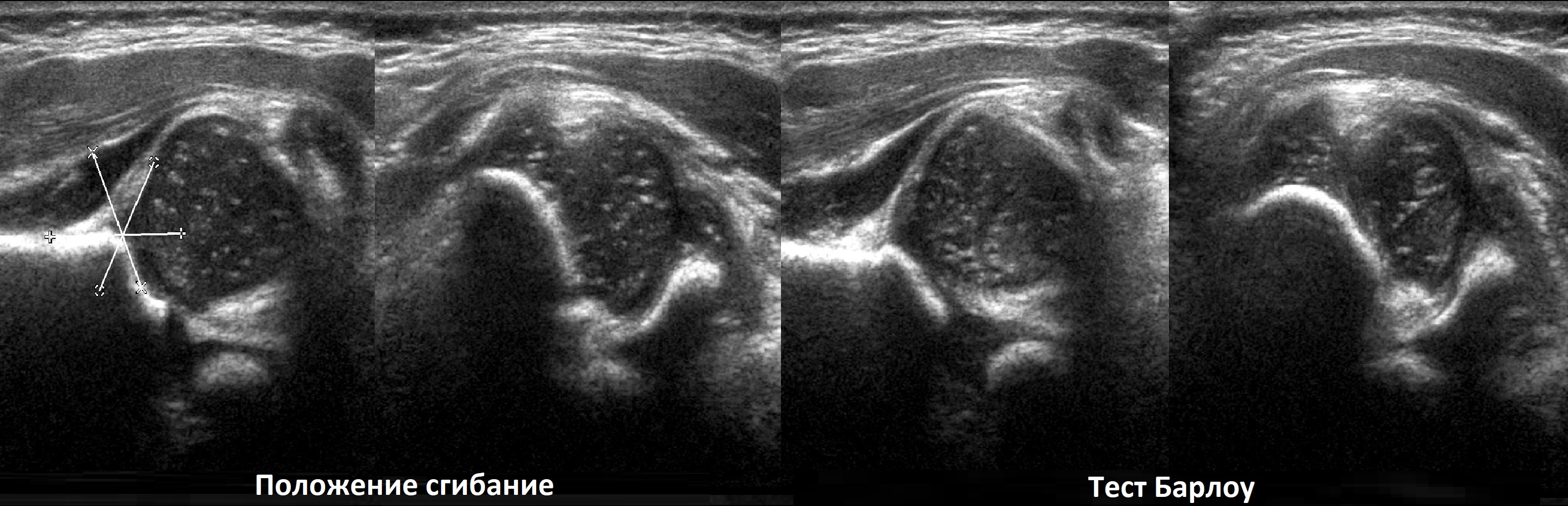
Признаки дисплазии тазобедренного сустава: разная длина ног, асимметрия ягодичных складок, ограничение разведения бедер. Когда вертлужная впадина неглубокая, то головка легко вывихивается и вправляется при пробе Барлоу-Ортолани.
Младенец лежит на спине, ноги согнуты в коленях и приведены к средней линии. Деликатно надавите на колено вдоль оси бедра, при вывихивание слышно щелчок. Постепенно разводите ноги, вправление вывиха также сопровождает щелчок.

Нагрузка на кости определяет их форму. Если головка бедра сверхподвижная или вывихнута, то кости и связки тазобедренного сустава развиваются уродливо. Ранняя диагностика врожденной дисплазии тазобедренного сустава определяет эффективность лечения и исход.
УЗИ тазобедренных суставов у младенцев
У новорожденного головка бедренной кости хрящевой плотности, что позволяет оценивать вертлужную впадину методом УЗИ. У детей старше 6 месяцев возможности ультразвука ограничены из-за окостенения краев впадины и частично головки.
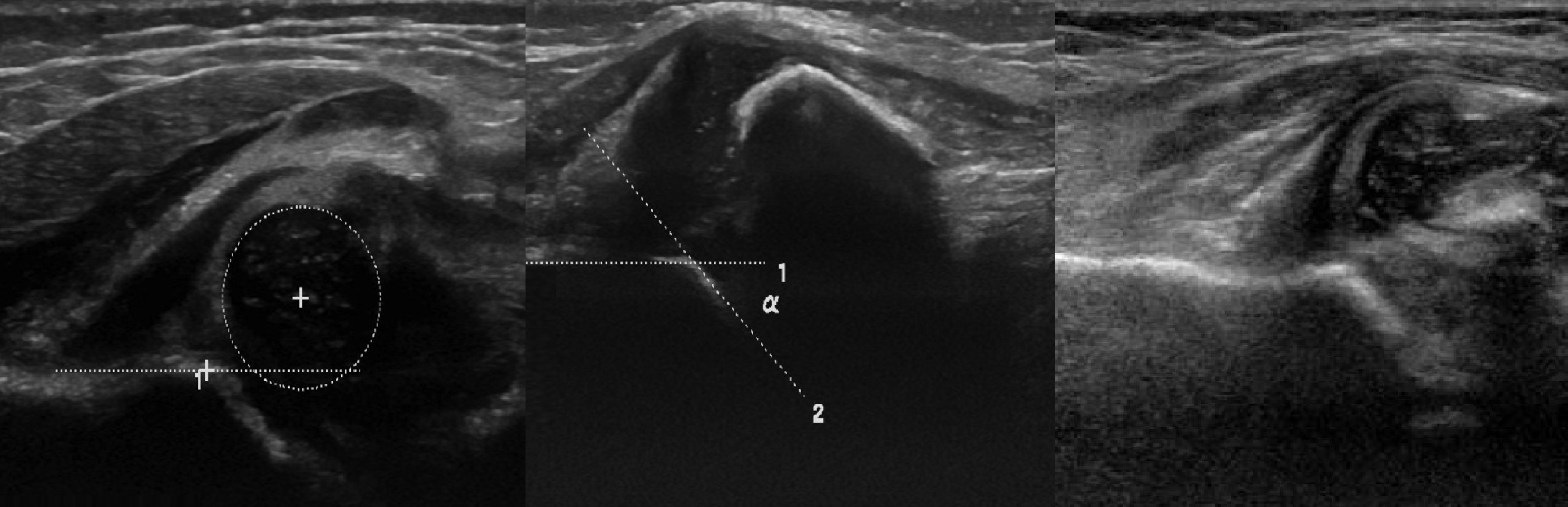
Младенец лежит на спине или на боку. Бедро оценивают в нейтральном (15-20°) и согнутом (90°) положениях. Линейный датчик 7-15 МГц располагают в проекции большого вертела параллельно (1) или перпендикулярно (2) поясничному отделу позвоночника.

На первом этапе тазобедренный сустав сканируют в продольной плоскости. Проводят основные линии, измеряют костное покрытие головки, расстояние от лобковой кости до головки, ∠α и ∠β, а также определяют тип строения по Графу.
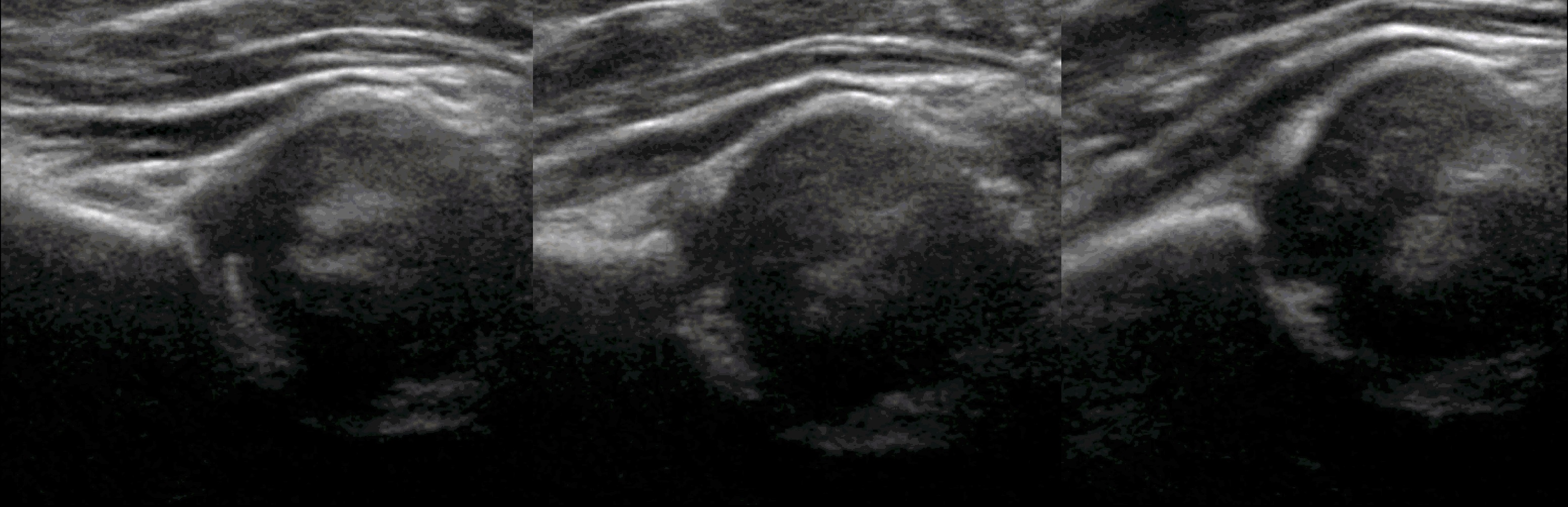
На втором этапе оценивают стабильность тазобедренного сустава сустава при пробе Барлоу-Ортолани. В нестабильном суставе костное покрытие головки уменьшается, а расстояние от лобковой кости до головки и ∠β увеличиваются.
На третьем этапе тазобедренный сустав сканируют в поперечной плоскости. В случаях нестабильности, подвывиха или вывиха определяют кпереди или кзади смещается головка при пробе Барлоу-Ортолани.
Продольное сканирование тазобедренных суставов
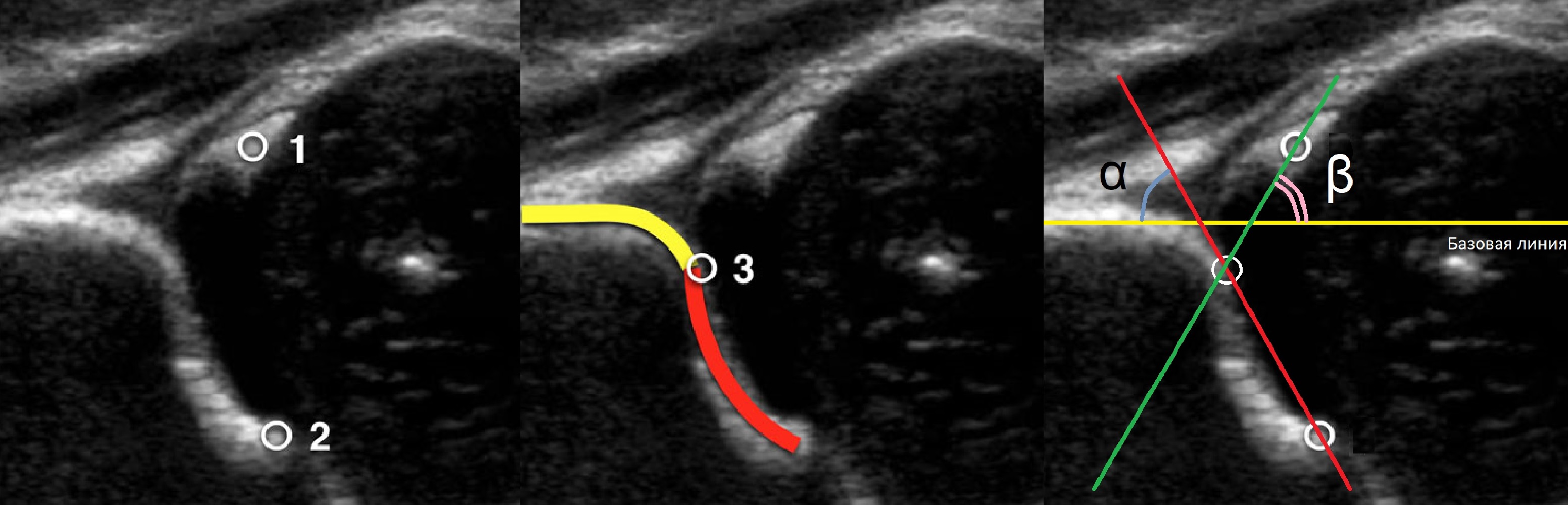
Датчик располагают в проекции большого вертела параллельно поясничному отделу позвоночника. Найдите самое глубокое место вертлужной впадины. Отрегулируйте наклон датчика, чтобы линия тела подвздошной кости лежала строго горизонтально (2).
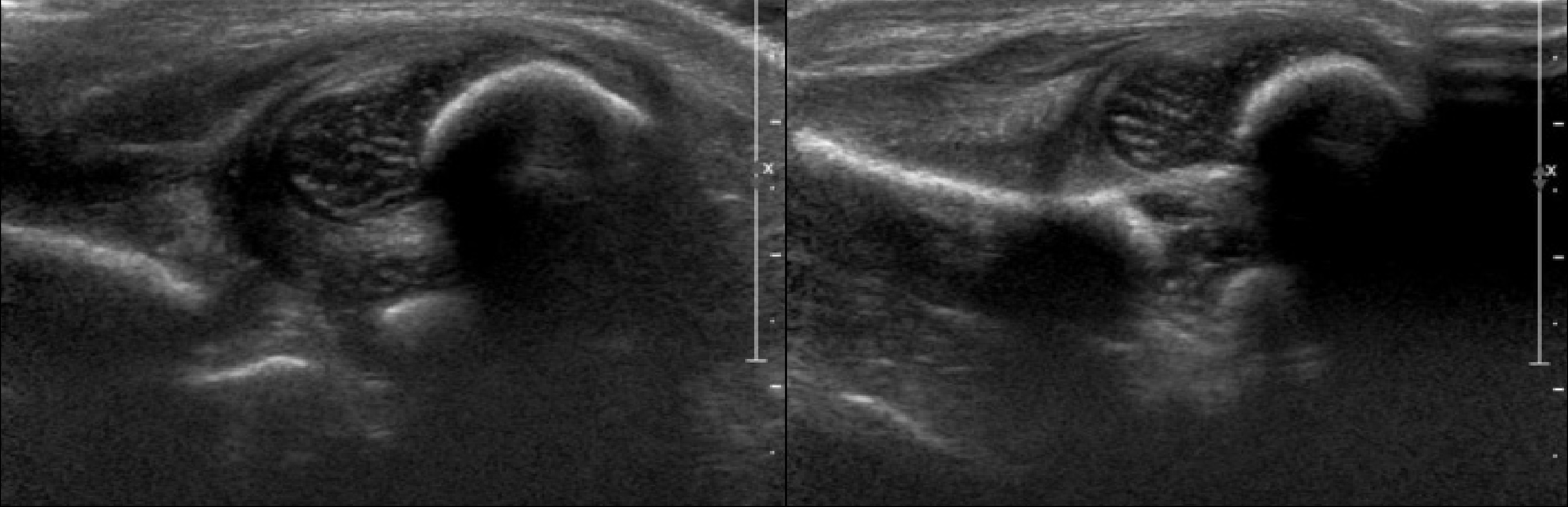
Пока головка бедренной кости хрящевой плотности, имеется акустическое окно для исследования вертлужной впадины. При продольном сканировании документируют по два снимка: первый — обзорный, второй — с линиями и углами.
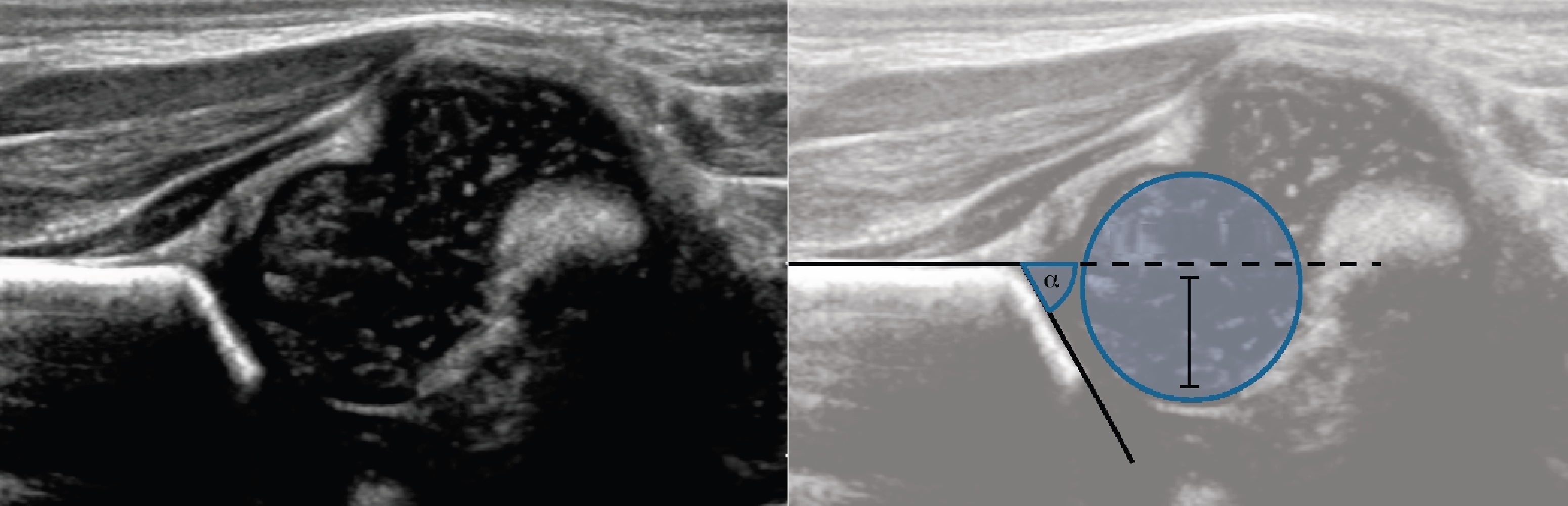
Проведите базовую линию по наружному контуру подвздошной кости и обозначьте головку бедренной кости, аппарат автоматически вычисляет степень костного покрытия головки. Костное покрытие головки в случаях предвывиха 40-50%, подвывиха <40%, вывиха <9%.
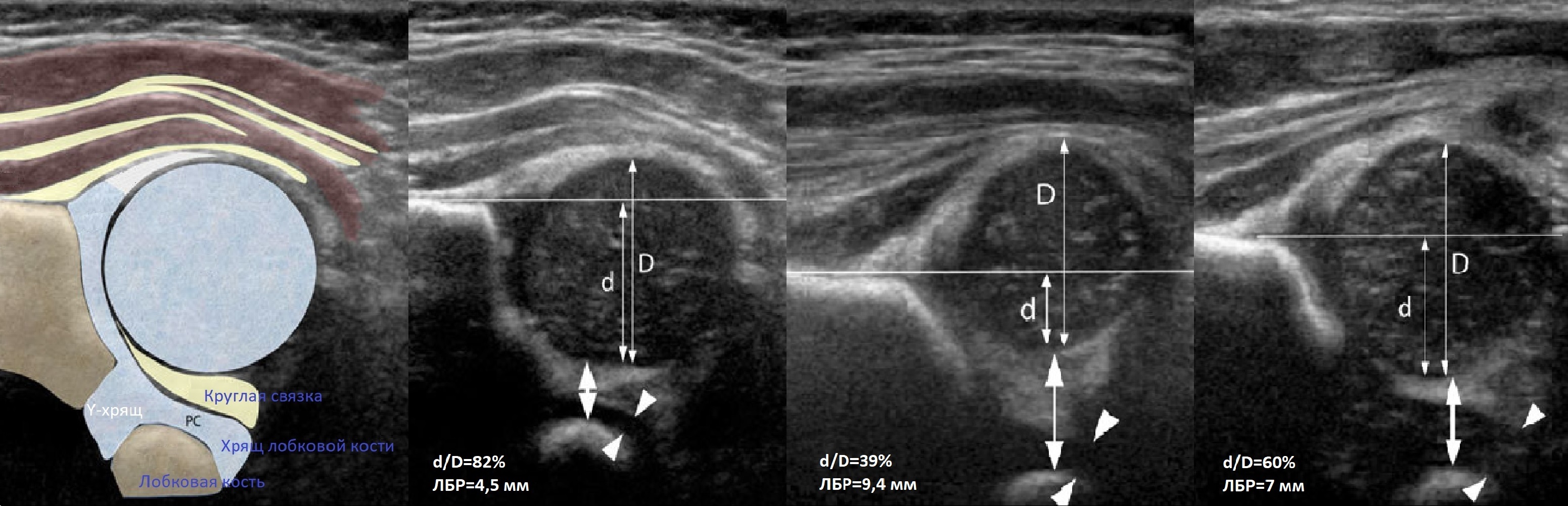
Когда головка смещается кнаружи, освободившееся пространство заполняет гиперэхогенная круглая связка и жир. При подвывихе и вывихе расстояние от лобковой кости до головки >6 мм, разница между бедрами >1,5 мм (3). Толстый хрящ лобковой кости считают вариантом нормы (4).
Линии костной (красная) и хрящевой (зеленая) крыши проходят через костный выступ, а так же начало Y-хряща и центр гиперэхогенного кончика суставной губы, соответственно. Степень развития костной крыши определяет ∠α, а хрящевой крыши ∠β.
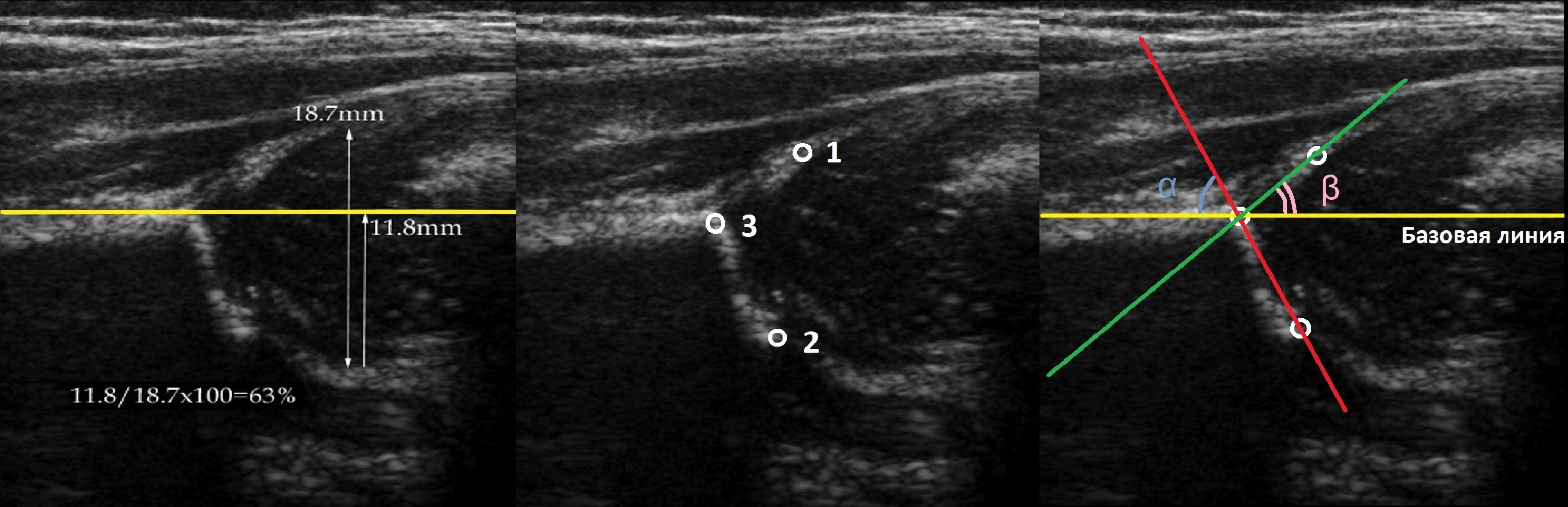
Если край подвздошной кости округлый, костный выступ определяют в точке перехода дуги наружного контура вертлужной впадины в дугу наружного контура подвздошной кости. Обратите внимание, все линии проходят по наружному контуру костей.
Типы тазобедренных суставов по Графу
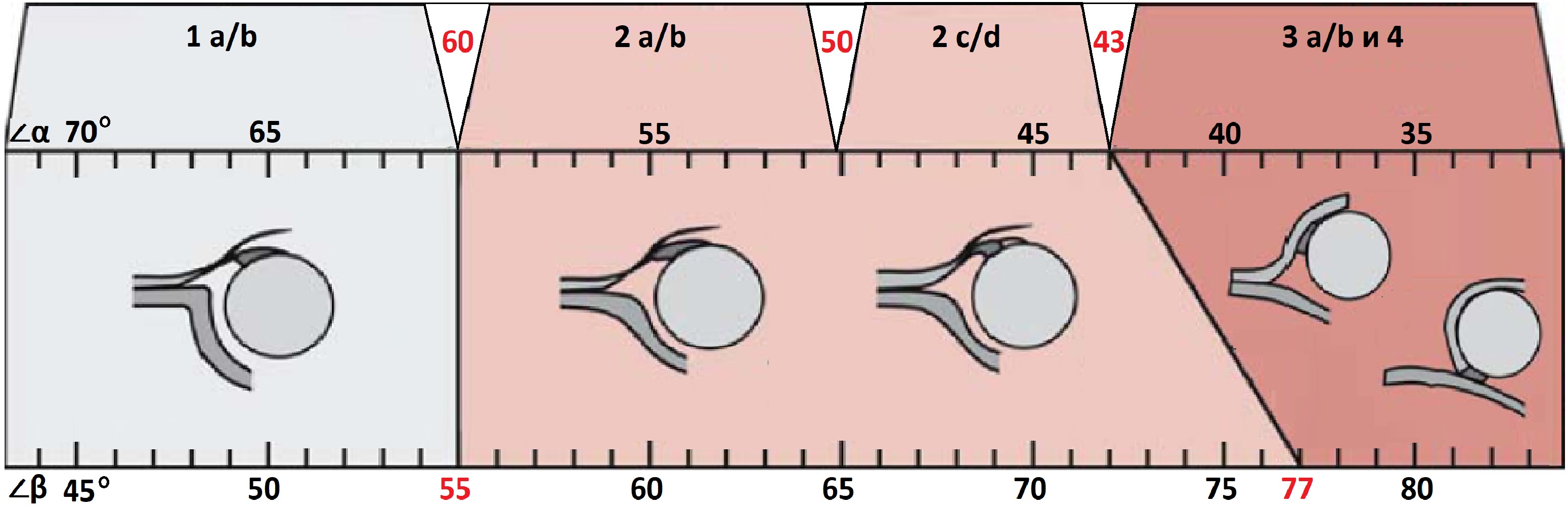
Тип 1: ∠α>60°, костное покрытие головки >50%
1а: ∠β<55°. Костная крыша хорошо контурирует, костный выступ угловой. Хрящевая крыша с узким основанием, покрывает головку. Заключение: Зрелый т/б сустав (тип 1а). Не требует дальнейшего наблюдения.
1b: 55°<β<77°. Костная крыша хорошо контурируется. Костный выступ слегка сглажен. Хрящевая крыша с расширенным основанием, покрывает головку. Заключение: Транзиторный тип строения т/б сустава (тип 1b). Повторное УЗИ через 3 месяца.
Тип 2: 43°<α<59°, костное покрытие головки 40-50%
2a: 50°<α<59° у детей младше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Физиологическая задержка развития т/б сустава (тип 2а). Повторное УЗИ в 3 месяца.
2b: 50°<α<59° у детей старше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Дисплазия тазобедренных суставов (тип 2b). Стремена Павлика и контроль УЗИ 1 раз в месяц.
2c: 43°<α<49°, 70°<β<77°. Костная крыша уплощена. Костный выступ закруглен или плоский. Хрящевая часть крыши расширена, но еще охватывает головку бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 2с), предвывих. При стабильном суставе — стремена Павлика, а при нестабильности — гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
2d: 43°<α<49°, β>77°. Костная часть крыши уплощена. Костный выступ закруглен или плоский. Хрящевая крыша расширена. Заключение: Тяжелая дисплазия т/б сустава (тип 2d), предвывих (близко к децентрации головки). Гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
Тип 3: ∠α<43°, костное покрытие головки <40%
3a: Костная крыша и костный выступ плоские. Хрящевая крыша заворачивается кверху, эхоструктура однородная. Стойкая децентрация головки бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 3а), подвывих. Закрытая репозиция, затем гипсовая повязка на 3 недели, далее стремена Павлика. Контроль УЗИ 1 раз в месяц.
3b: Типе 3b встречается при запущенной форме хронического вывиха бедра. Хрящевая часть крыши поврежденная — небольших размеров, неправильной формы, неоднородная.
Тип 4: ∠α<43°, костное покрытие головки <9%
Костная крыша почти плоская. Головка полностью выходит за границы вертлужной впадины. Суставная губа вывернута или зажата между головкой и вертлужной впадиной. Заключение: Тяжелая дисплазия т/б суставов (тип 4), вывих. Закрытая или открытая репозиция, затем гипсовая повязка на 3 недели и стремена Павлика. Контроль УЗИ 1 раз в месяц.
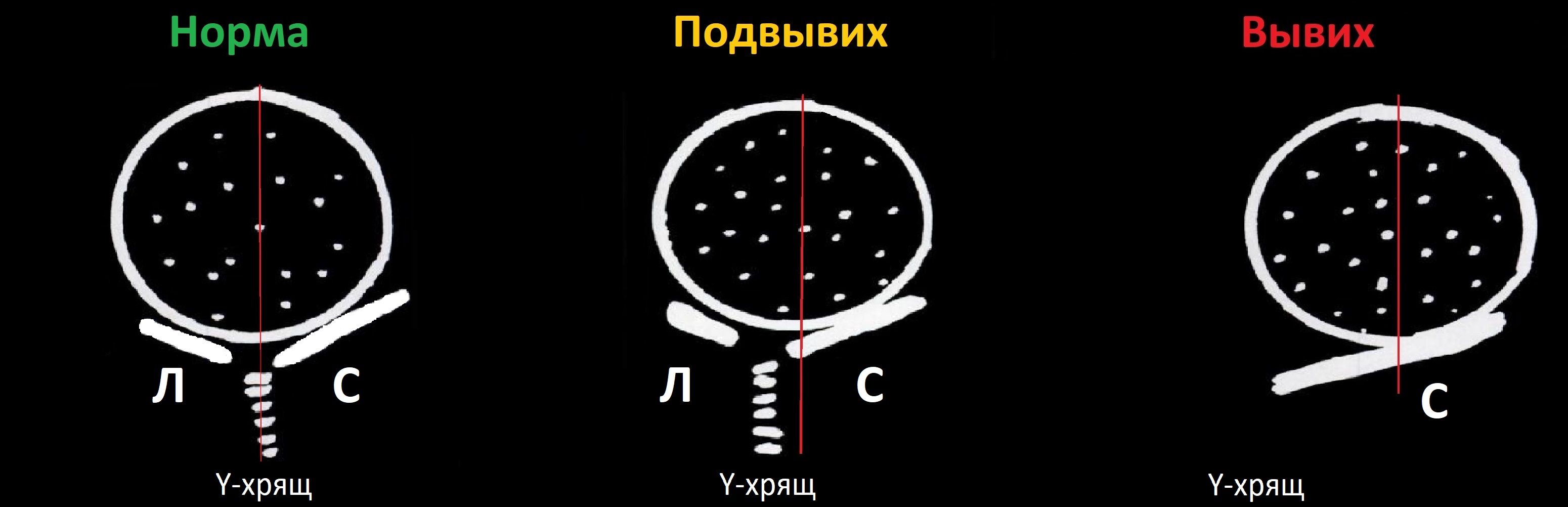
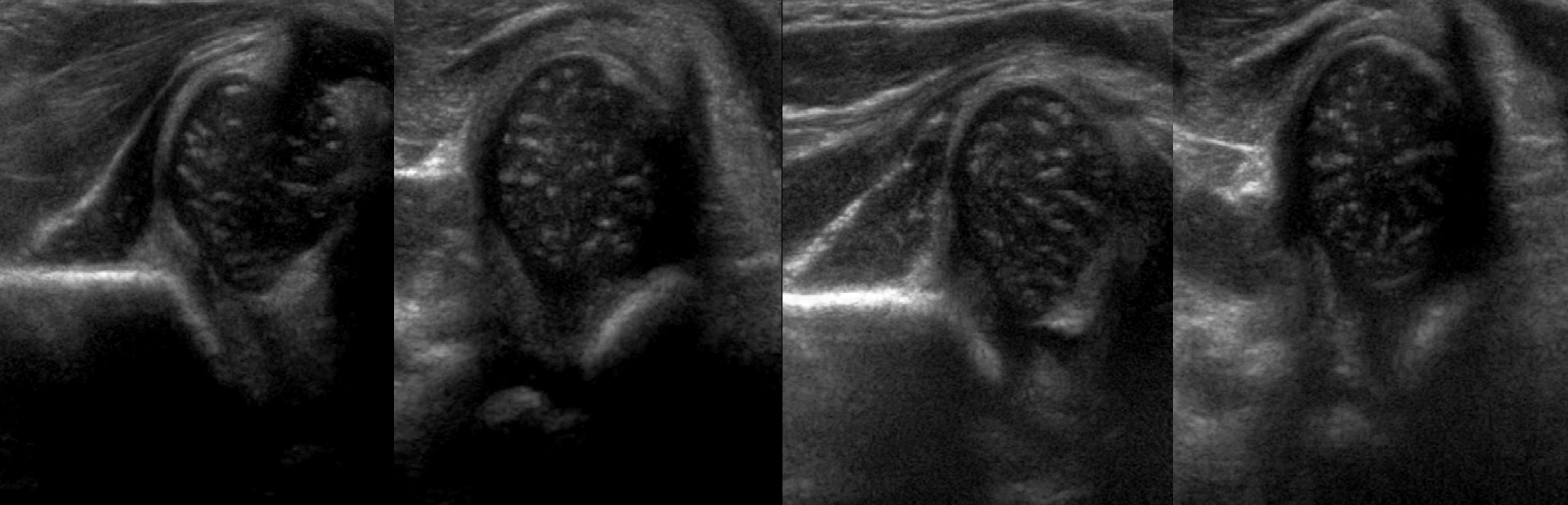
Поперечное сканирование тазобедренных суставов
В нейтральном положении на поперечном срезе Y-хрящ между седалищной и лобковой костью обозначает центр дна вертлужной впадины. В норме центр головки проходит через Y-хрящ (1), при подвывихе — смещается на 5-6 мм (2), а при вывихе вся головка вне впадины (3).
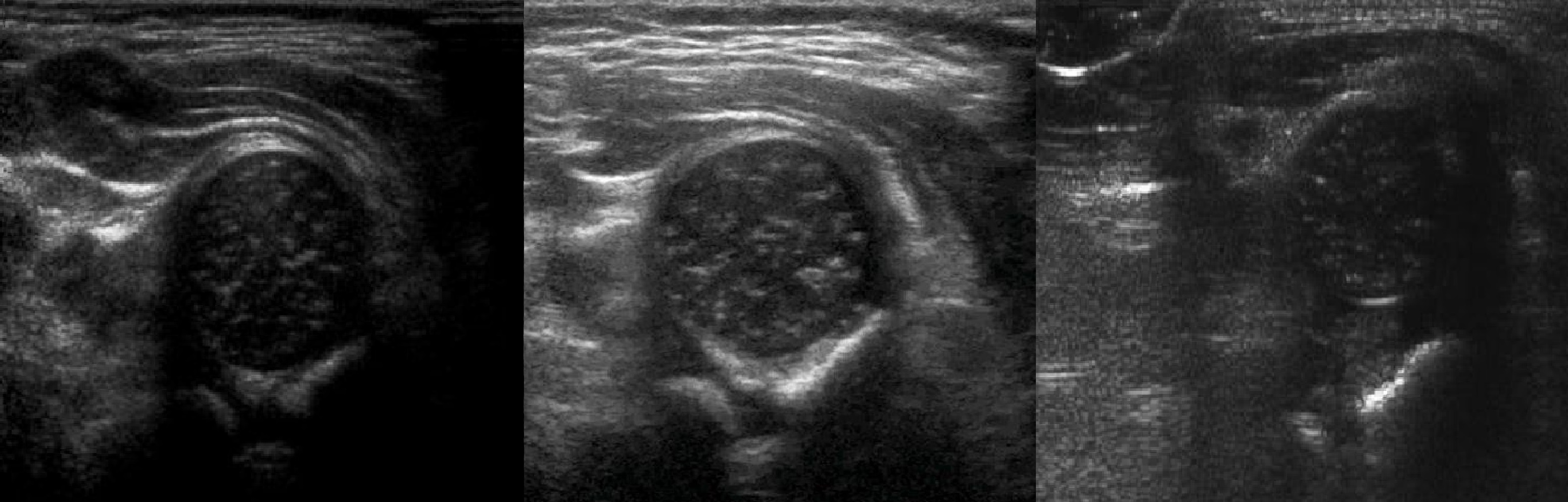
В положении сгибания на поперечном срезе головка погружена в «чашу» из метафиза спереди и седалищной кости сзади (1). При подвывихе головка смещаются кнаружи (2), а при вывихе садится верхом на седалищную кость (3).

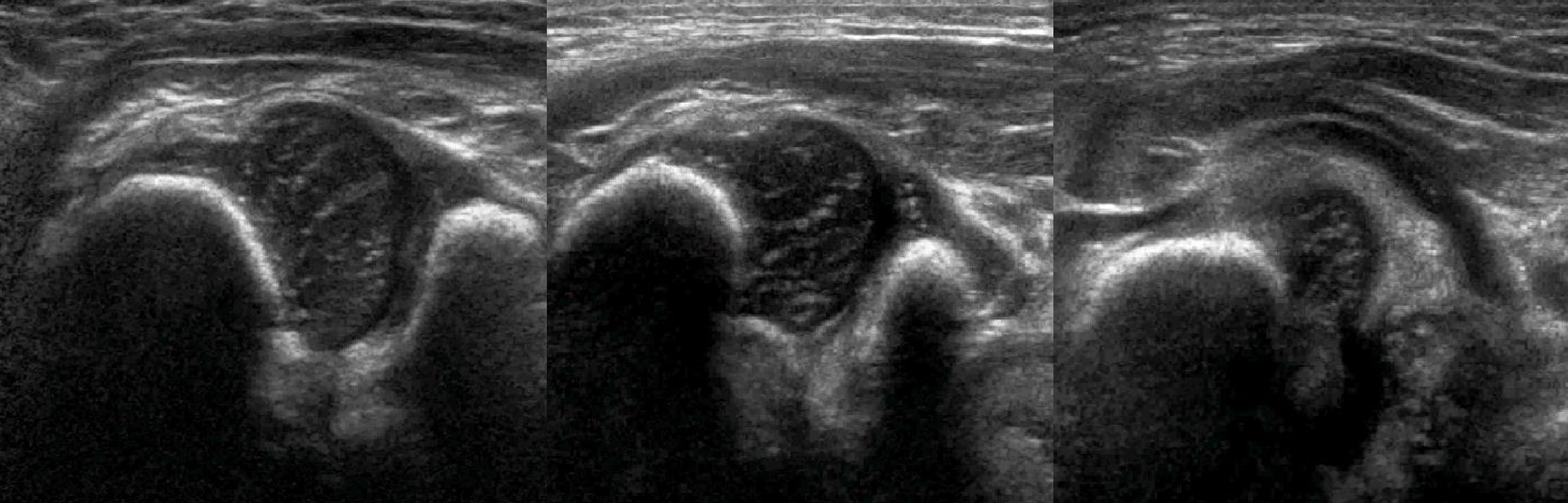
Задачи
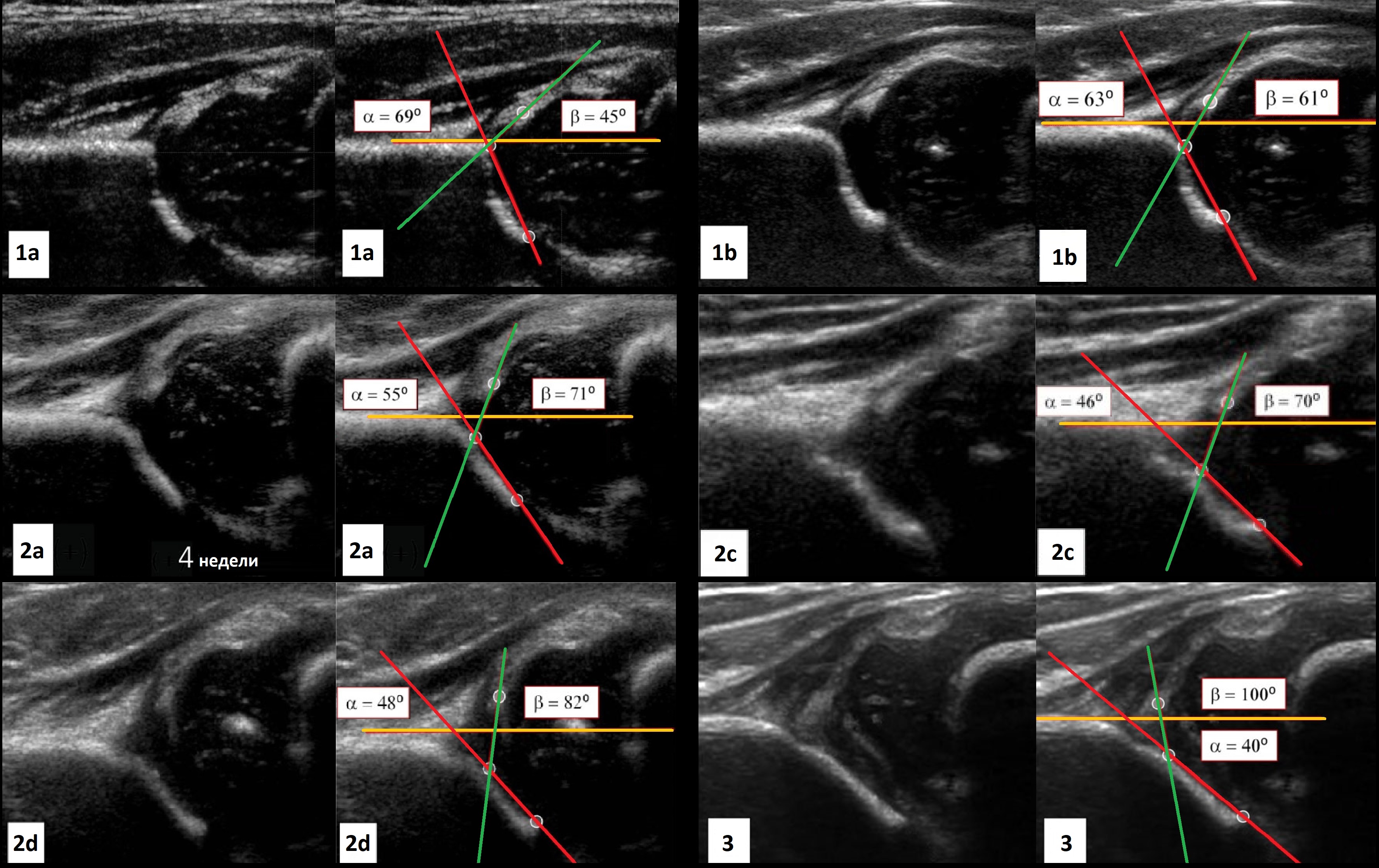
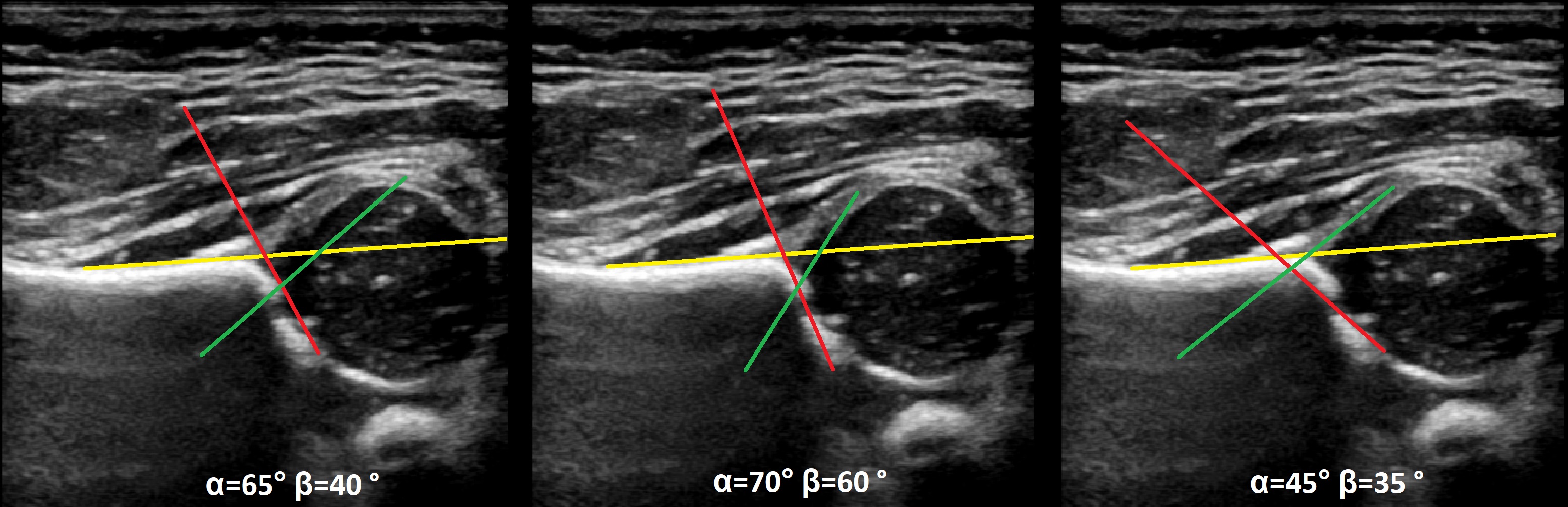
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
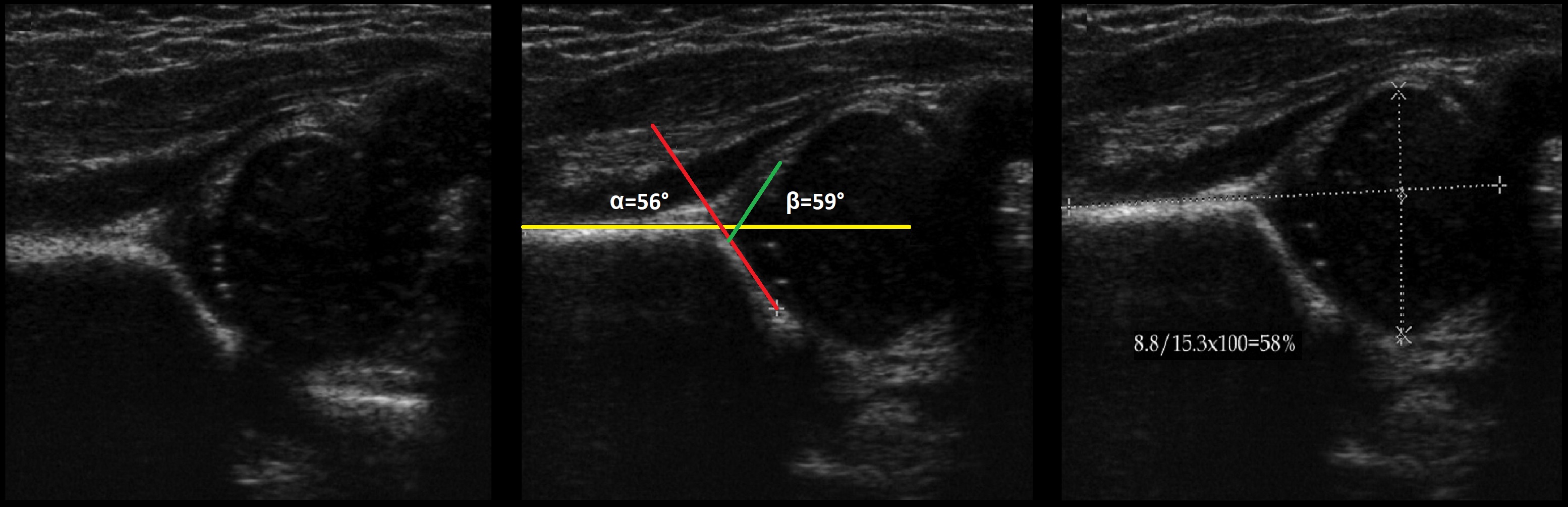
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки <50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.
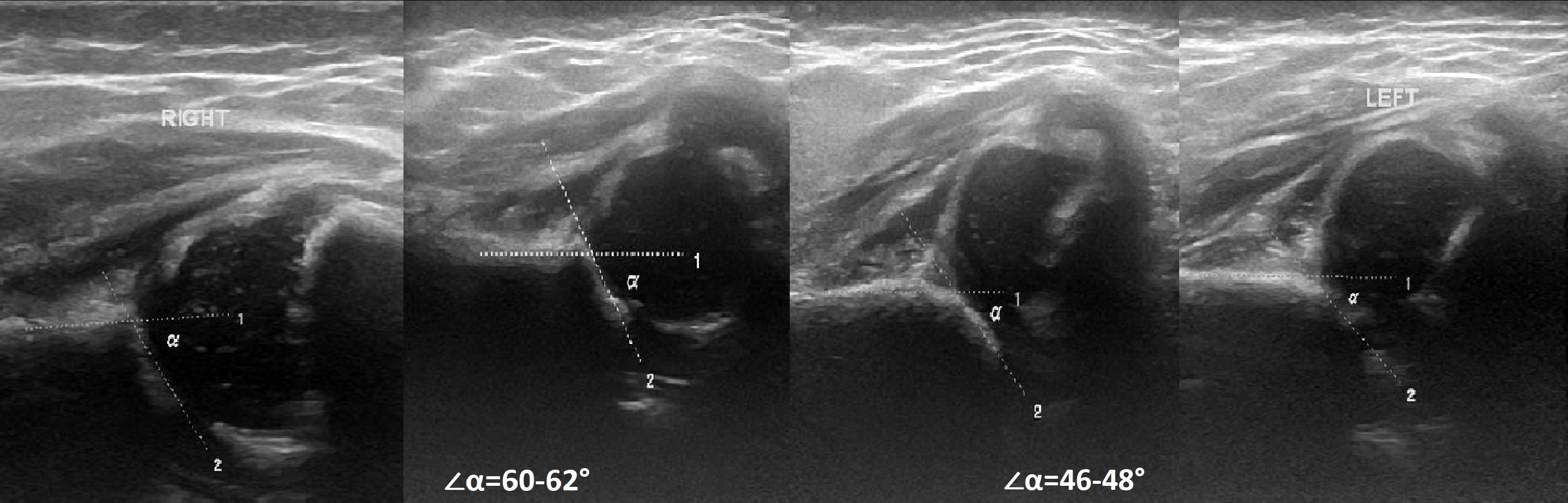
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
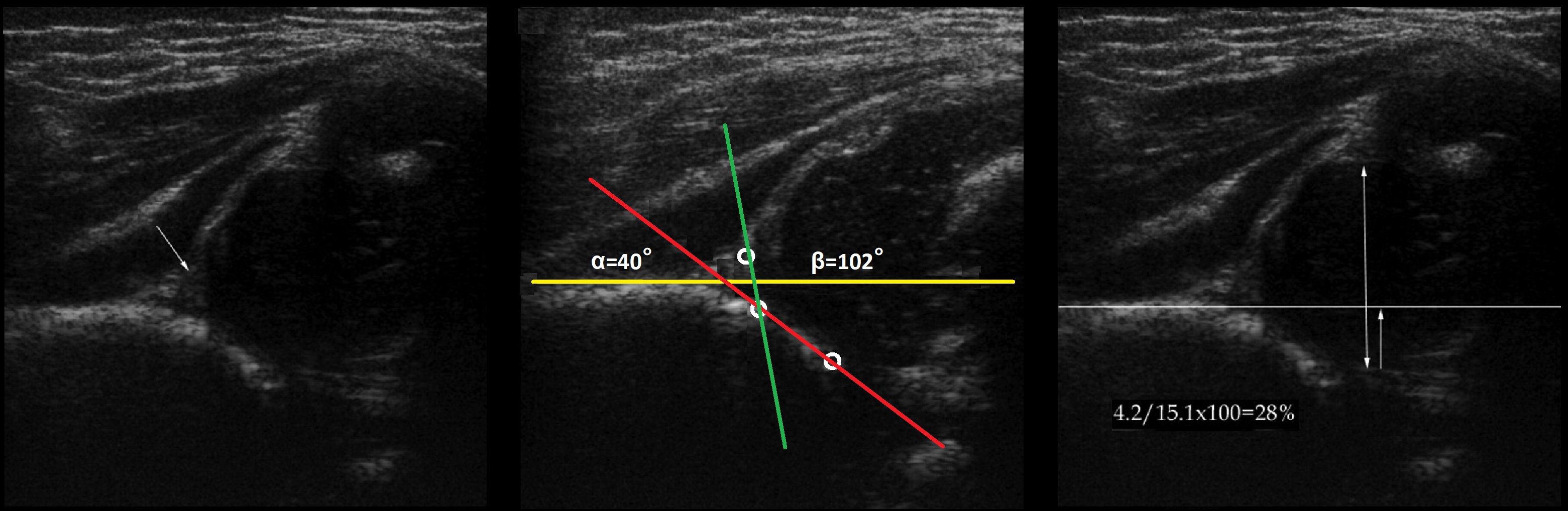
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки <28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
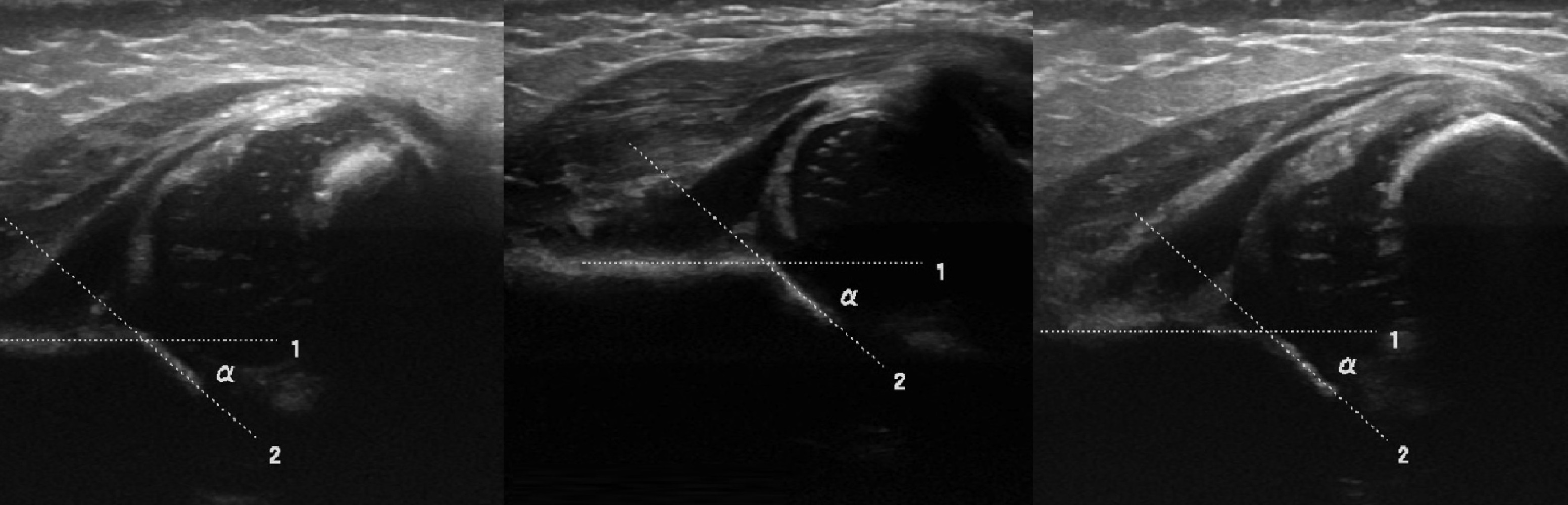
Задача. На УЗИ т/б суставы, где ∠α<43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.

Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.

Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки <9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Источник
(Новости лучевой диагностики 1998 2: 19-21)
Ультразвуковая диагностика дисплазии тазобедренных суставов.
Улезко Е. А., Бучель Ю. Ю., Фень Е. П.
7-я клиническая больница, городской консультативно-диагностический центр для детей, г. Минск.
Раннее выявление детей с врожденной дисплазией и врожденным вывихом бедра является важной задачей современной ортопедии. Ведь начало лечения данной патологии до 3-х месяцев у 97% детей приводит к отличным и хорошим результатам [1]. Однако, общепринятая рентгенологическая методика диагностики все же не позволяет в полном объеме оценить состояние сустава у ребенка первых трех месяцев жизни.
В последнее время в детской ортопедии у детей первого года жизни начинает широко применяться ультразвуковое исследование тазобедренных суставов, которое позволяет без применения рентгенологических методов решить вопрос о наличии дисплазии, подвывиха или вывиха. Даный метод исключает вредное лучевое воздействие, в том числе гонадную дозу, получаемую при рентгенологическом исследовании тазобедренных суставов. Ультразвуковое исследование позволяет оценить хрящевые структуры, которыми в основном и представлен тазобедренный сустав у детей первых месяцев жизни, а также мышечные и соединительно-тканные компоненты. Метод неинвазивен, возможно его многократное использование и применение функциональных проб [2].
Головка бедренной кости у детей первых месяцев жизни состоит из хрящевой ткани. Ядро окостенения головки бедра чаще появляется на 3-5 месяце. Ультразвуковое исследование позволяет обнаружить ядро окостенения на несколько недель раньше, чем рентгенологическое. Хрящевая часть головки бедра слабо отражает ультразвуковые волны, обеспечивая окно для исследования вертлужной впадины.
Вертлужная впадина состоит из неоссифицированного хряща, который визуализируется в виде зоны пониженной эхогенности, ограниченной краями подвздошной и седалищной костей.
Labrum состоит из гиалинового хряща пониженной эхоплотности и небольшого количества фибринознохрящевой ткани более высокой эхогенности.
По мере роста ребенка костные края вертлужной впадины и проксимальная часть бедра препятствуют проникновению ультразвука и визуализируются как структуры высокой эхогенности. Иногда в полости сустава обнаруживается воздух в виде непостоянных пятен высокой эхогенности, исчезающих при движении конечности, что расценивается как нормальное явление.
Методика ультразвукового исследования тазобедренных суставов, ультразвуковая классификация их врожденной патологии впервые разработаны австрийским врачом Graf в 1984 году и в настоящее время является общепризнанной [3,4].
Ультразвуковое исследование тазобедренных суставов проводится линейным датчиком 5,0 или 7,5 МГц. Ребенок укладывается на бок, нога согнута под углом 20-30о в тазобедренном суставе, что позволяет получить лучший косой срез. Исследование рекомендуется проводить в специальной укладке, которую нетрудно самостоятельно изготовить из поролона или одеяла (Рис. 1). Поскольку у новорожденных поясничный лордоз отсутствует, оптимальный скан может быть получен при положении плоскости сканирования (датчика) параллельно поясничному отделу позвоночника. Изображение сустава необходимо получить как можно ближе к средней линии сустава. Датчик устанавливается в проекции большого вертела. Вначале исследования может быть полезным перемещение датчика вдоль проксимального отдела бедра, которое визуализируется на поперечном скане в виде серпа высокой эхогенности. Перемещение датчика кзади позволяет получить изображение срединного среза головки бедра, имеющей форму шаровидного образования пониженной эхогенности. Необходимо сделать по крайней мере две качественные сканограммы каждого сустава для дальнейшего сравнения.
Показаниями к проведению ультразвукового исследования являются: симптомы “щелчка“ и “соскальзывания“ в первую неделю жизни; ограничение отведения бедра; асимметрия ягодичных складок; укорочение ноги; нарушение ротации бедра; рождение в ягодичном предлежании; повышение мышечного тонуса в нижних конечностях; наличие патологии тазобедренных суставов у близких родственников.
В норме (Рис. 2) головка сустава центрирована в ацетабулярной впадине. Костная часть крыши визуализируется практически горизонтально, хрящевая часть (лимбус) определяется в виде гиперэхогенной полоски, накрывающей головку сустава. Основная линия проводится по краю подвздошной кости, параллельно ей, через центр ацетабулярной впадины. Линия костной крыши проходит через костный выступ и у-образный хрящ и образует угол альфа. Линия хрящевой крыши проводится через костный выступ по основанию лимбуса и образует угол бетта (Рис. 3).
В практической работе удобно пользоваться сонометром (Рис. 4) — специальной шкалой, помогающей классифицировать суставы по типам (Таблица).
Ультразвуковые типы тазобедренных суставов.
Тип 1а (Рис. 2) характеризуется наличием заостренного костного выступа, при типе 1б-костный выступ сглажен (Рис. 5).
Тип 2 определяется как несформированный (незрелый) тазобедренный сустав (Рис. 6). Головка сустава центрирована, костный выступ округлый, костная часть крыши поката, хрящевая часть крыши широкая. У недоношенных детей и детей до 3-х месяцев такой сустав можно считать физиологически незрелым, диспластичным — тип 2а, что требует динамического наблюдения. После 3-х месяцев жизни подобная ультразвуковая картина расценивается как тип 2б и такие дети нуждаются в соответствующих лечебных мероприятиях. Тип 2с, так называемый предподвывих, когда головка сустава центрирована, но хрящевая часть недостаточно покрывает ее, костная часть крыши закруглена.
Тип 3 (Рис. 7) — подвывих, характеризуется эксцентрично расположенной головкой сустава, хрящевая часть крыши не определяется. У детей старше 3-х месяцев длительное давление головки на хрящевые структуры впадины вызывает дегенаративные процессы в тканях и при ультразвуковом исследовании отмечается усиление эхогенности в области ее хрящевой части.
При вывихе — тип 4 — головка сустава располагается вне полости сустава, децентрация ее происходит чаще латерально. Отмечается симптом “пустой“ ацетабулярной впадины (Рис. 8).
Таблица. Ультразвуковые типы тазобедренных суставов.
Типы
Угол альфа
Угол бетта
Зрелый сустав
1 а
> 60о
< 55о
1 б
> 60о
> 55о
Незрелый сустав
2 а
50-59о
> 55о
2 б
50-59о
> 55о
2 c
43-49о
> 55о
Подвывих
3 а
< 43о
> 77о
3 б
< 43о
> 77о
Вывих
4
< 43о
> 77о
Таким образом, ультразвуковой метод исследования тазобедренных суставов обладает высокой чувствительностью и специфичностью и может заменить или дополнить рентгенологические исследования в выявлении данной патологии у детей первого года жизни.








Источник
Период новорожденности — один из важнейших периодов жизни человека, в течении которого происходит адаптация организма ребенка к условиям внеутробной жизни. В настоящее время в клиническую практику педиатрии и неонатологии широко внедряются современные методы ультразвуковой диагностики.
Обеспечение максимального количества информации за короткое время с помощью простой техники, отсутствие лучевой нагрузки, возможность многократного исследования, неинвазивность — это то, что позволяет поставить ультразвуковые методы исследования в число первейших диагностических методов для новорожденных и детей первого года жизни.
Одним из актуальных вопросов для врачей-ортопедов детского возраста остается проблема ранней диагностики диспластических заболеваний тазобедренных суставов, в первую очередь врожденного вывиха бедра. К сожалению, частота данного заболевания из года в год неуклонно растет. При этом на одного мальчика с измененными тазобедренными суставами приходится 6 девочек.
Что может послужить поводом для обследования ребенка на данную патологию?
Прежде всего, это особенности беременности и родов: многоплодная беременность, тазовое и другие аномальные предлежания, анемия беременных, крупный плод, кесарево сечение. Поводом для направления на обследование может также послужить наличие врожденного вывиха бедра или другой врожденной ортопедической патологии у одного из родителей малыша.
У ребенка первых месяцев жизни о состоянии тазобедренных суставов может говорить ограничения разведения бедер. Родителей должна насторожить асимметрия подъягодичных и подколенных складок, повышение мышечного тонуса в ножках, т.е. их излишнее напряжение. Врожденный вывих бедра как процесс проходит 3 основных стадии развития:: предвывих, подвывих и собственно вывих. У ребенка первых дней жизни может определяться самая ранняя стадия — когда головка бедра вывихивается из вертлужной впадины таза и может легко вправляться обратно. Без качественной диагностики и лечения, с течением времени происходит стойкое смещение головки бедра, она полностью оттесняется со своего физиологического места и теряет контакт с соответствующей суставной поверхностью, т.е. формируется собственно вывих бедра, который ведет к тяжелым изменения тазобедренного сустава и всего скелета ребенка.
Традиционным видом диагностики диспластических поражений тазобедренного сустава остается рентгенодиагностический метод. Однако он, во-первых, не позволяет оценить мягкотканный компонент суставов (хрящи, мышцы, соединительную ткань). Во-вторых, необходимо учитывать и лучевую нагрузку, которая ведет к снижению защитных свойств организма ребенка. Кроме того, и это немаловажный факт, рентгенологический метод является информативным в возрасте не ранее 3 месяцев, когда эффективность лечения при выявлении патологии уже снижается. В немалом проценте случаев у детей раннего возраста рентгенологический метод может быть не информативен: есть клинические проявления, есть морфологические изменения на УЗИ, а на рентгенограмме нет данных за патологию.
Ранняя диагностика врожденного вывиха бедра имеет исключительно важное значение для дальнейшего правильного роста малыша. В случаях поздно начатого лечения у 10-60% больных развивается коксартроз (неподвижность тазобедренного сустава) и другие тяжелые морфологические изменения. При правильной постановке диагноза на первом месяце жизни ребенка достигается 100%-й успешный результат лечения, на 3-м месяце — 80%, на 6-м месяце — 50%, а после года — всего 4%.
Если Вы уже приняли решение провести обследование, приходите к нам! В наших клиниках квалифицированные специалисты проводят УЗИ-исследования на аппаратах последнего поколения.
Источник
