Ушиб головного мозга карт
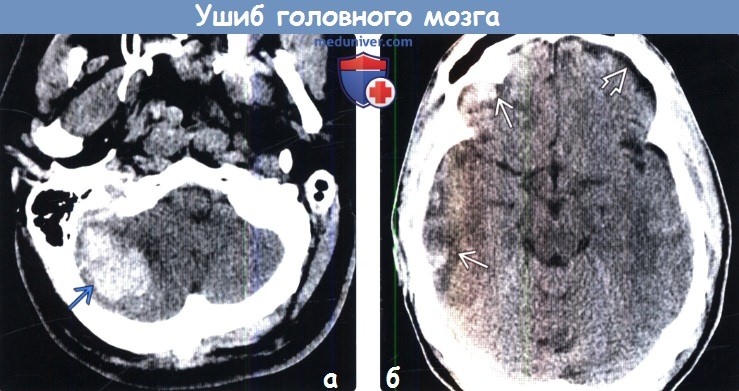
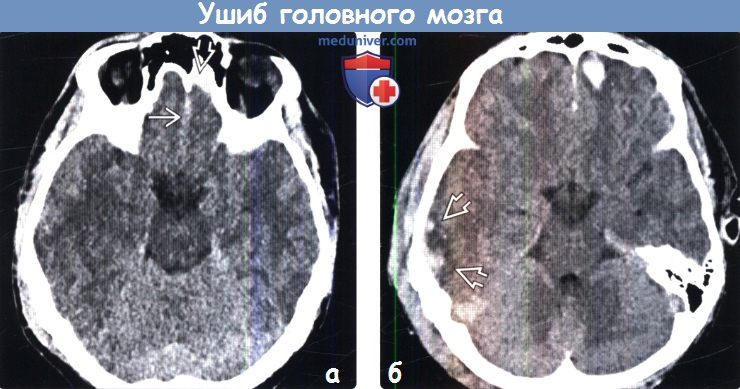
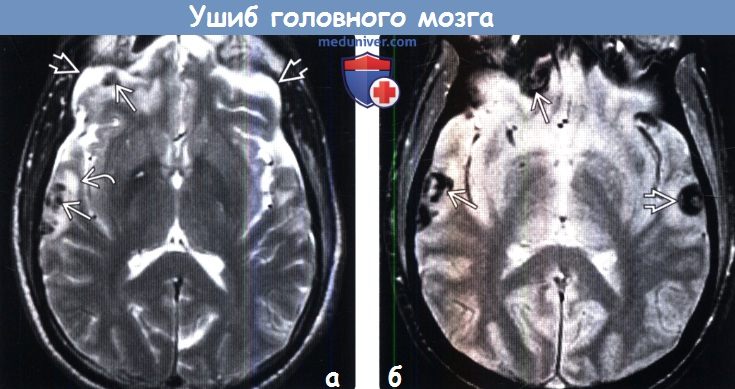
Диагностика ушиба головного мозга по КТ, МРТа) Определение: б) Визуализация: 1. Общие характеристики ушиба головного мозга:
2. КТ при ушибе головного мозга: 3. МРТ при ушибе головного мозга:
4. Радионуклидная диагностика: 5. Рекомендации по визуализации: в) Дифференциальная диагностика ушиба головного мозга: 1. Инфаркт: 2. Тромбоз венозного синуса: 3. Энцефалит: 4. Новообразование низкой степени злокачественности: 5. Преходящие постприступные изменения: г) Патология: 1. Общие характеристики ушиба головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: 4. Цитология: г) Клинические признаки ушиба головного мозга: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение ушиба головного мозга: д) Диагностическая памятка: е) Список литературы:
— Вернуться в оглавление раздела «Лучевая медицина» Редактор: Искандер Милевски. Дата публикации: 8.3.2019 |
Источник
S02.0 Перелом свода черепа
S02.1 Перелом основания черепа
S06.0 Сотрясение головного мозга
S06.2 Диффузная травма головного мозга
S06.3 Очаговая травма головного мозга
S06.4 Эпидуральное кровоизлияние
S06.6 Травматическое субарахноидальное кровоизлияние
S06.9 Внутричерепная травма неуточненная
Общемозговые симптомы
Потеря сознания (оглушение,
сопор, кома).
Потеря памяти —
амнезия (ретроградная; антероградная; антероретроградная).
Головная боль. Головокружение. Неустойчивость
в позе Ромберга. Тошнота и рвота. Вегетативные
проявления (слабость, шум или звон в ушах, бледность или гиперемия
кожи, повышенная влажность или сухость, лабильность пульса и др.)
Очаговая симптоматика
Полушарные и краниобазальные признаки
Нарушения отсутствуют: сухожильные
рефлексы нормальные с обеих сторон, функции черепных нервов и сила в
конечностях сохранены.
Наличие очаговой симптоматики: монопарез, гемипарез,
трипарез, триплегия, тетрапарез, тетраплегия, нарушения черепных нервов
(сглаженность носогубной складки, девиация языка), речевые расстройства
(моторная или сенсорная афазия), пароксизмы клонических или клонико-тонических
судорог в конечностях.
Менингеальные симптомы (поза «курка»,
светобоязнь, повышенная возбудимость, судорожный припадок, интенсивная головная
боль с иррадиацией в шею или глазные яблоки, боли в глазных яблоках, тошнота и
рвота, ригидность затылочных мышц и положительные симптомы Кернига и
Брудзиньски, повышение температуры тела до 39-40 °С, особенно если
присоединяется инфекция).
Стволовые симптомы
Нарушения отсутствуют: зрачки
равного диаметра с нормальными реакциями на свет, роговичные рефлексы
сохранены.
Наличие очаговой симптоматики:
Верхнестволовой —
оглушение или сопор, тахипноэ и «упорядоченное дыхание», когда
продолжительность вдоха и выдоха становится одинаковой; учащение ЧСС до 120 в
минуту и повышении АД до 200/100 мм рт.ст.; глазодвигательные расстройства:
симптом «плавающего взора», нистагм, дивергенция в вертикальной и
горизонтальной плоскостях, конвергенция, парез взора и т.д.; высокий мышечный
тонус, оживленные рефлексы, двусторонние патологические рефлексы со стоп
(Бабински, Гордона, Оппенхайма); глотание не нарушено; температура тела высокая.
Нижнестволовой (бульбарный) синдром —
кома; патологические формы дыхания; пульс слабый и частый; АД падает до 70/40
мм рт.ст. и ниже; зрачки широкие, реакция на свет едва уловимая; глотание резко
нарушено; терморегуляция снижена.
Дислокационный симптом —
быстрый переход от верхнестволового к нижнестволовому синдрому в результате
ущемления мозга.
Диффузное аксональное повреждение мозга —
результат воздействия на голову линейного или углового ускорения
(дорожно-транспортные травмы, падения с высоты). Повреждение аксонов,
соединяющих кору с подкоркой и стволом мозга. Клиника: длительное коматозное
состояние (в течение многих суток), децеребрационная ригидность,
глазодвигательные нарушения, тетрапарез, гипертермия, гипергидроз, артериальная
гипертензия, гипотензия, нарушения дыхания. Исход комы зачастую
— вегетативное состояние.
——————————————————
S06.0. Сотрясение головного мозга
Вслед за травмой развиваются общемозговые
симптомы: потеря сознания, потеря памяти (чаще ретроградная), головная боль,
тошнота, одно- или двукратная рвота, слабость, головокружение, вегетативная
лабильность, неустойчивость в позе Ромберга, положительный симптом
Манна-Гуревича.
ПОМОЩЬ:
Иммобилизация шейного отдела позвоночника воротниковой шиной (при ДТП и
падении с высоты — обязательно; в остальных случаях, если есть подозрение на
травму шейного отдела позвоночника). Пульсоксиметрия. Ингаляция кислорода.
При боли:
Метамизол натрий (Анальгин) 50%-2 мл
в/в.
При сочетании с переломами трубчатых костей
или костей таза:
Фентанил 0,05-0,1
мг в/в.
При наличии раны:
Обработка раны антисептиком, асептическая
повязка.
Тактика
Госпитализация. Транспортировка на носилках, головной конец носилок приподнят
на 30 градусов. При отказе от госпитализации – актив в ОКМП.
————————————————-
УШИБ ГМ, В/ЧЕРЕПНОЕ КРОВОИЗЛИЯНИЕ; ПЕРЕЛОМ ОСНОВАНИЯ ЧЕРЕПА; ТРАВМАТИЧЕСКОЕ СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ
S06.3 Ушиб головного мозга, внутричерепное
кровоизлияние
I степень. Потеря
сознания от нескольких минут до 1 ч. По восстановлении сознания – выраженные
общемозговые симптомы и локальные, преимущественно микроочаговые признаки.
Последние сохраняются 12-14 дней. Нарушений жизненно важных функций нет.
II степень. Время
выключения сознания после травмы достигает 4-6 ч. Умеренно выраженные
расстройства витальных функций (верхние стволовые признаки) в виде брадикардии,
тахипноэ, повышения АД, нистагма и т.д. Как правило, эти явления преходящие. По
возвращении сознания отмечают амнезию, интенсивную головную боль, многократную
рвоту. В раннем посткоматозном периоде возможны расстройства психики.
Отчётливые локальные симптомы, сохраняющиеся от 3-5 нед до 6 мес., выраженные
менингеальные симптомы, могут быть найдены переломы свода и основания черепа,
во всех случаях — значительное субарахноидальное кровоизлияние.
III степень. Потеря
сознания после травмы — от нескольких часов до нескольких недель. Состояние
крайне тяжёлое. Изменение ЧСС (брадикардия или тахикардия), артериальная
гипертензия, нарушение частоты и ритма дыхания, гипертермия. Плавающие движения
глазных яблок, парез взора, тонический нистагм, двусторонний мидриаз или миоз,
нарушение глотания. Выявление локальных симптомов в виде парезов или параличей
с нарушением мышечного тонуса и рефлексов. Менингеальные симптомы – ригидность
затылочных мышц, положительными симптомами Кернига и Брудзиньски. Ушиб
головного мозга III степени, как правило, сопровождается переломами свода и
основания черепа и массивным субарахноидальным кровоизлиянием.
S02.1 Перелом основания черепа (свод и
основание)
Передняя черепная ямка –
кровоизлияния в параорбитальную клетчатку (симптом «очков» ) и истечение
ликвора с примесью крови из носовых ходов. (Травматические «очки» проявляются
через 12-24 ч и более с момента повреждения, чаще симметричные. Окраска
кровоподтёка гомогенная, не выходит за пределы глазницы. Пальпация
безболезненна. Отсутствуют признаки механического воздействия — раны, ссадины,
травмы глаза.)
Экзофтальм (кровоизлияние в
ретробульбарную клетчатку) и подкожная эмфизема при повреждении воздухоносных
полостей.
Средняя черепная ямка –
кровоподтёк в заднюю стенку глотки и ликворею из слуховых проходов.
Задняя черепная ямка –
тяжёлые бульбарные расстройства (повреждение ствола мозга) и кровоподтёки в
подкожную клетчатку области сосцевидного отростка. Все кровоподтёки при
переломе основания черепа появляются, как и симптом «очков», не ранее 12-24 ч с
момента травмы.
S06.6 Травматическое субарахноидальное
кровоизлияние
Утрата сознания после травмы зачастую
сменяется оглушенностью, дезориентацией, психомоторным возбуждением. Ретро- и
антероградная амнезия. Через 6-12 часов развивается менингеальный синдром:
сильная головная боль в затылочной и лобной области; боль в глазных яблоках и
шее; тошнота, многократная рвота; ригидность затылочных мышц, симптомы
Кернига и Брудзиньски; синдром нарастает, достигая пика к 7-8 суткам;
судорожный синдром. Позднее — синдром вклинения.
ПОМОЩЬ:
Иммобилизация шейного отдела позвоночника
воротниковой шиной (при ДТП и падении с высоты — обязательно; в остальных
случаях — при подозрении на травму шейного отд. позвоночника). Пульсоксиметрия.
Ингаляция кислорода. Холод на голову (лед или криопакеты). Энцефалография
(для неврологических бригад).
Катетеризация вены.
Мексидол 250 мг в/в (старше 18 лет).
При психомоторном возбуждении:
Диазепам (Реланиум) 10-20 мг (0,2-0,5
мг/кг) в/в
При многократной рвоте:
Придать больному положение на боку.
Метоклопрамид (Церукал) 2 мл (10 мг) (детям — 0,5
мг/кг; с 6 лет по 1 мл (5 мг)) в/м или в/в.
При судорогах:
Диазепам (Реланиум) 10-20
мг в/в
При недостаточном эффекте:
Диазепам (Реланиум) 10-20 мг в/в (повторно
через каждые 10 минут);
Тиопентал натрия* 200-400
мг в/в.
При быстро прогрессирующем угнетении
сознания; при выраженных расстройствах дыхания (у детей – ОДН I-IV
ст.):
Атропин 0,5
— 1 мг в/венно (по показаниям).
Вводная анестезия комбинацией препаратов (производится
при уровне сознания >4 балов по шкале комы ГЛАЗГО):
Мидазолам* 5
мг в/в и Фентанил 0,05
— 0,1 мг в/в или
Диазепам 10
— 20 мг в/в и Фентанил 0,05
— 0,1 мг в/в.
При коме:
Мидазолам* 5
мг в/венно или Диазепам 10
мг в/венно
Санация верхних дыхательных путей. Интубация
трахеи или применение ларингеальной трубки. ИВЛ/ВВЛ.
При нарастающем дислокационном синдроме:
Придать положение с приподнятым изголовьем до 30
градусов.
ИВЛ
в режиме гипервентиляции.
При снижении САД менее 100 мм рт
ст. У детей – при снижении САД до 20% от обычных цифр АД:
Натрия хлорид 0,9%
— 250 мл в/в струйно (20 мл/кг/час);
При недостаточном эффекте:
Допамин 5-15
мг/кг/мин или Норэпинефрин (Норадреналина
агетан) 16 мг или в разведении Натрия хлорида 250 мл 0,9% в/в
капельно 0,5-5 мкг/кг/мин (для реаним. бригад в центральный венозный катетер).
Натрия хлорид 0,9%
— в/в; ГЭК 6%- в/в струйно.
Тактика
Госпитализация. Транспортировка на носилках, головной
конец носилок приподнят на 30 градусов. При отказе от госпитализации – актив в
ОКМП.
—————————-
* для бригад АиР.
Источник