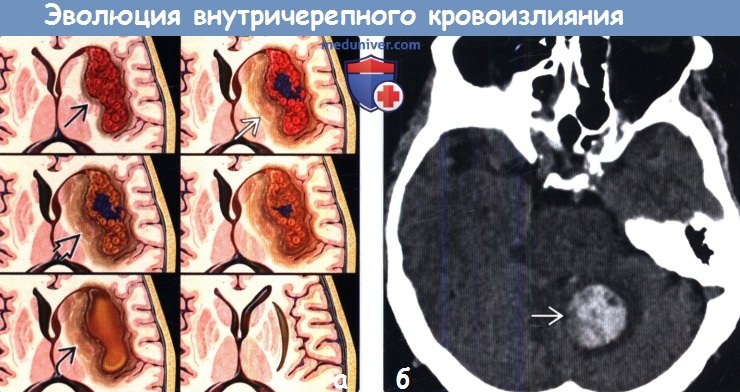
Рентген головного мозга показывает гематому
Лучевые исследования у пострадавших проводят по назначению хирурга, травматолога или невропатолога (нейрохирурга). Основанием для такого назначения являются травма головы, общемозговые (головная боль, тошнота, рвота, нарушение сознания) и очаговые неврологические симптомы (расстройства речи, чувствительности, двигательной сферы и др.). В направлении клинициста обязательно должен быть указан предположительный диагноз.
Тяжесть повреждения определяется не столько нарушением целости костей черепа, сколько повреждением головного мозга и его оболочек. В связи с этим в подавляющем большинстве случаев лучевое исследование при острой травме должно заключаться в выполнении КТ. Необходимо помнить, что в ряде случаев повреждение кажется легким и на рентгенограммах даже не выявляется нарушение целости костей, но из-за продолжающегося внутричерепного кровотечения состояние больного может значительно ухудшиться в последующие часы и дни.
Обычные рентгенограммы показаны главным образом при вдавленных переломах, когда отломки смешаются в полость черепа. На них можно также определить смешение обызвествленных внутричерепных образований, в норме располагающихся срединно (шишковидная железа, серповидный отросток), которое является косвенным признаком внутричерепного кровоизлияния. Кроме того, на рентгенограммах иногда можно выявить небольшие линейные переломы, ускользающие от рентгенолога при анализе КТ. Однако повторим еще раз, что основным лучевым методом исследования при травмах головы является КТ.
При выполнении лучевого исследования у больных с повреждением черепа и головного мозга рентгенолог должен ответить на три вопроса:
- имеется ли нарушение целости костей черепа;
- сопровождается ли перелом внедрением отломков в полость черепа и повреждением глазниц, околоносовых пазух и полости среднего уха;
- есть ли повреждение мозга и его оболочек (отек, кровоизлияние).
Среди повреждений мирного времени преобладают линейные переломы (трещины) костей свода черепа. При этом в подавляющем большинстве случаев они возникают в месте приложения силы (этот факт всегда облегчает выявление трещины). Перелом определяется как резкая, иногда зигзагообразная, местами раздваивающаяся полоска со слегка неровными краями. В зависимости от характера травмы положение и протяженность трещины очень разнообразны. Они могут затрагивать только одну пластину или обе, переходить на черепной шов, вызывая его расхождение.
Помимо трещин, наблюдаются дырчатые, вдавленные и оскольчатые переломы. При них, как отмечено выше, особенно важно установить степень смещения отломков в полость черепа, что легко осуществить с помощью прицельных снимков. Значительное смещение осколков наблюдается при переломах огнестрельного происхождения. При слепых ранениях необходимо определить наличие и точную локализацию инородных тел, в частности установить, в полости черепа или вне ее находится пуля или осколок.
Переломы основания черепа, как правило, являются продолжением трещины свода. Трешины лобной кости обычно опускаются к лобной пазухе, верхней стенке глазницы или решетчатому лабиринту, трещины теменной и височной костей — в среднюю черепную яму, а трещины затылочной кости — в заднюю черепную яму. При выборе методики рентгенографии учитывают клинические данные: кровотечение из носа, рта, ушей, истечение цереброспинальной жидкости из носа или уха, кровоизлияние в области века или мягких тканей области сосцевидного отростка, нарушение функции определенных черепных нервов. Соответственно клиническим и рентгенографическим признакам врач производит снимки передней, средней или задней черепной ямки.
На компьютерных томограммах зона свежего кровоизлияния имеет повышенную плотность, положение, величина и форма ее зависят от источника и локализации кровотечения. Плотность тени гематомы увеличивается в первые 3 дня после травмы и затем постепенно уменьшается в течение 1 — 2 нед.
Внутримозговая гематома обычно достаточно хорошо отграничена, при значительных размерах оттесняет соседние мозговые структуры (такой эффект получил название «масс-эффект»). Вокруг гематомы может быть зона пониженной плотности (гиподенсивная зона). Ее субстратом служит отечная мозговая ткань. Если кровоизлияние проникает в желудочек мозга, то участок повышенной плотности принимает форму соответствующего отдела желудочка. Травма может вызвать набухание вещества мозга вследствие отека и гиперемии. В этом случае на КТ отмечается зона повышенной плотности диффузного или очагового характера. Она наиболее четко вырисовывается через 12-24 ч после повреждения.
Кровоизлияние может произойти под твердую мозговую оболочку или между нею и костями черепа. Свежие субдуральные и эпидуральные гематомы тоже образуют на компьютерных томограммах область повышенной и однородной плотности, вытянутой, нередко овальной формы, которая прилежит к изображению черепных костей.
Одновременно может наблюдаться кровоизлияние в ткань мозга, а при большой субдуральной гематоме — масс-эффект. В последующем плотность гематомы уменьшается и становится даже меньше плотности мозгового вещества.
КТ позволяет обнаруживать кровоизлияние в околоносовые пазухи или проникновение воздуха из этих пазух в полость черепа — пневмоцефалию. Масс-эффект устанавливают также по смещению срединных структур при одномерном ультразвуковом исследовании.
Роль МРТ в обследовании больных с переломами черепа весьма ограничена. Основное назначение ее — контроль за состоянием головного мозга в процессе лечения.
Ушибы мозга представляют собой нередкие травматические повреждения, проявляющиеся отеком мозга с кровоизлиянием или без него. Иногда при ушибе может образоваться истинная гематома. Повреждения часто бывают множественными, значительная их часть приходится на лобные и височные доли.
При КТ отечная ткань проявляется участком пониженной плотности. Картина отека при МРТ зависит от метода получения изображения: на Т1-взвешенных томограммах зона отека выглядит гипоинтенсивной, на Т2-взвешенных — гиперинтенсивной. Кровоизлияние в мозг выявляется при КТ или МРТ.
Источник
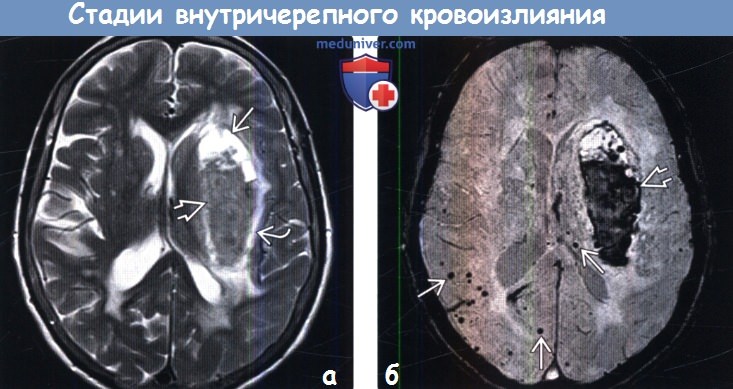
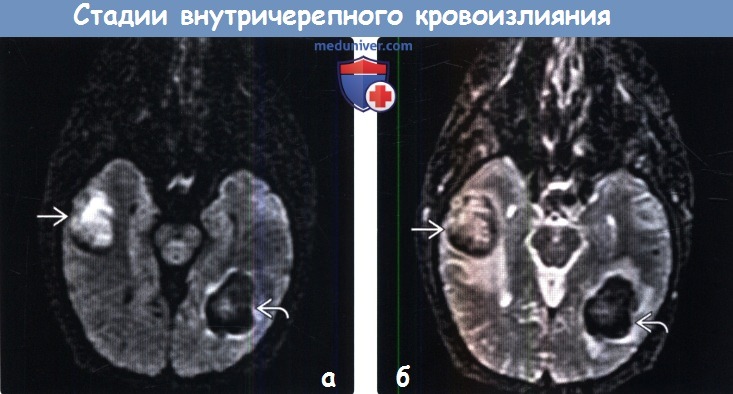
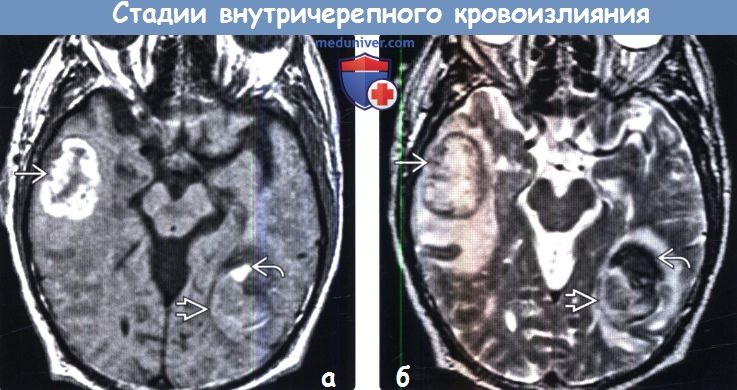
Диагностика стадии внутричерепного кровоизлияния по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики стадии внутричерепного кровоизлияния:
2. КТ определение стадии внутричерепного кровоизлияния: 3. МРТ определение стадии внутричерепного кровоизлияния: 4. Рекомендации по визуализации:
в) Дифференциальная диагностика внутричерепного кровоизлияния: 1. Жиросодержащие образования: 2. Кальцифицированные поражения: 3. Скопления белоксодержащей жидкости: г) Патология: 1. Общие характеристики стадии внутричерепного кровоизлияния: 2. Стадирование и классификация стадии внутричерепного кровоизлияния: 3. Макроскопические и хирургические особенности: 4. Микроскопия: д) Клиническая картина стадии внутричерепного кровоизлияния: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: е) Диагностическая памятка. Советы по интерпретации изображений: ж) Список литературы:
— Также рекомендуем «Спонтанное внутричерепное кровоизлияние на КТ, МРТ» Редактор: Искандер Милевски. Дата публикации: 13.3.2019 |
Источник