Растяжение прямой кишки у женщин
Содержание:
- Что такое ректоцеле и его причины
- Симптомы ректоцеле и классификация
- Диагностика заболевания
- Методы лечения
- Оперативное вмешательство
- Диета и лекарства при ректоцеле
- Лечебная гимнастика
- Осложнения ректоцеле
- Профилактика
О пролапсе (ректоцеле) обычные люди знают намного меньше, чем о других проктологических заболеваниях, поэтому у многих появляется масса вопросов относительно этой проблемы: что это такое, у женщин или мужчин оно появляется чаще, как лечить и какими способами предотвратить ее появление? Согласно статистике, ректоцеле страдают преимущественно женщины. Результаты последних исследований показывают, что болезнью страдает от 15 до 40% женщин в возрасте старше 45 лет.
Нередко заболевание остается не диагностированным по причине большого сходства с хроническим запором. В большинстве случаев больные пытаются справиться с симптомами пролапса самостоятельно, пока болезнь не будет выявлена случайно во время профилактического осмотра.
Что такое ректоцеле и его причины
Ректоцеле — опущение прямой кишки в сторону лобковой кости, то есть в заднюю стенку влагалища. Так называемый карман выпячивается во влагалище, из-за чего появляются проблемы со стулом и страдает интимная жизнь. Увидеть фото этой патологии практически невозможно, как и определить заболевание только по симптомам. В 80% случаев опущение прямой кишки такого типа протекает скрыто, особенно на первых стадиях.
Причин появления ректоцеле прямой кишки множество. Основным фактором, провоцирующим развитие патологии, становится ослабление ректовагинальной перегородки и мышц тазового дна. Привести к ним могут следующие явления:
- врожденная слабость мышц тазового дна и ректовагинальной перегородки;
- роды крупного плода, которые сопровождаются разрывом или разрезом промежности;
- хроническое повышение внутрибрюшного давления вследствие запоров или тяжелого физического труда;
- функциональные патологии анальных сфинктеров;
- возрастные дистрофические изменения сфинктеров, мышц тазового дна и ректовагинальной перегородки;
- острые и хронические заболевания половых органов у женщин;
- состояние после удаления матки (гистероктомии).
Установлено, что такое заболевание у женщин — это следствие совпадения нескольких провоцирующих факторов.
В молодом возрасте оно возникает у женщин после родов или грубых акушерских манипуляций при наличии врожденной слабости ректовагинальной перегородки и тазовых мышц. У зрелых женщин ректоцеле развивается вследствие многократных родов и возрастных изменений, сопряженных с хроническим запором.
Симптомы ректоцеле и классификация
Заболевание развивается в несколько этапов, на каждом из них появляются симптомы определенного характера, связанные с изменениями функциональности прямой кишки.
Проблемы и степень дискомфорта изменяются в зависимости от стадии заболевания:
- На первой стадии больные жалуются на затрудненную дефекацию, которая возникает периодически. Появляется оно из-за того, что каловый комок попадает в выпячивание и остается в нем, несмотря на усиленные потуги. Справиться с проблемой помогает очистительная клизма и прием слабительных препаратов, однако проблема не исчезает, а болезнь прогрессирует.
- На второй стадии у больных появляется ощущение неполного опорожнения кишечника из-за того, что каловые массы задерживаются в выпячивании прямой кишки в больших объемах. Для полного опорожнения прямой кишки необходимо двухэтапная дефекация, а иногда и дополнительные манипуляции — нажатие на промежность или выталкивание калового кома рукой через заднюю стенку влагалища. Периодически могут беспокоить распирающие боли в прямой кишке, внизу живота или промежности, так как застой кала провоцирует воспалительные процессы в дистальном отделе толстой кишки. Из-за необходимости долго и сильно тужиться возникают сопутствующие проблемы — геморрой, анальные трещины, криптит. При ректоцеле 2 степени сложно обойтись без слабительных препаратов.
- При ректоцеле 3 степени описанные ранее симптомы дополняются выпадением части прямой кишки во влагалище и из половой щели. Больные жалуются на ощущение инородного предмета в половых путях, многочисленные ложные позывы к опорожнению прямой кишки. У них регулярно возникают инфекции половых путей, развивается опущение матки, недержание мочи. На этом этапе слабительные средства не помогают облегчить дефекацию, женщине приходится помогать процессу выхода калового кома надавливаниями на выпячивание.
Признаки, по которым можно определить ректоцеле, рассмотрены на рисунке ниже.
При отсутствии своевременной диагностики прогрессирует ректоцеле достаточно быстро. Заболевание переходит на следующую стадию за 2-3 года.
Диагностика заболевания
Предположить ректоцеле можно на основании предъявленных пациентом жалоб, однако этого недостаточно, ведь врачу предстоит определить степень развития заболевания и имеющиеся сопутствующие патологии. Эта информация поможет подобрать эффективное лечение.
Основным методом диагностики заболевания считается осмотр пациента на гинекологическом кресле. Врач просит слегка натужиться, чтобы удостовериться в том, что на задней части влагалища появляется выпячивание. Проводится и пальцевое исследование прямой кишки и влагалища. Фиксация их размеров помогает установить (приблизительно) степень патологических изменений.
Дополнительно проводятся инструментальные исследования:
- аноскопию;
- ректороманоскопию;
- функциональное исследование анальных сфинктеров (сфинктерометрия и электромиография);
- проктографию с натуживанием.
С помощью этих исследований устанавливаются объективные показатели размеров выпячивания, механизма нарушений акта дефекации и наличие сопутствующих патологий. При подозрении на скрытые кишечные кровотечения производят анализ кала на скрытую кровь. Дополнительно исследуют кровь на признаки воспалительных процессов в организме, анемии и заболеваний внутренних органов. Лабораторная диагностика обязательна при планировании хирургического вмешательства для устранения пролапса прямой кишки.
Во время постановки диагноза проктолог исключает заболевания, которые схожи с ректоцеле — цистоцеле и грыжа ректовагинальной перегородки.
Методы лечения
При опущении прямой кишки необходимо комплексное лечение, которое направлено на восстановление состояния и функций прямой кишки, нормализацию микрофлоры кишечника и предупреждение дальнейшего прогрессирования болезни. Основной способ устранения патологии — операция по восстановлению положения прямой кишки. До ее проведения практикуется консервативная терапия, цель которой состоит в коррекции моторных и эвакуаторных функций дистального отдела толстой кишки. Она предполагает соблюдение диеты, выполнение специальных упражнений и прием медикаментов.
Оперативное вмешательство
Хирургическое лечение применяется преимущественно при 2 и 3 степени пролапса, а также на первой стадии, когда есть тенденция к прогрессированию патологического процесса. Существует несколько сотен видов хирургических методов, применяемых при ректоцеле, но все они так или иначе основаны на укреплении ректовагинальной перегородки и ликвидации выпячивания прямой кишки.
Для устранения пролапса используют следующие методы:
- ушивание стенки прямой кишки;
- ушивание мышц, удерживающих прямую кишку, и задней стенки влагалища;
- установка сетчатого импланта, удерживающего прямую кишку в физиологически правильном положении.
Если во время диагностики обнаруживаются дополнительные патологии (геморрой, анальная трещина, полипы прямой кишки, цистоцеле), проводится комбинированная операция для корректирования сопутствующих проблем.
В большинстве случаев операция по устранению ректоцеле проводится с применением общей или эпидуральной анестезии.
Прогнозы после хирургического вмешательства положительные. Большая часть женщин навсегда избавляется от симптомов пролапса, особенно если использовался сетчатый имплантат. Для полного восстановления функций прямой кишки потребуется 1-2 месяца. В этот период рекомендовано воздерживаться от интимной жизни, придерживаться диеты.
Диета и лекарства при ректоцеле
Консервативное лечение, которое включает в себя соблюдение диеты и прием медикаментов, используется на этапе подготовки к операции, а также после нее. Основная цель такой терапии — нормализация стула и восстановление моторно-эвакуаторных функций прямой кишки.
Важно! Лечение без операции только диетой и лекарствами при ректоцеле не эффективно, особенно если болезнь перешла во 2 и 3 стадию. Эти методы выполняют вспомогательную роль и облегчают симптоматику.
Диета при пролапсе прямой кишки подразумевает включение в рацион продуктов с большим количеством клетчатки. Это помогает увеличить объем стула и сделать его мягким, что облегчает процесс дефекации. Основу меню должны составлять:
- свежие овощи — бобы, стручки фасоли, брокколи и листовая капуста, мангольд, картофель запеченный и кукуруза, морковь, свекла и другие;
- фрукты и ягоды в свежем виде — авокадо, тыква, грейпфрут, малина, яблоки, черника и другие;
- крупы (гречневая, пшеничная, овсяная) в виде гарниров, каш на молоке или воде;
- хлеб из цельного зерна или отрубной;
- орехи;
- зелень.
Ежедневно в организм должно поступать не менее 30 г клетчатки. Если в рационе ее недостаточно, в него вводят отруби. Их предварительно замачивают в горячей воде и добавляют в каши, гарниры, супы, запеканки.
Консервативное лечение дополняет прием осмотических слабительных и препаратов, действие которых направлено на восстановление микрофлоры кишечника и перистальтики:
- прокинетиков — Мотилиум, Итоприд, Осетрон и другие;
- эубиотиков — Бифидумбактерин, Лактобактерин, Энтерол, Линекс, Ацилакт и другие.
Продолжаться прием препаратов должен не менее полутора месяцев до начала хирургического лечения ректоцеле. Принимать их необходимо и после операции.
Подбирать медикаменты самостоятельно нельзя. Лучше доверить это врачу, чтобы лечение было действительно эффективным и безопасным. Чтобы снизить вероятность выпадения половых органов, консервативная терапия дополняется ношением пессария.
Лечебная гимнастика
Специальная гимнастика используется для устранения проблем с опущением прямой кишки на начальных стадиях болезни. Она улучшают физическое состояние, ослабляет симптомы и способствует восстановлению моторики кишечника. Упражнения подбираются индивидуально исходя из особенностей течения болезни у отдельной пациентки. Длительность такой терапии составляет от 4 месяцев. После нормализации состояния ряд упражнений рекомендуется выполнять ежедневно для профилактики рецидива.
Важно помнить! Как бы ни были хороши восстановительные упражнения при ректоцеле, эффект от них будет заметен спустя длительный период и только при ежедневных занятиях.
Наиболее эффективными при ректоцеле считаются следующие ЛФК упражнения:
- вращение ногами в положении лежа;
- подъем таза из положения лежа на спине;
- подъем выпрямленных ног из положения лежа на животе;
- махи ногами назад из коленно-локтевого положения.
Полезным будет плаванье, спортивная ходьба, хождение по лестнице (можно использовать специальный тренажер-степер).
Положительно влияет на тонус мышц промежности и малого таза гимнастика Кегля. Основана она на имитации задержки мочеиспускания, во время которого стараются максимально напрячь мышцы по направлению снизу вверх. Выполнять восстановительные упражнения по этой методике можно в любое время по 200 и более повторов в день. Подробнее о технике выполнения смотрите в видео:
Несмотря на высокую эффективность, гимнастика не является основным способом лечения ректоцеле, особенно если диагностирована 2 или 3 стадия заболевания.
Осложнения ректоцеле
Если пролапс вовремя не выявить и не начать лечение, пациент рискует столкнуться с осложнениями. В их число входит:
- пролапс матки и половых органов;
- недержание мочи и/или кала;
- образование ректальных свищей;
- повреждение стенок кишечника с последующим кровотечением, которое в большинстве случаев будет скрытым, из-за чего возникнет железодефицитная анемия;
- сильные боли в промежности при половом акте.
Устранять перечисленные проблемы намного сложнее, чем пролапс. Поэтому лучше начать комплексную терапию сразу после постановки диагноза и соблюдать все рекомендации врача.
Профилактика
Избежать диагноза пролапс или ректоцеле иногда невозможно, особенно если речь идет о врожденной слабости тазовых мышц и ректовагинальной перегородки. Тем не менее, простые профилактические меры помогут предупредить развитие болезни и ее прогрессирование. Избежать проблем со здоровьем можно, если:
- избегать запоров, ходить в туалет при появлении позывов и не терпеть;
- следить за весом — ожирение может способствовать появлению пролапса;
- питаться продуктами с высоким содержанием клетчатки;
- вовремя лечить воспалительные и иные заболевания желудочно-кишечного тракта;
- исключить подъем тяжестей;
- укреплять мышцы тазового дна и промежности (в этом поможет гимнастика Кегля).
Женщинам необходимо регулярно посещать гинеколога, особенно после родов и при наличии предрасполагающих к пролапсу факторов.
Если появились симптомы заболевания, откладывать с походом к гинекологу или проктологу не имеет смысла. Чем раньше начать борьбу с этой болезнью, тем выше шанс устранить ее навсегда.
Источник
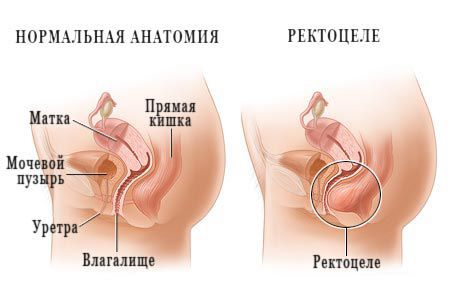
Ректоцеле (от лат. rectum — прямая кишка + греч. kēlē — выбухание, грыжа) — это мешкообразное выбухание стенки прямой кишки.
По форме различают:
- переднее: составляет большинство случаев заболевания, стенка прямой кишки через истончение или дефекты в ректовагинальной фасции (плотной перегородке из соединительной ткани, разделяющей влагалище и прямую кишку) выпячивается в направлении влагалища;
- заднее: более редкая форма заболевания. При нем задняя стенка прямой кишки выпячивается в сторону анально-копчиковой связки, т. е. назад, в сторону копчика.[1]
По данным литературы, ректоцеле встречается довольно часто, у 15-43% женщин,[2][3][4] однако в некоторых случаях может до определенной стадии развития не сопровождаться никакими симптомами и стать случайной находкой при обследовании.
В современной научной литературе ректоцеле рассматривают как изолированный, частный случай синдрома опущения тазового дна или тазового пролапса (лат. prolapsus — «выпадение»). Понятие «тазовое дно» объединяет в себе мышцы и соединительнотканные структуры, обеспечивающие физиологичное положение органов малого таза. Структуры тазового дна участвуют в фиксации органов малого таза и не позволяют им смещаться.
Тазовый пролапс, помимо ректоцеле, включает в себя опущение стенок влагалища, цистоцеле, уретроцеле, опущение и выпадение матки, энтероцеле, опущение промежности. Все эти заболевания не случайно объединены в один синдром: они имеют общие причины и общий механизм развития.[5]
Касаясь причин развития данного заболевания, необходимо пояснить, что оно является полиэтиологичным, то есть к его появлению приводит много разных причин, а чаще их сочетание.
Каждая беременность увеличивает риск развития ректоцеле на 31%.[6]
Самая часто встречающаяся причина заболевания — беременность и роды. Этот факт объясняется тем, что в процессе вынашивания беременности и родов происходит растяжение и ослабление структур тазового дна, удерживающих органы в правильном, физиологичном положении. Кроме того, риск развития ректоцеле повышают роды крупным плодом, стремительные роды, использование акушерских щипцов или вакуум-экстракции плода или другого акушерского пособия.
| Несостоятельность тазового дна | Повышение ВБД |
|---|---|
| Беременности и роды | Заболевания кишечника с хроническими запорами |
| Дисплазия соединительной ткани | Заболевания легких с хроническим кашлем |
| Возрастные изменения | Повышенная масса тела и ожирение |
| Дефицит женских половых гормонов | Регулярный подъем тяжестей |
| Заболевания женских половых органов, в т. ч. удаление матки | |
| Изменение конфигурации позвоночника в сторону сглаживания поясничного лордоза |
К этой же группе причин можно отнести и травмы мышечно-связочного аппарата, разрывы и расхождения, происходящие во время родов.
Однако, не у каждой рожавшей женщины, разовьется ректоцеле! У некоторых женщин в силу генетических причин, а также тренированности мыщц таза, которую можно развить с помощью специальных упражнений (biofeedback-терапия), поддерживающий аппарат тазового дна достаточно эластичный и в то же время прочный. Он мало подвержен различным изменениям и травмам, и ректоцеле у таких женщин не развивается никогда.
Важно упомянуть, что у женщин, рожавших с помощью операции кесарева сечения, существенно меньше риск возникновения ректоцеле.
Ключевыми в развитии ректоцеле являются 2 фактора:
- несостоятельность мышечно-связочного аппарата таза;
- хроническое, то есть длительное и частое, повышение внутрибрюшного давления (ВБД). ВБД повышается в момент натуживания (подъем тяжестей или частые запоры), при кашле (хронические заболевания легких, такие как бронхиальная астма или хроническая обструктивная болезнь легких).
Основной симптом ректоцеле — запоры. Заболевание начинается постепенно, и его проявления нарастают со временем. Сначала стул перестает быть регулярным, и возникает склонность к эпизодическим запорам. Затем к запорам присоединяется чувство неполного опорожнения кишки. Оно провоцирует частые, нерезультативные позывы к дефекации. У больного постепенно возникает необходимость принимать слабительные средства или использовать клизмы, что еще больше нарушает работу кишечника, со временем появляется лаксативная болезнь, т. е. зависимость от приема слабительных. Заболевание прогрессирует, запоры усугубляются, и способность к нормальной дефекации исчезает. Больные прибегают к ручному пособию, то есть надавливанию руками на промежность, либо заднюю стенку влагалаща.[7][8][9] Это является характерным признаком скопления кала в «мешочке», полости ректоцеле. Длительное натуживание вызывает еще большее растяжение стенки кишки. Формируется порочный круг.
Дополнительно происходит повреждение, травма слизистой оболочки прямой кишки, что приводит к присоединению других проктологических заболеваний (хроническая анальная трещина, хронический геморрой, хронический криптит, проктит, ректосигмоидит, свищи прямой кишки и т. д.). У ряда пациенток, напротив, развивается недержание кала.
Кроме того, при данном заболевании может существенно нарушаться и интимная жизнь: появляется ощущение инородного тела во влагалище, которое усиливается в положении стоя и исчезает или уменьшается лежа, дискомфорт и боли во время полового акта (диспареуния).[10][11]
Очень вероятно с течением времени присоединение симптомов опущения других органов малого таза: матки, мочевого пузыря, уретры. В таком случае могут возникнуть стрессовое недержание мочи, недержание стула и газов, частые мочеполовые инфекции, воспалительные заболевания женских половых органов. Опущение тазовых органов нередко сопровождается тянущими болями внизу живота.[12][13]
В основе патогенеза ректоцеле лежат изменения соединительнотканных структур тазового дна. Снижается выработка волокон коллагена и эластина, протеогликанов, нарушается пространственная структура белково-углеводных комплексов соединительнотканного матрикса. В результате чего мышечно-связочный аппарат тазового дна, и в частности, ректовагинальная фасция не обеспечивают нормального положения органов. Данные изменения могут происходить в результате врожденной дисплазии соединительной ткани, дефицита эстрогенов и возрастных изменений.
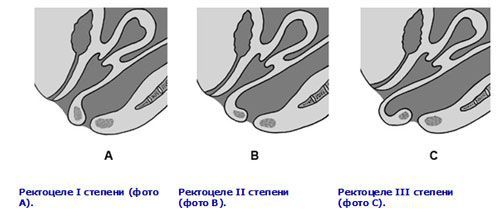
Классификация ректоцеле по степени тяжести:
- 1 степень — пациентов ничего не беспокоит, акт дефекации не нарушен, а ректоцеле диагностируется случайно при обследовании врачом по другому поводу. При ректальном исследовании обнаруживается небольшое выпячивание стенки прямой кишки.
- 2 степень — имеются нарушения акта дефекации, пациенты жалуются на ощущение инородного тела во влагалище, чувство неполного опорожнения кишечника. При ректальном исследовании обнаруживается мешкообразный карман, размерами доходящий до преддверия влагалища.
- 3 степень — пациентки испытывают выраженные затруднения при дефекации, необходимо ручное пособие. Выпячивание задней стенки влагалища вместе с прямой кишкой выходит за пределы половой щели. В кармане содержится кал, а иногда могут образовываться каловые камни. Находящаяся за пределами половой щели стенка влагалища подвергается склеротическим изменениям и изъязвлению.
По уровню дефекта выделяют:
- Низкое ректоцеле. Оно расположено в нижней части влагалища и сочетается с изменениями сфинктера прямой кишки;
- Среднее. Расположено в средней трети влагалища;
- Высокое. Расположено в верхней части влагалища.[14]
В случае отсутствия своевременной диагностики ректоцеле и квалифицированного лечения заболевание неуклонно прогрессирует, что может привести к развитию следующих состояний:
- воспалительные заболевания женских половых органов: кольпит, вагинит, вульвовагинит;
- изъязвление стенки влагалища и/или шейки матки;
- присоединение других форм тазовой десценции: опущение и/или выпадение матки, мочевого пузыря и уретры;
- присоединение хронической анальной трещины, хронического геморроя, ректовагинальных свищей, проктита, криптита и др. проктологических заболеваний.
- Диагностика ректоцеле начинается с беседы с пациентом, в ходе которой врач выясняет анамнез заболевания: длительность запоров, изменение их характера с течением времени, акушерский анамнез. Беседа может помочь составить предположение о причине запоров у данной больной: малоподвижный образ жизни, особенности питания, гипотиреоидизм, сахарный диабет, длительный прием медикаментов, синдром раздраженного кишечника по обструктивному типу и т. д. Врач также обращает внимание на тревожные признаки: наличие крови в стуле, боли в животе и вздутие, значительная потеря веса, наличие рака или воспалительных заболеваний кишечника у близких родственников.[15][16][17][18][19][20][21][22]
- Объективный осмотр, во время которого врач выполняет также пальцевое исследование прямой кишки и влагалища, позволяет обнаружить выпячивание прямой кишки, оценить его размеры, расположение и соотношение с соседними анатомическими структурами, определить степень тяжести ректоцеле, а также оценить признаки опущения других органов малого таза. В ходе оценки данных факторов наиболее целесообразно использование шкалы POP-Q, так как ее результаты наиболее объективны и воспроизводимы.
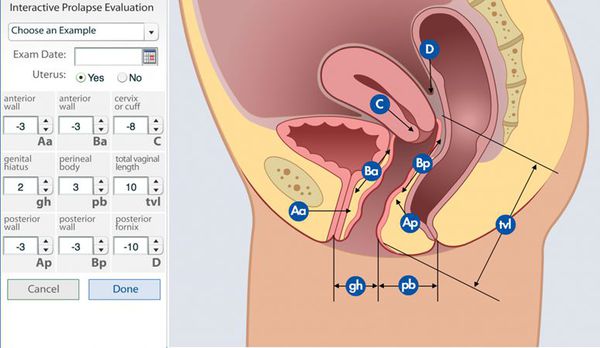
- Эвакуаторная проба с баллончиком, заполненным 100-120 мл жидкости.[22][23]
- Сфинктерометрия — метод оценки состояния сфинктера прямой кишки и его запирательной функции в покое и при натуживании. Данный метод может использоваться для оценки влияния лечения на тонус и силу мыщц тазового дна.[20]
- Профилометрия — исследование функции запирательного аппарата прямой кишки.[24]
- Дефекография — это метод рентген-диагностики, в ходе которого производят заполнение прямой кишки контрастным веществом и оценивают акт дефекации. Метод позволяет оценить размер ректоцеле, положение прямой кишки относительно лобково-копчиковой линии в покое и при натуживании, время опорожнения кишки, остаточный объем кала, другие признаки синдрома опущения промежности (внутренняя инвагинация, сигмоцеле, диссенергия тазовых мыщц).[19][21]
- Исследование пассажа рентген-констрастного вещества по толстой кишке используется для диагностики причин запоров и выявления медленно-транзиторных запоров.[25][26][27][28]
- МРТ органов малого таза с натуживанием позволяет оценить состояние не только кишечника, но и матки, влагалища, мочевого пузыря и уретры, дает представление об особенностях топографо-анатомических взаимоотношений органов малого таза. Метод может быть использован для индивидуального подхода к выбору метода хирургического лечения ректоцеле.
Консервативное лечение
При небольшой степени выраженности слабости тазового дна достаточно эффективным может стать консервативное лечение ректоцеле.
Одной из важных целей лечения является восстановление моторно-эвакуаторной функции кишечника. Первым этапом в достижении этой задачи является подбор режима питания и применение диеты с высоким содержанием клетчатки и достаточным количеством жидкости. Употребление 25 г. клетчатки и 1,5 литров жидкости, по данным клинических исследований, нормализует частоту стула у больных, страдающих хроническими запорами.[29][30]
Если нормализовать функцию кишечника с помощью диеты не удается, то применяются слабительные препараты, увеличивающие объем кишечного содержимого и стимулирующие моторику. Необходимо также выполнение специальных упражнений для укрепления определенных групп мышц. Существуют комплексы Атарбекова, гимнастика Кегеля. Однако выполнение таких упраженений самостоятельно, без контроля специалиста, часто оказывается неэффективным, ввиду их некорректного исполнения, неумения женщины правильно сокращать необходимые мыщцы.
Значительно повысить эффективонсть и получить отличные результаты помогают специальные аппаратные методики. Например, одним из самых высокотехнологичных методов консервативного лечения ректоцеле является биофидбек-терапия (biofeedback-therapy, БОС-терапия). В ее основе лежит принцип восстановления утраченных нейромышечных связей. Методика позволяет с помощью специального оборудования и программного обеспечения преобразовывать произвольные сокращения мышц тазового дна в зрительные или акустические сигналы и таким образом дает возможность «увидеть» и «услышать», как работают мышцы. Во время терапии пациент обучается контролю над сокращением мышц, устраняется их диссинергия, повышается тонус.
Применение биофидбек-терапии у пациентов с ректоцеле позволяет:
- повысить тонус мышц тазового дна;
- предотвратить прогрессирование заболевания;
- устранить недержание мочи или существенно уменьшить его проявления;
- устранить недержание стула и газов или существенно уменьшить его проявления;
- улучшить качество интимной жизни;
- чаще испытывать оргазмы;
- подготовиться к беременности и родам;
- восстановить функциональное состояние в послеродовом периоде
- поддерживать тонус мышц в постменопаузальном периоде.
- Электростимуляция мышц тазового дна — еще один современный, эффективный и безболезненный метод, позволяющий повысить тонус мышц тазового дна. Стимуляция проводится с помощью специальных аппаратов и успешно применяется также в лечении стрессового недержания мочи и недержания кала.
Актуально также применение местных или системных эстрогенсодержащих препаратов. Особенно важно их использование в период перименопаузы и при эстрогеновом дефиците. Женские половые гормоны оказывают существенное влияние на обменные процессы в соединительной ткани, синтез коллагена и эластина, слизистую оболочку влагалища, замедляют процессы старения.
Сходными эффектами обладает также мезотерапия влагалища, направленная на коррекцию возрастных изменений слизистой влагалища, улучшение обменных процессов, качества интимной жизни.
Хирургическое лечение
На сегодняшний день существует более 30 методов хирургического лечения ректоцеле. Однако перед выполнением операции пациентке необходимо объяснить, что хирургическим путем устраняется анатомический дефект, восстанавливается правильное взаиморасположение органов, но прямой связи между выраженностью анатомических дефектов и выраженностью симптомов нет. Как правило, у молодых пациенток, ведущих активную половую жизнь, даже незначительные изменения могут вызывать дискомфорт и боль. Напротив, у женщин более зрелого возраста ректоцеле значительных размеров может существовать практически бессимптомно. Поэтому возраст пациентки необходимо учитывать при выборе вида оперативного вмешательства. Важно принять во внимание и гинекологический анамнез и репродуктивные планы пациентки.
Все методики хирургического лечения направлены на устранение выпячивания прямой кишки, укрепление ректовагинальной фасции и отличаются друг от друга хирургическим доступом.
- Влагалищный (трансвагинальный) доступ
Хирургическое вмешательство предполагает рассечение задней стенки влагалища, выполнение леваторопластики и восстановление ректовагинальной фасции. Затем выполняют заднюю кольпоррафию с иссечением избытка слизистой.
Также существуют модификации данной операции с применением различных синтетических и биологических сеток и имплантов.
2. Прямокишечный (трансректальный) доступ
Операция Лонго или степлерная трансанальная резекция прямой кишки (STARR) используется при сочетании ректоцеле с внутренней инвагинацией слизистой прямой кишки и позволяет убрать избыток слизистой одновременно с реконструкцией ректовагинальной перегородки.
3. Чреспромежностный (трансперинеальный доступ)
Эффективен при низком ректоцеле, а также при сочетании ректоцеле с дефектами анального сфинктера. В ходе оперативного вмешательства выполняется также сфинктеропластика.
Кроме того, существуют методики пластики ректовагинальной фасции сетчатыми имплантами с использованием трансперинеального доступа (mesh-технологии). В частности, к такому типу вмешательств относится операция Prolift posterior. Однако необходимо отметить, что данные хирургические вмешательства могут осложняться аррозией влагалища, и у ряда молодых пациенток развивается выраженная диспареуния, поэтому в современном мире хирурги все реже и реже применяют методики с использованием сетчатых имплантов и натяжных пластик.
4. Трансабдоминальный доступ
Данные операции выполняются как с помощью чревосечения, так и лапароскопическим методом. Лапароскопические методики фиксации органов малого таза к жестким структурам таза наиболее эффективны при выраженном синдроме тазовой десценции и одновременно лишены недостатков, присущих mesh-технологиям, поэтому являются лучшим способом коррекции ректоцеле у молодых пациенток, живущих половой жизнью. Лапароскопический доступ имеет ряд широко известных преимуществ, включающих уменьшение сроков восстановления после операции, меньшую кровопотерю и операционную травму, как следствие, меньший болевой синдром. Данные вмешательства не препятствуют дальнейшему вынашиванию беременности и родоразрешению и могут успешно сочетаться с хирургической коррекцией стрессового и ургентного недержания мочи.
- Ректосакропексия — фиксация прямой кишки к мысу крестца полипропиленовой лентой, позволяет устранить не только ректоцеле, но и другие проявления синдрома опущения промежности. Однако при выполнении данного вмешательства существует риск травмы пресакрального сплетения, гипогастральных нервов, мочеточников и подвздошных сосудов, что может привести к серьезным осложнениям.

- Кольпопектинеосуспензия — фиксация задней стенки влагалища к гребенчатым связкам и лобковой кости. Помимо устранения проявлений синдрома опущения промежности, данная операция не приводит к таким осложнениям, как эрозии влагалища, диспареуния, не препятствует протеканию беременности и может быть использована у женщин, ведущих активную половую жизнь.
Несмотря на высокую эффективность и меньшее число осложнений и нежелательных последствий, выполнение лапароскопических фиксирующих операций требует наличия соответствующего оборудования и высокой квалификации врача-хирурга, и поэтому выполняются в небольшом числе лечебных учреждений.
Часто с целью достижения качественного результата применяются комбинированные методики лечения, сочетающие разные способы восстановления нормальной анатомии тазового дна, что позволяет добиться наилучших результатов в лечении синдрома тазовой десценции.
Профилактика ректоцеле сводится к устранению факторов риска его развития:
- рациональное, здоровое питание, употребление продуктов, богатых клетчаткой;
- нормализация стула;
- своевременное лечение заболеваний желудочно-кишечного тракта;
- адекватное акушерское пособие;
- тренировка мышц тазового дна при подготовке к родам и в послеродовом периоде;
- дозированные физические нагрузки;
- снижение избыточного веса;
- регулярное наблюдение у врача-специалиста.
Чем раньше диагностировано заболевание и начата его терапия, тем эффективнее ее результаты и меньше риск осложнений.
Источник
