Растяжение мышц ягодицы лечение

»
Лечение растяжения ягодичной мышцы в Москве
24 июня 2019
Литвиненко А.С.
2114
Каждая пятая травма связана с повреждением сухожилий и связок. У спортсменов чаще других случается растяжение ягодичной мышцы. При повреждении 5% волокон острые ощущения со временем проходят. Прогрессирующая колющая боль, ограничение движений в пояснице или бедре указывают на полный разрыв. Чтобы избежать серьезных последствий, важно вовремя обратиться к специалистам. В центре «Стопартроз» с помощью физикального осмотра и инструментальных способов травматолог устанавливает степень поражения мышц и назначает адекватную терапию.
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день — осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 сентября!
Записаться на лечение
Симптомы растяжения ягодичной мышцы
В 99% случаев проблемы случаются, если связочно-сухожильный аппарат не готов к нагрузке. В месте присоединения мышц к сухожилиям на волокнах появляются надрывы или пучок полностью отрывается от кости. Разрывы ягодичной мышцы рядом с седалищным нервом случаются из-за резкого сгибания колена под нагрузкой, сопротивления абдукторов, отводящих бедро. От такой травмы чаще страдают любители водных лыж и бега с препятствием. При таком поражении человек не может сесть. Читайте также про разрыв портняжной мышцы бедра.
Комментирует физиотерапевт-реабилитолог Скрыпова Ирина Викторовна:
Растяжение мышц ягодиц и отрывы пучка в нижней подвздошной ости происходит в моменты разгибания бедра или сгибания голени при сопротивлении квадрицепса. Такое случается у легкоатлетов при забеге на короткие дистанции, кикбоксеров, наносящих удары ногами.
Травмы в верхней части подвздошной ости провоцируют насильственные разгибания конечностей. В этом случае болевой синдром нарастает в положении стоя. Симптомы при разрыве мышцы ягодицы усиливаются при пальпации, попытке совершить ротацию бедра внутрь, при супинации стопы. В позиции лежа боль беспокоит при смене позиции тела. Она иррадиирует в ягодицу, бицепс бедра и голень. При повреждении малой ягодичной распространятся по фронтальной поверхности ноги, опускается ко 2–5 пальцам.
При травме ягодичной мышцы и травмах паха параллельно появляются:
мышечная слабость;
жжение в паху, бедрах;
локальная припухлость;
покалывание;
онемение.
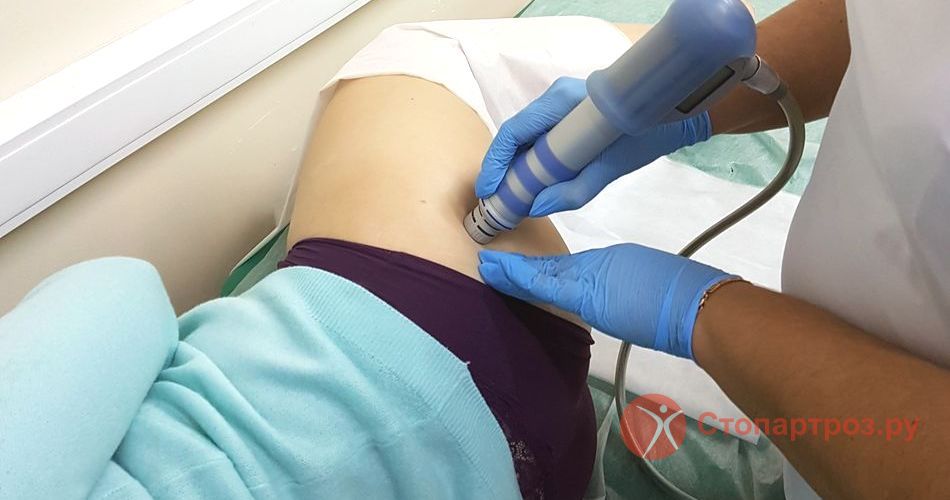 |
| Лечение растяжения ягодичной мышцы методом УВТ |
Записаться на лечение
Диагностика
УЗИ-диагностика
Неинвазивное исследование показано при воспалении и повреждении мягких тканей, мышц, связок, сухожилий, капсулы суставов с помощью ультразвуковых волн.
- Рентгенография
Назначают при травмах: вывихи и переломы костей, заболеваниях суставов: артроз и артрит суставов.
- Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях.
- МРТ
Магнитно-резонансная томография
Высокоточный метод диагностики суставов с информативностью до 99%. Позволяет получить срезы тканей на любом уровне.
Способы лечения
Если речь идет только о растяжении мышц ягодиц без разрывов связок бедра при шпагате, эффективен метод снятия боли холодом, прием обезболивающего препарата. Наложение компрессионной повязки на 2- 3 суток стабилизирует мышечно-связочный аппарат. Спустя 3 суток вместо ледяных компрессов используют разогревающие мази и физиопроцедуры: УВЧ, парафиновые аппликации, электрофорез с лидазой, магнитотерапию.
Если на снимке видны частичные надрывы коллагеновых волокон, людям, увлекающимся спортом, сшивают волокна. Эта мера позволяет полностью восстановить двигательную функцию после повреждения ягодичной мышцы и вернуться к активным нагрузкам. Срок восстановления зависит от вида травмы. При растяжении на реабилитацию уходит до 2 недель, в остальных случаях процесс занимает месяц и больше.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Посмотреть все методы →
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи

ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 17 летЗаписаться

СКРЫПОВА Ирина Викторовна
Физиотерапевт
реабилитолог
Стаж: 16 летЗаписаться

СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 10 летЗаписаться

ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед
вертеброневролог
Стаж: 17 летЗаписаться
Источник

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Спазм мышц — нередкое явление в нашей жизни. У каждого второго человека хотя бы раз в неделю возникает мышечный спазм. Причин этому много. Например, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия).
Одним из многочисленных видов спазмов является спазм грушевидной мышцы бедра. Синдром грушевидной мышцы относится к достаточно редким заболеваниям.
Грушевидная мышца

Грушевидная мышца – это одна из мышц таза. Относится грушевидная мышца к внутренним, то есть к тем, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы. Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами находится один из самых важных нервов нашего организма — это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.
Синдром грушевидной мышцы
Синдром грушевидной мышцы представляет собой спазм. Грушевидная часть становится плотной, твердой, сдавливает седалищный нерв. Синдром грушевидной мышцы возникает неслучайно: в результате резкого движения, травмы, гематомы, воспаления, растяжения или инородного образования.
Причиной может послужить даже неправильно сделанная внутримышечная инъекция. Также синдром грушевидной мышцы возникает рефлекторно при заболеваниях позвоночника: опухолях, патологии корешков спинного мозга, сужения в позвоночном канале, травмах.
При сдавлении седалищного нерва возникают очень сильные и интенсивные симптомы.
Симптомы

Сдавление нерва очень серьезный процесс, который незаметно протекать не может. Симптомы всегда явные, четкие — их ни с чем не перепутаешь. Основные симптомы спазма мышечной ткани и компрессии седалищного нерва:
- Боль ноющего, жгучего характера, находится в области тазобедренного сустава, усиливается во время ходьбы, при движении бедра вовнутрь. Когда больной ложится, боль немного стихает.
- Сильная боль, сопровождающая нерв на его протяженности. Боль локализуется как в самом тазу, по внутренней его поверхности, так и достаточно широко распространяется на бедро, поскольку седалищный нерв один из самых больших по протяженности. Боль распространяется в ягодичную область, по задней поверхности бедренной зоны и голеностопа, отдает в стопу. Чаще всего процесс локализуется только с одной стороны.
- Ощущения покалывания на пораженной ноге. В основном неприятные ощущения возникают по ходу нерва, то есть также по всей задней поверхности ноги.
- Снижение чувствительности на нижней конечности как к прикосновениям, так и к температуре и к боли.
- Дискомфорт при движении. Чувство болезненности при попытке положить ногу на другую ногу.
- Редко могут быть нарушения мочеиспускания.
- Также врачом могут быть определены несколько симптомов. Симптом Бонне заключается в том, что больного просят расслабить ягодичную мышцу. Затем врач осуществляет пальпацию ягодичной области и находит уплотненную, твердую грушевидную мышцу. Симптом Виленкина: при постукивании в проекции мышцы появляется болезненное ощущение, отдающее по всей задней поверхности ноги. Симптом Гроссмана: при постукивании по выступающим частям обеих подвздошных костей появляется болевое ощущение в глубине ягодиц. Также можно выявить болезненное ощущение при прощупывании мышцы.
- При сдавлении сосудов может нарушаться чувствительность, появляется ощущение хромоты. Больной вынужден останавливаться при ходьбе, при этом окраска кожи над ягодицей и ниже становится бледной.
Лечение

Поскольку происходит при спазме сдавление сосудов и нервов, то лечение должно проводится обязательно как можно скорее, во избежание тяжелых осложнений. Принципом лечения должно быть устранение причины, вызвавшей состояние спазма. Показан покой, ограничение физической нагрузки. Лечение в основном консервативное, включает в себя использование медицинских препаратов и упражнения для снятия спазма. Также назначают массаж и физиотерапию, комплекс упражнений.
Медикаментозное лечение
Принципом медикаментозного лечения является снятие боли и спазма. Основные препараты:
- Для снятия боли используют препараты нестероидного противовоспалительного ряда. Лечение заключается в блокировке чувства боли и снятии воспаления. Лучше их применять внутримышечно, поскольку доступность препарата при таком способе введения выше и эффект наступает гораздо быстрее. Применяют препараты, содержащие диклофенак (ДиклоФ, Вольтарен, Диклофенак), мелоксикам (Мовалис), кеторолак (Кетанов, Кеторол). Инъекции ставят глубоко внутримышечно через 4–6 часов. Те же препараты можно принимать и в таблетированном виде.
- Также помимо нестероидных противовоспалительных можно применять анальгетики, которые только будут снимать чувство боли. Это препараты, содержащие метамизол натрия (Темпалгин, Баралгин, Брал).
- Спазмолитики. Лечение необходимо для снятия спазма. Применяются как отдельно от НПВП, так и вместе. Известным спазмолитиком является дротаверин. Торговое название Но-Шпа. Лечение дротаверином проводится также или в таблетках, или в виде инъекций.
- Миорелаксанты. Их используют при неэффективности спазмолитиков. Лечение (действие) заключается в расслаблении спазмированной мускулатуры. Вводят их также внутримышечно или применяют вовнутрь. Один из самых известных препаратов — это Мидокалм.
- Также одним из способов лечения является проведение блокады. Для этого используют раствор анестетика (новокаин, лидокаин) для обезболивания и снятия спазма.
Лечение физиотерапевтическими методами производится параллельно с медикаментозными средствами. Используют терапию магнитными токами, акупунктуру, электрофорез и магнито-лазерное лечение.
Упражнения для грушевидной мышцы

Существует упражнения, которые проводятся для лечения синдрома и облегчения состояния. Все упражнения направлены на растяжение. Для занятий нужно подобрать комфортное время и одежду. Проводятся упражнения лежа на животе или сидя в расслабленном состоянии. Во время занятий не долно возникать дискомфорта или боли. Некоторые из упражнений:
- Лежа на животе необходимо соединять и разводить колени. При этом ноги должны быть полусогнуты. Упражнения выполнять медленно, на растяжение.
- Необходимо несколько раз вдень на небольшое время сидеть, сложив нога на ногу. Выполняя упражнения, периодически ногу менять.
- Необходимо сесть на кровать и соединить колени друг с другом. Потихоньку встать с кровати, стараясь не разъединять колени. Выпрямиться и только потом разъединить колени друг от друга.
- Сесть на стул и положить ногу на ногу. Наклониться к ноге, лежащей сверху, повторить от пяти до десяти раз. Поменять ногу.
- В положении на четвереньках поочередно вытягивать назад выпрямленную ногу. Должно чувствоваться растяжение всех мышц таза.
- Лечь на спину. Поднять выпрямленную ногу вверх и завести за противоположный бок, стараясь достать пола.
Ягодичная мышца

Ягодичных мышц в нашем организме три пары. Различают большие, средние и малые ягодичные. Большая ягодичная часть наиболее крупная, состоит из трех частей. Она поворачивает ногу кнаружи, придает телу прямое положение. Средняя ягодичная расположена глубже. Ее функция в отведении ноги. Ну и малая находится еще глубже, ее функции повторяют предыдущие.
Растяжение ягодичной мышцы
Это редкое явление, но оно случается. Возникает при резких движениях, неудобном положении, ударах в ягодичную область. Характеризуется появлением боли в области ягодицы, ноющего характера. Появляется болезненность при надавливании, ощупывании. Возможно развитие гематомы. Сдавления сосудов и нервов не происходит.
Но при растяжении возможно развитие синдрома грушевидной мышцы.
Лечение производится также обезболивающими препаратами (чаще в таблетках либо в виде мазей), спазмолитиками. Проводятся блокады, массаж и физиотерапия.
Таким образом, синдром грушевидной мышцы является редким, но значимым заболеванием. Важно при выявлении симптомов обратиться к врачу и проводить комплексное лечение заболевания во избежание рецидива.
Содержание:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Немного об анатомии
- Причины поражения седалищного нерва
- Клинические проявления
- Диагностика
- Лечение
- Осложнения
- Профилактика
Немного об анатомии
У человека это самый крупный периферический нерв, который образован волокнами от поясничного (поясничные корешки L1-L4) и крестцового сплетения (нервные корешки L5-S4). Из полости таза нерв выходит через седалищное отверстие тазовой кости на ягодицу под грушевидной мышцей, а сверху прикрыт крупной ягодичной мышцей.
Затем по задней поверхности бедра доходит до подколенной ямки, где расходится на две части и формирует большеберцовый и малоберцовый нервы, в верхней части икроножной мышцы эти нервы отходят друг от друга и каждый имеет своё анатомическое расположение:
- Малоберцовый – огибает головку малоберцовой кости и расположен очень поверхностно, далее по внутренней поверхности голени в малоберцовой мышце доходит до голеностопного сустава, где вновь делится на мелкие ветви и иннервирует внутреннюю поверхность стопы;
- Большеберцовый – проходит в глубине икроножной мышцы в центре голени, доходит до лодыжки и с наружной стороны стопы разветвляется на более мелкие ветви и контролирует другие мелкие мышцы стопы.
Таким образом, обращает на себя внимание, что седалищный нерв длинный по протяженности, толщина его в области ягодицы доходит до 10 мм, уровень его поражения может быть различным и от этого, будет зависеть клиническая картина его поражения.

Причины поражения седалищного нерва
Верхний уровень поражения – верхний ишиас – пагубное воздействие на нервные корешки оказываю проблемы в области позвоночника:
- Остеохондроз.
- Спондилёз.
- Спондилит.
- Процессы в области мышц спины,
- Заболевания внутренних органов малого таза.
Средний ишиас – провоцируется проблемами в области ягодицы и бедра.
Нижниий ишиас – развивается в результате поражения сплетения после его разделения на нервы нижней конечности.

В зависимости от причин его повреждения, выделяют:
Первичный ишиас, т.е. непосредственное поражение самого седалищного нерва в результате:
- Травмы костей таза и позвоночника, и повреждение костными отломками или сдавливание между ними.
- Интоксикации и отравления химическими и лекарственными веществами, чаще всего это пагубное влияние алкоголя.хронические интоксикации мышьяком и свинцом на промышленных предприятиях (профессиональные заболевания),
- Заболевания обмена веществ – сахарный диабет, заболевания почек с повышением в крови уровня креатинина и мочевины.
- Инфекционные заболевания – туберкулёз, СПИД, сифилис и др.
- Случайные повреждения при инъекциях, когда укол делается не в верхний наружный квадрат ягодицы, а ниже и глубоко,
- Воздействие холода и сырости (работа в неблагоприятных условиях, если сидеть на холодном месте).
Вторичное повреждение его за счёт процессов в близлежащих анатомических структурах:
- Мышцы таза и поясничной области.
- Онкологические процессы костей в этих областях.
- Заболевания рядом расположенных внутренних органов (почки, мочевой пузырь, матка и яичники)
- Врождённые аномалии малого таза и брюшной полости.
Клинические проявления
Болевой синдром является ведущим, имеет разнообразный характер проявлений от острых и внезапных болей до, хронических и ноющих.
В зависимости от уровня поражения седалищного нерва, боль может локализоваться:
- В спине – люмбалгия,
- В поясничном отделе с иррадиацией в ягодицу и по задней поверхности бедра – люмбоишалгия (часто появляется при поражении межпозвонкового диска – грыжа или протрузия),
- Только в области ягодицы – ишалгия, при синдроме грушевидной мышцы.

Нарушение статодинамической функции позвоночника, при этом появляется сколиоз (искривление позвоночника, как защитная реакция). Вершина кривизны может быть направлена как в здоровую сторону (при поражении нерва на уровне ягодицы) так и в больную (чаще при корешковых нарушениях в области поясничных и крестцовых позвонков).
При ходьбе больной прихрамывает и подтягивает больную ногу, т. к. больно на неё наступать, старается опереться на что-нибудь, если стоит, в тяжелых случаях при грыжах диска больших размеров, облегчает своё состояние в колено локтевом положении «на четвереньках». Ограничены наклоны тела.
Двигательные нарушения в виде непроизвольных подёргиваний отдельных мышечных волокон на ноге, судорожных стягиваний задней группы мышц бедра и голени, вплоть до развития периферического пареза большого пальца стопы – при корешковых нарушениях.
Может страдать вся стопа – при ходьбе «шлёпает» или «петушиная походка», не может встать на пятку при невропатии малоберцового нерва, а при поражении больщеберцового нерва не может опираться на носок.
Рефлекторные нарушения: снижение или полное выпадение ахиллового рефлекса на стопе.
Трофические нарушения в виде уменьшения объёма и формы мышц на ноге (чаще икроножная мышца голени) и стопе — гипотрофии или атрофии.
Сосудистые нарушения: больная нога становится холодней на ощупь, мёрзнет, меняется цвет кожи от побледнения до тёмной окраски. Очень редко, но появляются раны на пальцах стоп и в области лодыжки – трофические язвы.
Диагностика
- Оценка жалоб, детализация характера боли и других проявлений на момент обращения за медицинской помощью.
- Сбор анамнеза, т.е. выяснение времени и момента появления первых признаков болезни, чем или от чего зависят болевые ощущения, связь с движением и времени суток (боли по утрам или ночные). Возможность повышения температуры тела в ночное время, склонность к субфибрильной.
- Осмотр пациента для визуализации строения тела, формы позвоночника, есть или нет сколиоз, напряжение мышц спины и с какой стороны (мышечный дефанс).
- Пальпация паравертебральных мышц и мышц ноги, для выяснения болезненных точек, которые обычно болезненны в проекции места выхода седалищного нерва на ягодице, в подколенной ямке, по задней поверхности бедра и голени. Они имеют название тригерные зоны или точки Валле (место где нерв легко придавливается к кости или между волокнами мышечной ткани.
- Неврологический осмотр по определению рефлексов, болевой и тактильной чувствительности.
- Контрольный осмотр у гинеколога, уролога, по показаниям для более детального обследования – ревматолог, инфекционист. При подозрении на скрытую травму – травматолог.

Лабораторные методы:
- Общий анализ крови для исключения воспалительного процесса,
- Анализ мочи характеризует функцию почек.
- Биохимический анализ крови на определение уровня глюкозы. мочевины, креатинина, печёночные пробы, ревматологические пробы.
Рентгенография, магнитно-резонансная томография или компьютерная томография:
- Пояснично-крестцового отдела позвоночника в двух проекциях по показаниям с проведением проб для выяснения возможной нестабильности позвонков,
- Костей таза,
- При необходимости тазобедренных и коленных суставов.
Электромиография нижних конечностей для выяснения уровня поражения при чувствительных и двигательных нарушениях.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лечение
Медикаментозное:
- Анальгетики, для симптоматического снятия боли – анальгин, темпалгин, седалгин, трамадол, как в виде растворов, так и таблетированные формы.
- Группа нестероидных противовоспалительных препаратов, для более специфического лечения в виде таблеток, мазей, инъекций, свечей.
- Витамины группы В, улучшают передачу нервного импульса – пиридоксин (В6), тиамина хлорид (В1), цианокобаламин (В12), мильгамма, тиогамма и др.
- Для улучшения кровоснабжения самого нерва и прилегающих тканей – никотиновая кислота, трентал, актовегин и их аналоги.
- Миорелаксанты, для снятия мышечного напряжения – мидокалм, баклофен, сирдалуд.

Немедикаментозное:
Физиотерапия как вариант местного воздействия для уменьшения болевого синдрома, нормализации мышечного тонуса, улучшения кровоснабжения:
- Магнитотерапия
- Электрофорез
- Ультразвук и др.
- При остром болевом синдроме желателен покой, ношение корсета при ходьбе или во время движения в транспорте, но не более чем 2 часа, затем нужно снять на 1-2 часа. Корсет нужно одевать только в положении лёжа на спине.
- Рефлексотерапия – корпоральная, аурикулотерапия, прижигание.
- Остеопатия и мануальная терапия.
- Подводное или сухое вытяжение строго по показаниям.
- Санаторно-курортное лечение в период ремиссии для профилактики обострений.
Осложнения
Ишиас не опасен для прогноза жизни, но может привести к осложнениям в виде:
- Нарушения функции тазовых органов в виде императивных позывов к мочеиспусканию и недержанию мочи
- Стойкого нарушения движений стопы
- Изменение осанки и походки
- Снижение возможности занятий спортом.
Профилактика
- Начинается с детского возраста в виде контроля правильной осанки.
- Умеренные физические и спортивные нагрузки.
- Общее закаливание организма.
- Облегчение физического труда на производстве за счёт механизации труда.
- Здоровое питание и исключение вредных привычек.
- Знание правил при подъёме и переносе тяжёлых предметов.
- Плавание в бассейне 2-3 раза в неделю по 30-40 минут.
- Занятия йогой.
Источник
