Признаки гематомы в брюшной полости

Брюшная полость является местом размещения многих жизненно важных органов, травматизм которых наносит, порой, непоправимый урон, напоминающий о себе всю последующую жизнь. В отличие от анатомического строения грудной клетки, абдоминальные органы очень слабо защищены от воздействия внешней среды, особенно — компрессионного характера.
Кишечник, печень, селезенка и другие стратегические органы отделяет брюшная стенка, состоящая из кожного покрова, подкожной жировой клетчатки и группы брюшных мышц — эластичная структура, которая абсолютно неустойчива к продавливанию. Кроме того, практически все внутренние органы находятся в подвешенном состоянии, а многие соприкасаются друг с другом, что создает неблагоприятные условия смещения, а в некоторых случаях — и полного срыва органа с места физиологического расположения.
Повреждения брюшной стенки
Закрытые повреждения брюшной стенки встречаются в четверти от всех случаев повреждения абдоминальной области. Причинами такого состояния могут стать прямые удары, падения на выступающие предметы с небольшой высоты, резкое сокращение брюшных мышц в результате подъема тяжестей. В результате разрыва кровеносных сосудов брюшной стенки обнаруживают гематомы различной локализации в пределах ее слоев — подкожные, межмышечные, предбрюшинные.
При разрывах волоконной структуры прямой мышцы живота в верхней и средней ее трети отмечают локализованную гематому. Если повреждение приходится на нижнюю треть — гематома занимает практически всю нижнюю половину брюшной полости, что проявляется в виде обширного инфильтрата мышцы и подкожной клетчатки, а также — отечностью ниже поперечной пупочной линии.
Симптомами нарушения анатомической структуры брюшной стенки станут достаточно сильные болевые отношения в соответствующей области, напряжение мышц живота. Боли характеризуются перемежающейся интенсивностью — через несколько часов стихают практически полностью, но при малейшем движении возобновляются с новой силой.
- Пациент стремится занять лежачее на боку положение с подтянутыми к подбородку согнутыми коленями — поза «эмбриона», что несколько облегчает болевые ощущения в счет снижения тонуса брюшной мускулатуры.
- Дыхание — грудное, в редких случаях, при незначительных повреждениях отмечают грудо-брюшной тип.
При полном разрыве мышечной стенки могут наблюдаться травматические грыжи — пальпация, а, порой, и осмотр, обнаруживают наличие кишечных петель или забрюшинного жира в грыжевых подкожных выпячиваниях. Нередки случаи ущемления петель кишечника, что значительно ухудшает прогноз. Кроме того, наличие травматических грыж — прямое свидетельство повреждений внутренних органов.
- Лечение незначительных по объему гематом брюшной стенки — консервативное.
- Обширные гематомы могут быть вскрыты и дренированы.
- При наличии постравматических грыж — их лечение проводят в плановом порядке после снижения остроты основной симптоматики.
Повреждение печени
Нередко, в 20-25% от всех случаев закрытого абдоминального травматизма, страдает печень в силу своих больших размеров относительно брюшной полости, анатомического расположения и структурной сложности паренхимы. Закрытый травматизм печени может быть результатом прямого ударного воздействия, противоудара о ребра или позвоночник, а также — сдавливания.
Закрытые повреждения печени разделяют по:
- Виду — подкапсулярные гематомы, гематомы в паренхиматозной структуре органа, повреждения капсулы, а также повреждения внешних желчных путей и кровеносных сосудов, питающих печень и ее обеспечивающих ее взаимодействие с остальными системами организма.
- Времени травматического воздействия — одно- и двухмоментые. Последние происходят позже, в результате компрессионного воздействия накапливающейся в полости гематомы массы крови.
- Локализации повреждения. Различают повреждения доли или сегмента органа.
- Характеру травматизма кровеносных сосудов и желчных протоков внутри печени.
Стоит отметить, что любое травматическое воздействие на печень, характеризуется рядом показателей из каждого раздела указанной классификации.

Хирургическое лечение печени представляет собой особую сложность, что требует особых навыков хирурга. Такая ситуация связана со специфическими анатомическими особенностями органа — он всегда наполнен кровью, его паренхима испещрена плотными сетями кровеносных сосудов и желчных протоков, общая структура не прочна.
Кроме того, на фоне физиологической дренажной роли печени в организме, некроз отдельных гепатоцитов прогрессирует довольно быстро. Считается, что гибель гепатоцитов, составляющая более 14% от общей массы органа, приводит к неминуемому летальному исходу пациента.
Кровотечения в печени устраняют пережатием и ушиванием отдельных ветвей кровеносных сосудов, тампонированием собственным сальником пациента и прижиганием. Обширные повреждения печени могут привести с частичной резекции участка органа. Летальность при закрытых травмах печени составляет около 45%.
Повреждения селезенки
Частота вовлечения селезенки в постравматический процесс, также велика — около 25%. Наибольшая опасность вследствие повреждения этого органа связана с высоким риском молниеносной кровопотери — селезенка является одним из основных органов депонирования крови.
Повреждения органа возникают по причине прямого удара, сдавливания, смещения. Различают:
- Одномоментные и двухмоментные повреждения;
- Одиночные, множественные, поверхностные, глубокие разрывы;
- Разрывы с вовлечением капсулы и без;
- Размозжение органа;
- Отрывы части или органа в целом.
Как уже отмечалось, повреждения селезенки могут быть чреваты значительными объемами кровопотерь. В зависимости от количества крови, теряемой за условный момент времени, различают медленные, быстрые и молниеносные кровотечения.
Кровоостанавливающие действия хирурга ограничены лишь тампонированием и другими локальными методами коагуляции на поверхности органа. Использование швов вызывает дополнительные кровотечения, поэтому практически не применяются, чаще всего селезенка полностью удаляется. Летальность, при травматизме селезенки, достигает 25%.
Повреждения поджелудочной железы
Поджелудочная железа, в силу своего анатомического расположения, подвергается травмирующему воздействию достаточно редко — около 4% случаев из общего числа закрытых абдоминальных травм. Кроме того, единичное травмирование этого органа практически не встречается.
Различают:
- Ушибы — образуется подкапсульная гематома без повреждения последней.
- Надрывы, частичные разрывы капсулы органа.
- Разрыв органа с повреждениями протока либо полный отрыв части органа.
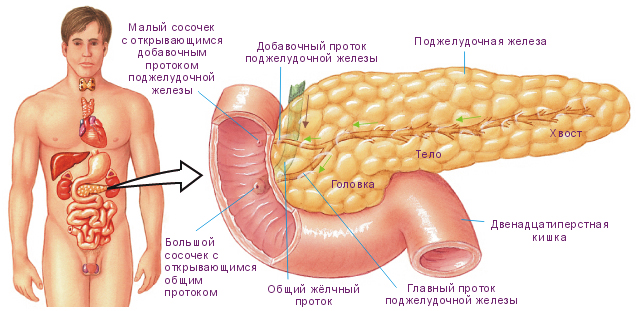
Хирургическое лечение проводится способом ушивания краев поврежденного участка капсулы. При полных разрывах или размозжениях — отделяют часть органа, особенно это часто применяется при повреждениях тела и хвоста. Наиболее тяжелый случай обусловлен повреждением головки органа, в этом случае показана резекция большей части железы, что создает вынужденные условия пожизненного приема пациентом препаратов панкреатического ряда.
Летальность, при повреждениях поджелудочной железы довольно высока — около 25%. Данные показатель возрастает в 2,5-3 раза, если обнаруживают сочетанное повреждение органа с двенадцатиперстной кишкой.
Повреждения желудка
Травматизм желудка чаще всего возникает при прямых ударах в область эпигастрия или падении с высоты не менее двух метров, плашмя на брюшную полость. Часто повреждение стенок желудка наблюдается у любителей ныряния с высоты, когда человек плюхается на поверхность воды областью живота. Кроме того, возможны, так называемые, гидродинамические удары, когда разрыв стенки желудка возникает по причине его значительного переполнения.
Виды повреждений желудка:
- Внутристеночные гематомы.
- Надрывы или полные прободные разрывы стенки. Часто наблюдается в передней части органа.
- Размозжение стенки, чаще всего — задней.
- Тотальный отрыв желудка от пищевода и двенадцатиперстной кишки. Наблюдается достаточно редко при падениях со значительной высоты, при условии наполнения органа.
Летальность без повреждений стенки составляет не более 3% — достаточно низкий показатель. Данный показатель возрастает до 40% при условии прободения, что обеспечивается воспалительными процессами в брюшной полости. При полном отрыве желудка смертность около 85%.
Желудочные стенки обладают достаточной крепостью и прочностью, поэтому основным методом хирургического лечения станет классическое зашивание. При наличии размозженных участков с тенденцией на некроз — их подвергают резекции.
Повреждения двенадцатиперстной кишки
В связи с анатомическим расположением — орган располагается в глубине брюшной полости, что обеспечивает некоторое удаление от брюшной стенки, двенадцатиперстная кишка поражается в редкие 4-5% от всех случаев тупых абдоминальных травм и часто сочетается с повреждениями головки поджелудочной железы, верхней брыжеечной артерии, нижней полой вены и правой почки.
По локализации повреждений двенадцатиперстной кишки различают травмы внутрибрюшиные — верхняя часть органа и забрюшинные — нисходящая и задняя части. Чаше всего травматизму подвержена забрюшинная часть органа в силу своей малой подвижности. Кроме того, повреждения в этой части органа немедленно приводят к образованию флегмоны, а через 6-8 часов после несчастного случая — к устойчивому перитониту.
В зависимости от характера повреждений различают травмы:
- Образование гематом под серозной оболочкой, внутри стенки и на слизистом слое органа.
- Надрывы стенки.
- Прободение стенки.
- Тотальный разрыв кишки.
- Отрыв от желудка.
Надрывы и прободения стенки органа легко поддаются сшиванию. В особо тяжелых случаях, возможна частичная или полная резекция органа. В последнем случае к желудку подшивается тощая кишка. На время лечения часто устанавливают гастростому на короткой петле тонкой кишки. Летальность составляет 50-80%.
Повреждения тонкой кишки
Травматизм тонкой кишки — одна из самых часто встречающихся патологий при тупой травме живота — составляет около 40% от всех случаев, причем сильнее всего травмируется подвздошная кишка в силу частого образования спаек и анатомического расположения.
Различают следующие виды повреждений тонкой кишки:
- Внутристеночные гематомы, как результат ушиба. Чаще всего локализуются в подслизистом слое стенки органа.
- Срыв отрезка кишки с брыжейки. Зачастую такое явление сочетается с некрозом оставшейся при кишке брыжеечной части.
- Прободение стенки кишки в результате надрыва стенки.
- Неполный надрыв стенки — трещина серозного слоя.
- Полные разрыв тонкой кишки.
- Раздавливание или размозжение.
Трещины и надрывы тонкой кишки сшивают в поперечном направлении. Сорвавшийся с брыжейки участок, а также отрезок, подвергшийся размозжению, подвергают резекции с последующим подтягиванием концов кишки и их сшиванием. Частым осложнением после таких манипуляций является активное прогрессирование спаек, для удаления которых также требуется оперативное вмешательство. Если наблюдается обширный некроз участка кишки с прогнозируемым переходом к перитониту — показана установка временной энтеростомы на отрезке некроза.
Повреждения толстой кишки
Встречаются реже, относительно тонкого отдела кишечника — около 13%. Для органа характерны такие же повреждения, как и в области тонкого отдела кишечника.
Ушивание стенок ободочной кишки целесообразно только в области ее восходящего отдела, поперечный отдел и нисходящий требуется двукратного ушивание по причине несостоятельности стенок. При полных разрывах кишки возможно временное наложение колостомы.
При повреждениях прямой кишки, как правило, ее полностью зашивают, выводя под колостому конец сигмовидного отдела ободочной кишки.
Летальность при повреждениях толстого отдела кишечника зависит от его отрезка — при повреждениях ободочной кишки, данный показатель составляет около 40%, прямой — 70%.
Повреждения кровеносных сосудов брюшной полости и забрюшинного пространства
Источником внутренних кровотечений в пространство брюшной полости редко являются сосуды поврежденных органов, за исключением печени и селезенки. В основе кровопотерь зачастую лежать повреждения крупных кровеносных сосудов брюшной полости или брюшной стенки — сосуды большого сальника. В этом случае не отмечают высокой летальности.
Кровеносные сосуды брыжейки представляют большую опасность, кроме того, сочетающиеся разрывы брыжейки в преобладающем количество случаев заканчиваются некрозом в этой области и участием стенки кишечника, который был закреплен на этом участке.
Брыжейка кишечника может быть подвергнута ушибу, частичному и полному разрыву. В последнем случае, участок кишки, чаще всего, подвергают резекции.
При наличии брыжеечных гематом, их вскрывают, кровеносные сосуды лигируют, поврежденные участки брыжейки ушивают.
Перелом костей таза и позвоночного столба в этой области часто приводят к образованию забрюшинных гематом, характеризующихся своей обширностью. Данное явление сопровождается симптоматикой кровопотери и полной остановкой кишечной перистальтики. Летальность, в этом случае, довольно высока, особенно, если стенка гематомы пошла на прорыв.
Забрюшинные гематомы могут вмещать в себя до 3 л крови, что представляет серьезную угрозу жизни пациента. В этом случае показана скорейшее хирургическое вскрытие гематомы на фоне постоянной инфузии и переливания крови.
Крупные магистральные сосуды повреждаются крайне редко, однако при их наличии, летальный исход наступает скоропостижно, задолго до оказания первой помощи.
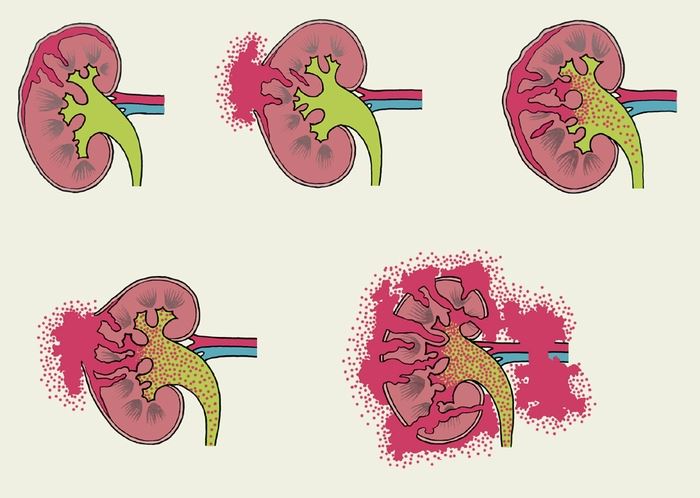
Повреждения почек
Повреждения почек встречаются нечасто при абдоминальных травмах с частотой около 10% от общего числа случаев. Различают:
- Ушибы органа, что происходит, как правило, без повреждения капсулы.
- Гематомы внутренней структуры почек без проникновения крови в чашечно-лоханочную систему.
- Урогематомы — кровь скапливается в чашечно-лоханочной системе.
- Травматизм кровеносных сосудов одной или обеих почек.
- Раздавливание почки.
- Срыв органа с ножки.
Лечение органа, как правило, либо консервативное, если обнаружены незначительные ушибы, либо — полное удаление пострадавшего органа, что показано при раздавливании или срыве с ножки. Перед нефроэктомией обязательно нужно убедиться, что вторая почка существует и функционал ее не нарушен. Для этого внутривенно вводят индигокармин, через некоторое время моча должна принять окрашенный цвет. Получение мочи осуществляют, как правило, через катетер.
Летальность почечного травматизма составляет около 40%.
Повреждения мочевого пузыря
Разрывы стенки мочевого пузыря в результате компрессионного воздействия встречаются редко, по причине анатомической прочности и эластичности стенок органа. Чаще внебрюшинный разрыв случается под воздействием острых концов сломанных костей таза. Кроме того, нередки проникновения острых обломков костей в полость мочевого пузыря. Отрыв шейки органа возможен вследствие перелом лобковой кости.
Проникновение мочи после прободения стенки мочевого пузыря в брюшную полость приводит к перитониту, а в тазовую клетчатку — к урофлегмоне. Также, осложнением может стать затекание мочи в бедра, ягодичные области или промежность.
Ушивание стенок мочевого пузыря проводят послойно, если это возможно. Часто требуется установка катетера или уростомы на время заживления хирургических ран. Летальность при травматизме мочевого пузыря составляет не более 5%.
Источник
Под травматической забрюшинной гематомой понимают продолжающееся или остановившееся кровотечение в забрюшинное пространство. Забрюшинная гематома осложняет закрытую травму живота в 13-44%, а открытую — в 6% случаев. Причины её возникновения разнообразны: часто это повреждения органов пищеварительной системы (абдоминальный отдел пищевода; второй, третий и четвёртый отделы двенадцатиперстной кишки; поджелудочная железа, задняя стенка восходящей и нисходящей ободочной кишки, прямая кишка). Другие источники забрюшинной гематомы — травмированные органы мочевыделительной системы (надпочечники и почки, мочеточники, мочевой пузырь). Разрывы и раны брюшного отдела аорты, нижней полой вены, их ветвей и притоков, а также повреждения воротной вены могут приводить как к внутрибрюшному кровотечению, так и к образованию гематомы забрюшинного пространства. Наконец, обусловить возникновение забрюшинной гематомы могут разрывы диафрагмы, большой поясничной мышцы, квадратной мышцы поясницы, подвздошной мышцы, переломы позвонков и костей таза.
Механизм образования забрюшинной гематомы при закрытой травме наиболее точно описан в схеме удара пострадавшего о тупой твёрдый предмет. Это приводит к сдавлению или резкому торможению со смещением тканей. Переломы таза возникают в результате контакта с тупым твёрдым предметом или бедренной костью. К образованию тазовых гематом приводит кровотечение из костей, тазовых венозных сплетений, глубоких ветвей внутренних подвздошных артерий. Внебрюшинные разрывы мочевого пузыря возникают в результате его повреждения отломками тазовых костей, растяжения стенки пузырно-лобковыми связками или гидродинамического удара.
Паранефральные гематомы образуются в результате прямого контакта с тупым твёрдым предметом либо деформации тканей нижними рёбрами или их отломками. Прямой удар вызывает контузию, надрыв или разрыв почки, отрыв её полюса; резкое торможение приводит к отрыву ветвей почечной вены или отслойке интимы почечной артерии с её тромбозом. Повреждение двенадцатиперстной кишки вызывает её сдавление между тупым твёрдым предметом и позвоночником или образование «замкнутой петли» с резким повышением давления в ней. Резкое торможение за счёт растяжения связок и брыжеек приводит к отрыву ветвей аорты или притоков нижней полой вены. Повреждения при открытой травме обусловлены прямым контактом с ранящим предметом.
Симптомы забрюшинной гематомы неспецифичны и чаще всего определяются травмой забрюшинно расположенных органов и структур, а не самой гематомой. Пациента может беспокоить боль в животе и поясничной области. У пострадавших с переломами костей таза или повреждением крупных сосудов выявляют признаки геморрагического шока. Симптом Джойса (укорочение перкуторного звука в боковых отделах живота, границы которого не меняются при повороте пострадавшего на бок), считающийся типичным для этого поражения, обнаруживают нечасто. Макро- или микрогематурия патогномонична для травмы органов мочевыделения.
Применявшийся ранее диагностический перитонеальный лаваж в связи с большим числом ошибок постепенно уступает место инструментальным методам диагностики (УЗИ, рентгенография, КТ), особенно у пострадавших со стабильной гемодинамикой. Диагностическая видеолапароскопия — инвазивная процедура, требующая наложения пневмоперитонеума, а нередко и искусственной вентиляции лёгких; к тому же она не позволяет визуализировать органы и структуры забрюшинного пространства, поэтому в диагностике забрюшинных гематом её применяют редко.
Клинико-инструментальные признаки продолжающегося внутрибрюшного кровотечения или перитонита — показание к экстренной лапаротомии. В других случаях необходимо проводить интенсивную терапию, клиническое наблюдение, инструментальное обследование.
Забрюшинные гематомы при закрытой травме
Повреждения сосудов брюшной полости и срединные забрюшинные гематомы (зона I)
Срединные гематомы, расположенные выше корня брыжейки поперечной ободочной кишки, иногда являются следствием травмы ветвей брюшной аорты (отрыв поясничных и верхней брыжеечной артерий), поэтому их интраоперационная ревизия обязательна. Доступ к брюшному отделу аорты осуществляют после обеспечения временного гемостаза. Для этого в ряде случаев приходится пережимать брюшную аорту, что осуществляют через отверстие в малом сальнике максимально близко к диафрагме, отводя пищевод влево. Затем мобилизуют все органы брюшной полости и забрюшинного пространства, расположенные слева: ободочную кишку, поджелудочную железу, селезёнку, почку, дно желудка (рис. 53-27).

Рис. 53-27. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать аорту от диафрагмы до бифуркации.
Этот приём обеспечивает полноценный доступ к супраренальному отделу брюшной аорты. При отрыве мелкой ветви аорты оба конца сосуда прошивают и перевязывают. Кровотечение из верхней брыжеечной артерии останавливают наложением сосудистого зажима, после чего повреждённый сосуд можно имплантировать в аорту ниже места разрыва, выполнить шунтирование или, в крайнем случае (при хорошем ретроградном кровотоке и жизнеспособности тонкой и восходящей ободочной кишки), перевязать её. Небольшая забрюшинная гематома в этой зоне может быть единственным проявлением травматического тромбоза почечной артерии. Восстановление функции почки возможно при её реваскуляризации в течение 12 ч после окклюзии.
Причиной срединной забрюшинной гематомы, расположенной выше корня мезоколон, также может быть разрыв левой почечной вены. Ушивание этого разрыва представляет значительные технические трудности, в связи с чем, убедившись в интактности правой почки, выполняют левостороннюю нефрэктомию. Повреждённые мелкие парапанкреатические вены перевязывают.
Отрыв поясничных ветвей аорты и нижней полой вены — самая частая причина срединной забрюшинной гематомы, расположенной ниже корня брыжейки ободочной кишки. Активное кровотечение бывает крайне редко, и всё же в ряде случаев, чтобы обеспечить гемостаз при артериальном кровотечении, ревизию гематомы выполняют из доступа ниже корня брыжейки ободочной кишки. Для обеспечения временного гемостаза аорту пережимают сразу ниже корня мезоколон. Доступ к инфрагепатическому отделу нижней полой вены осуществляют по методу Катель-Браш, для чего мобилизуют правую половину ободочной кишки и двенадцатиперстную кишку с головкой поджелудочной железы по Кохеру (рис. 53-28).

Рис. 53-28. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать нижнюю полую вену от инфрагепатической части до слияния подвздошных вен.
Латеральные забрюшинные гематомы (зона II)
В подавляющем большинстве случаев при закрытой травме повреждается правый надпочечник, который оказывается прижатым массивной правой долей печени к позвоночнику. Повреждения надпочечников не имеют типичной клинической картины, их диагностируют с помощью УЗИ или КТ (рис. 53-29).

Рис. 53-29. Спиральная компьютерная томограмма. Гематома правого надпочечника (белая стрелка) и забрюшинная гематома вокруг.
Даже во время лапаротомии травма надпочечника часто оказывается нераспознанной из-за его расположения глубоко за печенью в поддиафрагмальном пространстве и наличия паранефральной гематомы. Выявленное при инструментальном обследовании повреждение надпочечника служит показанием к консервативной терапии. Паранефральная гематома в области верхнего полюса почки, расположенная более поверхностно, может образоваться за счёт отрыва надпочечниковой вены, впадающей справа непосредственно в нижнюю полую вену. Если предполагают этот механизм, необходима ревизия гематомы. При разрыве надпочечника с продолжающимся кровотечением следует выполнить адреналэктомию. Дефект нижней полой вены ушивают проленовой нитью 5-0 или 6-0.
Наиболее характерный признак повреждения почки — гематурия. Реже у пострадавших выявляют боли в поясничной области и животе, напряжение мышц передней брюшной стенки и поясницы. При наличии гематурии необходима инструментальная оценка степени повреждения почек. Наиболее информативна спиральная КТ (рис. 53-30); меньшей диагностической ценностью обладают экскреторная урография, радиоизотопное исследование почек и УЗИ.

Рис. 53-30. Спиральная компьютерная томограмма при разрыве левой почки и забрюшинной гематоме.
Необходимо помнить, что гематурия может отсутствовать в случае отрыва или тромбоза почечной артерии, при низком АД, отрыве мочеточника. Именно поэтому паранефральная забрюшинная гематома без гематурии при нормальном АД служит показанием к выполнению экскреторной урографии, радиоизотопного исследования почек или спиральной КТ с внутривенным усилением. Отсутствие функционирования почки, по данным перечисленных методов исследования, свидетельствует в пользу повреждения почечной артерии. Открытая травма почки (колото-резаное и огнестрельное ранение низкокинетическим оружием) к возникновению гематурии приводит реже.
Ревизия паранефральной забрюшинной гематомы абсолютно показана при тяжёлом повреждении почки, продолжающемся или рецидивирующем кровотечении (в том числе при гематурии), нарастающей пульсирующей или распространённой забрюшинной гематоме, при открытой травме. Относительными показаниями считают отрыв полюса почки, поступление мочи в забрюшинное пространство с образованием урогематомы, тромбоз почечной артерии при неудачной попытке ангиографического вмешательства. Ревизию паранефральной гематомы производят после выделения почечной артерии у места её отхождения от аорты (рис. 53-31).

Рис. 53-31. Превентивное выделение почечных артерий и вен.
Такой превентивный контроль кровотечения позволяет существенно уменьшить частоту нефрэктомий.
Перед выполнением нефрэктомии нужно убедиться в наличии и адекватном функционировании второй почки. Органосохраняющая операция абсолютно необходима при повреждении единственной почки или недостаточности функций неповреждённой почки, а также при травме обеих почек. Органосохраняющая операция (нефрорафия или резекция полюса почки) состоит из следующих этапов: полного выделения почки, в том числе и в области ворот, удаления нежизнеспособных тканей, прошивания кровоточащих артериальных сосудов, герметичного ушивания собирательной системы, закрытия дефекта паренхимы.
Закрытая травма мочеточников встречается очень редко и крайне трудна для диагностики. Чаще всего диагноз ставят в поздние сроки, когда развивается забрюшинная урогематома или флегмона забрюшинной клетчатки. Повреждение мочеточника можно заподозрить у пострадавшего с травмой поясничной области при наличии боли в ней и в верхних отделах живота, при напряжении мышц передней брюшной стенки и поясницы. Примерно через 24-48 ч появляются клинические и лабораторные симптомы интоксикации. Диагноз ставят на основании рентгеноконтрастных (спиральная КТ с внутривенным контрастным усилением, внутривенная урография, ретроградная пиелография) либо радиоизотопных (сцинтиграфия почек) методов исследования (рис. 53-32, 53-33).

Рис. 53-32. Компьютерная томограмма при правосторонней паранефральной урогематоме (указана стрелками).

Рис. 53-33. Экскреторная урограмма (40 мин). Визуализируется контрастное вещество в расширенной чашечно- лоханочной системе правой почки, в мочевом пузыре (чёрные стрелки) и забрюшинном пространстве (белая стрелка).
Операция, выполняемая в ранние сроки, заключается в ушивании разрыва мочеточника и заведении мочеточникового катетера, который выводят трансуретрально, через нефро-, пиело- или эпицистостому. При невозможности выполнения подобной операции (из-за большого диастаза между проксимальным и дистальным концами мочеточника, при тяжёлом общем состоянии больного, при забрюшинной флегмоне) и сохранённых функциях почки целесообразно хирургическое вмешательство ограничить нефростомией, дренированием забрюшинного пространства и эпицистостомией. Реконструктивную операцию в этом случае выполняют в отдалённые сроки.
Гематомы околоободочной клетчатки
Тазовые гематомы, причиной которых стал перелом костей таза, нередко распространяются кверху, переходя на параколон и заднюю стенку восходящей и нисходящей ободочной кишки. Если хирург уверен в этом и признаки травмы стенки кишки отсутствуют, ревизия такой гематомы не обязательна. Изолированная гематома параколон может быть проявлением травмы ободочной кишки, и её необходимо подвергнуть ревизии.
Тазовые забрюшинные гематомы (зона III), повреждения мочевого пузыря
Закрытые повреждения мочевого пузыря возникают, как правило, при переломе костей переднего полукольца таза. Причиной разрыва мочевого пузыря может быть прямая или косвенная травма: прямой удар в нижнюю половину живота, падение с высоты с ударом в живот, удар по крестцу, в промежность, по ягодицам, падение на ноги и др. Большое значение имеют величина, направление и точка приложения действующей силы, её внезапность. Предрасполагающим фактором возникновения разрыва мочевого пузыря служит переполнение его в момент травмы, так как при этом он поднимается высоко над лоном и как бы становится органом брюшной полости. Различают внебрюшинный и внутрибрюшной разрыв мочевого пузыря.
Клинические проявления закрытого разрыва мочевого пузыря — появившиеся у пострадавшего после травмы болезненные позывы к мочеиспусканию при невозможности самостоятельного опорожнения мочевого пузыря, гематурия, оскольча- тый перелом костей переднего полукольца таза со смещением отломков.
Основным методом, позволяющим не только выявить наличие подобной травмы, но и определить её локализацию и отношение к брюшине, до настоящего времени остаётся цистография с ретроградным введением в мочевой пузырь водорастворимого контрастного вещества. До назначения цистографии обычно производят снимок костей таза, на котором выявляют переломы разной локализации (переломы лонных, седалищных костей, крестца, подвздошных костей, травмы тазобедренного сустава и др.). Кроме того, могут быть выявлены признаки свободной жидкости в брюшной полости на основании расширения и гомогенного затенения одного или двух латеральных каналов на уровне крыльев подвздошных костей. Для выполнения ретроградной цистографии в мочевой пузырь через катетер вводят 250-300 мл рентгеноконтрастного препарата. Прямой признак повреждения стенки органа — затекание контрастного вещества за пределы пузыря. При этом форма пузыря вытянутая, то есть длинник его больше поперечника (рис. 53-34).

Рис. 53-34. Ретроградная цистограмма при внутрибрюшинном разрыве мочевого пузыря (указан стрелкой).
При полном разрыве мочевого пузыря показано оперативное лечение. Только при крайней тяжести состояния пострадавшего операция может быть отложена до его стабилизации. При внутрибрюшинном разрыве мочевого пузыря следует выполнить нижнесрединную лапаротомию, при внебрюшинном разрыве — надлобковый срединный внебрюшинный доступ. Ушивание разрыва осуществляют наложением двухрядного шва (для внутреннего ряда используют рассасывающийся материал). Дренирование осуществляют путём цистостомии или катетеризации мочевого пузыря. Наложение эпицистостомы показано при большом дефекте стенки органа и ненадёжном его ушивании (например, в поздние сроки после травмы и при развившемся воспалении окружающих тканей), переломах позвоночника с нарушением функции тазовых органов, разрывах в области шейки мочевого пузыря, наличии у пострадавшего доброкачественной гиперплазии предстательной железы. В связи с частым развитием орхоэпидидимита и простатита на фоне длительной катетеризации мочевого пузыря наложение эпицистостомы особенно показано мужчинам. Операцию заканчивают дренированием паравезикальной клетчатки. Дренажи выводят через контрапертуры в подвздошных областях или по Буяльскому-Мак-Уортеру.
Переломы костей таза
Если тазовая забрюшинная гематома обнаружена во время лапаротомии (то есть не являлась показанием к ней), её ревизия не показана при выполнении следующих условий:
- гематома вызвана закрытым переломом костей таза;
- во время лапаротомии её размеры не увеличиваются;
- сохранена отчётливая пульсация бедренных а
