Причиной патологического вывиха может быть все кроме
Èçó÷åíèå îñíîâíûõ âîïðîñîâ ïî ëå÷åíèþ è äèàãíîñòèêå â õèðóðãèè: ïðè ïåðåëîìå áåäðåííîé è áîëüøåáåðöîâîé êîñòè, îñòåîñèíòåçå, àíàòîìè÷åñêîé ëîêàëèçàöèè, ýïèôèçàðíîì ïåðåëîìå. Ïðàâèëà áèíòîâàíèÿ, òðàíñïîðòíîé ìîáèëèçàöèè, ãèïñîâàíèÿ è ñêèëåòíîãî âûòÿæåíèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÒÅÑÒÎÂÛÅ ÂÎÏÐÎÑÛ ÄËß ÑÀÌÎÊÎÍÒÐÎËß ÏÎ ÎÁÙÅÉ ÕÈÐÓÐÃÈÈ
1. Ïåðâè÷íàÿ êîñòíàÿ ìîçîëü îáðàçóåòñÿ èç:
1)+ êàìáèàëüíîãî ñëîÿ íàäêîñòíèöû
2) êðîâåíîñíûõ ñîñóäîâ
3) ëèìôàòè÷åñêèõ ñîñóäîâ
4) ãåìàòîìû õèðóðãèÿ ïåðåëîì îñòåîñèíòåç ãèïñîâàíèå
5) êîñòíûõ áàëîê
2. Çàìåäëåíèå êîíñîëèäàöèè îòëîìêîâ êîñòåé ñâÿçàíî ñ:
1) çíà÷èòåëüíûì êîëè÷åñòâîì êàëüöèÿ
2)+ èíòåðïîçèöèåè òêàíåé
3) ïîâðåæäåíèåì ëèìôàòè÷åñêèõ ñîñóäîâ
4) ïîâðåæäåíèåì íàäêîñòíèöû
5) ÷ðåçìåðíî äëèòåëüíîé èììîáèëèçàöèåé
3. Òðàíñïîðòíàÿ èììîáèëèçàöèÿ ïðè ïåðåëîìå êëþ÷èöû:
1. +Ïîâÿçêà Äåçî 3.Øèíà Êðàìåðà
2.Êîñûíî÷íàÿ ïîâÿçêà 4.Øèíà Âèíîãðàäîâà
4. Ïðè ïåðåëîìå áåäðåííîé êîñòè íåîáõîäèìî ôèêñèðîâàòü:
1.Òîëüêî ìåñòî ïåðåëîìà
2.Êîëåííûé ñóñòàâ
3.Òàçîáåäðåííûé ñóñòàâ
4.Êîëåííûé è òàçîáåäðåííûé ñóñòàâû
5.+Ãîëåíîñòîïíûé, êîëåííé è òàçîáåäðåííûé ñóñòàâû.
5. Ïðîòèâîïîêàçàíèåì ê îñòåîñèíòåçó îòëîìêîâ ÿâëÿåòñÿ:
1)+ ñåïñèñ
2) ïîïåðå÷íûé ïåðåëîì
3) îòðûâíîé ïåðåëîì
4) ëîæíûé ñóñòàâ
5) ïåðåëîì, ñðîñøèéñÿ ñî ñìåùåíèåì
6. Ïî àíàòîìè÷åñêîé ëîêàëèçàöèè ðàçëè÷àþò ñëåäóþùèå ïåðåëîìû:
1)+ äèàôèçàðíûå
2) èíòðàìåäóëÿðíûå
3) ýïèêîíäèëëÿðíûå
4) ñóñòàâíûå
5) èíòðàñïîíãèîçíûå
7. Ïðè ïåðåëîìå â ïåðâûå ÷àñû íå íàáëþäàåòñÿ:
1)+ ïîâûøåíèå òåìïåðàòóðû
2) áîëü
3) íàðóøåíèå ôóíêöèè
4) äåôîðìàöèÿ íà ìåñòå ïåðåëîìà
5) êðåïèòàöèÿ
8. Ýïèôèçàðíûå ïåðåëîìû õàðàêòåðèçóþòñÿ:
1) +âíóòðèñóñòàâíûì ïîëîæåíèåì îòëîìêîâ
2) ëåãêîñòüþ ñîïîñòàâëåíèÿ êîñòíûõ îòëîìêîâ
3) áûñòðûì ñðàñòàíèåì îòëîìêîâ
4) ñêëîííîñòüþ ê óäëèíåíèþ êîñòè
5) çíà÷èòåëüíûì óêîðî÷åíèåì
9. Èñòî÷íèêîì êîñòåîáðàçîâàíèÿ ïðè ïåðåëîìå íå ÿâëÿåòñÿ:
1) êîñòíàÿ òêàíü
2) êîñòíûé ìîçã
3) íàäêîñòíèöà
4) ãàâåðñîâû êàíàëû
5)+ ìûøöû
10. Âûáåðèòå íåïðàâèëüíûé îòâåò íà âîïðîñ: â ÷åì ñîñòîèò öåëü áèíòîâàíèÿ?
1) èñïðàâëåíèå ïîðî÷íîãî ïîëîæåíèÿ (êîððåãèðóþùàÿ)
2) óäåðæàíèå ñòåðèëüíîé ïîâÿçêè (ôèêñèðóþùàÿ)
3) ñäàâëåíèå êðîâîòî÷àùåé ðàíû
4) èììîáèëèçàöèÿ êîíå÷íîñòè
5)+ ïðåêðàùåíèå äîñòóïà êèñëîðîäà
11. Ê òâåðäûì ïîâÿçêàì îòíîñÿòñÿ:
1)+ öèðêóëÿðíûå ãèïñîâûå
2) êîñûíî÷íûå
3) ïðàùåâèäíûå
4) êëååâûå
5) ëèíãèíîâûå
12. Ê ìÿãêèì ïîâÿçêàì îòíîñÿòñÿ:
1)+ áèíòîâûå
2) ëàíãåòíûå
3) ãèïñîâûå
4) êðàõìàëüíûå
5) øèííûå
13. Íà ãîëîâó íàêëàäûâàåòñÿ:
1)+ ïîâÿçêà Ãèïïîêðàòà
2) ïîâÿçêà Âåëüïî
3) ïîâÿçêà Âàíøòåéíà
4) ïîâÿçêà Äåçî
5) êîëîñîâèäíàÿ
14. Íà ãðóäíóþ êëåòêó íàêëàäûâàåòñÿ ïîâÿçêà:
1) +Äåçî
2) âîçâðàùàþùàÿñÿ
3) Ãèïïîêðàòà
4) ÷åðåïàøüÿ
5) íåàïîëèòàíñêàÿ
15. Ïåðâàÿ ïîìîùü ïðè ïåðåëîìå íà ìåñòå ïðîèñøåñòâèÿ çàêëþ÷àåòñÿ:
1) âî ââåäåíèè àíòèáèîòèêîâ
2)+ â èììîáèëèçàöèè
3) âî ââåäåíèè íîâîêàèíà
4) â íàëîæåíèè øâîâ
5) â ïåðåëèâàíèè êðîâè
16. Ñ öåëüþ òðàíñïîðòíîé èììîáèëèçàöèè ïðèìåíÿåòñÿ øèíà:
1) Âîëêîâà
2) Áåëëåðà
3) Ïèðîãîâà
4) +Êðàìåðà
5) Âèøíåâñêîãî
17. Êàêîé ñïîñîá ëå÷åíèÿ ÿâëÿåòñÿ ïðàâèëüíûì, åñëè ó áîëüíîãî êîñîé ïåðåëîì áåç ñìåùåíèÿ îòëîìêîâ?
1) îïåðàòèâíîå ëå÷åíèå
2) +ãèïñîâàÿ ïîâÿçêà
3) ñêåëåòíîå âûòÿæåíèå
4) èììîáèëèçàöèÿ øèíîé
5) ëèïêîïëàñòûðíîå âûòÿæåíèå
18. Ïðè ïåðåëîìå ñðåäíåé òðåòè ïëå÷à ñëåäóåò íàëîæèòü ãèïñîâóþ ïîâÿçêó ñ îáõâàòîì:
1) îäíîãî ñóñòàâà
2) äâóõ ñóñòàâîâ
3)+ òðåõ ñóñòàâîâ
4) íå èìååò çíà÷åíèÿ êîëè÷åñòâî ñóñòàâîâ
5) òîëüêî íà äèàôèç ïëå÷à
19. Îïòèìàëüíîé òåìïåðàòóðîé äëÿ ñìà÷èâàíèÿ ãèïñà ÿâëÿåòñÿ:
1) 20°Ñ
2)+ 30°Ñ
3) 40°Ñ
4) 50°Ñ
5) 60°Ñ
20. Êà÷åñòâî áèíòà ñ÷èòàåòñÿ õîðîøèì, åñëè îí çàòâåðäåâàåò ïîñëå ñìà÷èâàíèÿ âîäîé çà:
1) 1-2 ìèí.
2) 3-4 ìèí.
3)+ 6-15 ìèí.
4) 18-20 ìèí.
5) 22-30 ìèí.
21. Îòðèöàòåëüíûì ïðè ëå÷åíèè ïåðåëîìîâ ãèïñîâûìè ïîâÿçêàìè ÿâëÿåòñÿ:
1) ïðîñòîòà è äîñòóïíîñòü ìåòîäà
2)+ âîçíèêíîâåíèå êîíòðàêòóðû
3) óëó÷øåíèå êðîâîîáðàùåíèÿ
4) âîçìîæíîñòü ïåðåäâèãàòüñÿ
5) íåïîäâèæíîñòü îòëîìêîâ
22. Êàêóþ ãèïñîâóþ ïîâÿçêó ïðèìåíÿþò ïðè ïåðåëîìå ïëå÷à:
1) êîðñåòíóþ
2) êîêñèòíóþ
3)+ òîðàêî-áðàõèàëüíóþ
4) ãèïñîâûé òóòîð
5) ãèïñîâóþ êðîâàòêó
23. Êàêóþ ãèïñîâóþ ïîâÿçêó ïðèìåíÿþò ïðè ïåðåëîìå áåäðà:
1) êîðñåòíóþ
2)+ êîêñèòíóþ
3) òîðàêî-áðàõèàëüíóþ
4) ãèïñîâûé òóòîð
5) ãèïñîâóþ êðîâàòêó
24. Êàêîé ñïîñîá ëå÷åíèÿ ÿâëÿåòñÿ ïðàâèëüíûì, åñëè ó áîëüíîãî ïîïåðå÷íûé ïåðåëîì ñ èíòåðïîçèöèåé ìÿãêèõ òêàíåé:
1) ãèïñîâàÿ ïîâÿçêà
2) ñêåëåòíîå âûòÿæåíèå
3)+ îïåðàòèâíîå ëå÷åíèå
4) èììîáèëèçàöèÿ øèíîé
5) ôèçèîòåðàïåâòè÷åñêîå ëå÷åíèå
25. Ñèìïòîìîì òðàâìàòè÷åñêîãî âûâèõà ÿâëÿåòñÿ:
1) èçìåíåíèå îòíîñèòåëüíîé äëèíû êîíå÷íîñòè
2) èçìåíåíèå àáñîëþòíîé äëèíû êîíå÷íîñòè
3) ïàòîëîãè÷åñêàÿ ïîäâèæíîñòü â ñóñòàâå êðåïèòàöèÿ ïîäêîæíàÿ ýìôèçåìà
26. ×òî ÿâëÿåòñÿ êðèòåðèåì äëÿ ñíÿòèÿ ñêåëåòíîãî âûòÿæåíèÿ ïðè ëå÷åíèè ïåðåëîìîâ:
1)+ èçìåíåíèå àáñîëþòíîé äëèíû êîíå÷íîñòè
2) îáðàçîâàíèå ïåðâè÷íîé êîñòíîé ìîçîëè
3) èñ÷åçíîâåíèå áîëåé
4) èçìåíåíèå îòíîñèòåëüíîé äëèíû êîíå÷íîñòè
5) îáðàçîâàíèå âòîðè÷íîé ìîçîëè
27. Êàêóþ øèíó ñëåäóåò ïðèìåíÿòü äëÿ ñêåëåòíîãî âûòÿæåíèÿ ïðè ïåðåëîìàõ áåäðà è áîëüøåáåðöîâîé êîñòè:
1) Êðàìåðà
2)+ Áåëëåðà
3) Äèòåðèõñà
4) Êóçüìèíñêîãî
5) Öèòî
28. Âèä îïåðàòèâíîãî âìåøàòåëüñòâà ïðè ïåðåëîìàõ:
1)+ ìåòàëëîîñòåîñèíòåç
2) òåíäîïëàñòèêà
3) ìèîïëàñòèêà
4) àðòðîòîìèÿ
5) îñòåîòîìèÿ
29. Íàçîâèòå àâòîðà âïðàâëåíèÿ âûâèõà:
1) Ôîâëåð
2)+ Äæàíåëèäçå
3) Äåçî
4) Âåëüïî
5) Êóçüìèíñêèé
30. Îäíèì èç èíñòðóìåíòîâ äëÿ ñêåëåòíîãî âûòÿæåíèÿ ÿâëÿåòñÿ:
1)+ äðåëü
á) êîñòíûå êóñà÷êè
2) ìåòàëëè÷åñêèé ñòåðæåíü
3) èãëà Êàññèðñêîãî
4) ýëåâàòîð
31. Âûâèõíóòîé ñ÷èòàåòñÿ êîñòü:
1) öåíòðàëüíàÿ;
2)+ ïåðèôåðè÷åñêàÿ.
32. Âûâèõ â ïîçâîíî÷íèêå îáîçíà÷àþò ïî ïîçâîíêó:
1)+ âûøåëåæàùåìó;
2) íèæåëåæàùåìó.
33. Âûâèõ äî 3 ñóò ñ÷èòàåòñÿ :
1)+ ñâåæèì;
2) íåñâåæèì;
3) çàñòàðåëûì.
34. Ïåðåëîìî-âûâèõîì íàçûâàåòñÿ ñîñòîÿíèå, õàðàêòåðèçóþùååñÿ îäíîâðåìåííûì
1) ïåðåëîìîì è ñìåùåíèåì êîñòíûõ îòëîìêîâ;
2) ïåðåëîìîì è èíòåðïîçèöèåé ìûøö ìåæäó îòëîìêàìè;
3) ïåðåëîìîì ñ âêîëà÷èâàíèåì îòëîìêîâ;
4) âûâèõîì îäíîé êîñòè è ïåðåëîìîì äðóãîé;
5)+ âûâèõîì è ïåðåëîìîì ñóñòàâíûõ è îêîëîñóñòàâíûõ îòäåëîâ êîñòè.
35. Íàèáîëåå ÷àñòî âñòðå÷àåòñÿ âûâèõ :
1) íèæíåé ÷åëþñòè;
2) êëþ÷èöû;
3)+ ïëå÷à;
4) áåäðà;
5) â ãîëåíîñòîïíîì ñóñòàâå.
36. Âåðíî ëè óòâåðæäåíèå: ïðèâû÷íûé âûâèõ ÷àùå âñåãî âîçíèêàåò â ïëå÷åâîì ñóñòàâå, ïîòîìó ÷òî ïðèâû÷íûé âûâèõ ïëå÷à îáóñëîâëåí ïðèîáðåòåííûìè ïîâðåæäåíèÿìè ñóìî÷íî-ñâÿçî÷íîãî àïïàðàòà, âðîæäåííûì óïëîùåíèåì ãîëîâêè ïëå÷à è ñãëàæåííîñòüþ ïåðåäíåãî êðàÿ ñóñòàâíîé âïàäèíû ëîïàòêè ?
1)+ äà;
2) íåò.
37. ×àùå âñåãî âñòðå÷àåòñÿ âðîæäåííûé âûâèõ :
1) ïëå÷à;
2) ïðåäïëå÷üÿ;
3) â ëó÷åçàïÿñòíîì ñóñòàâå;
4)+ áåäðà;
5) îñíîâíîé ôàëàíãè I ïàëüöà.
38. Ïðè÷èíîé ïàòîëîãè÷åñêîãî âûâèõà ìîæåò áûòü âñå, êðîìå:
1) êîñòíî-ñóñòàâíîãî òóáåðêóëåçà;
2) îñòåîìèåëèòà;
3) àðòðîçà; àðòðèòà;
4) ïîëèîìèåëèòà;
5)+ òðàâìàòè÷åñêîãî øîêà.
39. Îáñëåäóÿ ñóñòàâ ïðè âûâèõå â íåì, ìîæíî âûÿâèòü âñå ñèìïòîìû, êðîìå:
1) îòñóòñòâèÿ àêòèâíûõ äâèæåíèé;
2) ðåçêîãî îãðàíè÷åíèÿ ïàññèâíûõ äâèæåíèé;
3) ïðóæèíÿùåãî ñîïðîòèâëåíèÿ;
4)+ ëîæíîé ïîäâèæíîñòè;
5) ñòóïåí÷àòîãî çàïàäåíèÿ.
40. Óêàæèòå ñèìïòîì, íå õàðàêòåðíûé äëÿ âûâèõà â ñóñòàâå êîíå÷íîñòè:
1) áîëåçíåííîñòü;
2)+ êðåïèòàöèÿ;
3) äåôîðìàöèÿ;
4) èçìåíåíèå äëèíû êîíå÷íîñòè;
5) âûíóæäåííîå ïîëîæåíèå êîíå÷íîñòè.
41. Óêàæèòå ñèìïòîì, íå íàáëþäàþùèéñÿ ïðè òðàâìàòè÷åñêîì âûâèõå ïëå÷à:
1)+ áîëü â ïëå÷åâîì ñóñòàâå;
2) ðåçêîå îãðàíè÷åíèå äâèæåíèé â ñóñòàâå;
3) äåôîðìàöèÿ è ïðèïóõëîñòü ñóñòàâà;
4)+ êðåïèòàöèÿ ïðè ïàëüïàöèè ãîëîâêè ïëå÷à;
5) ïðóæèíÿùàÿ ôèêñàöèÿ ïëå÷à ïðè ïîïûòêå äâèæåíèé â ñóñòàâå.
42. Äîïóñòèìî ëè â ñëó÷àå âûâèõà âíóòðèñóñòàâíîå ââåäåíèå ðàñòâîðà íîâîêàèíà ïðè îêàçàíèè ïåðâîé ïîìîùè?
1) äà;
2)+ íåò.
43. Äîïóñòèìà ëè ïðè îêàçàíèè ïåðâîé ïîìîùè â ñëó÷àå âûâèõà ïëå÷à èììîáèëèçàöèÿ êîíå÷íîñòè êîñûíêîé?
1)+ äà;
2) íåò.
44. Äîïóñòèìà ëè ïîñëå âïðàâëåíèÿ âûâèõà ïëå÷à èììîáèëèçàöèÿ âåðõíåé êîíå÷íîñòè ïîâÿçêîé Äåçî èëè Âåëüïî?
1)+äà;
2) íåò.
45. Èñêëþ÷èòå íåâåðíî óêàçàííûé âèä ñìåùåíèÿ êîñòíûõ îòëîìêîâ ïðè ïåðåëîìå:
1) ïî äëèíå;
2) áîêîâîå;
3) ïîä óãëîì;
4)+ êàñàòåëüíîå;
5) ðîòàöèîííîå.
46. Ïðè ïåðåëîìå âåðõíåé òðåòè áåäðà öåíòðàëüíûé îòëîìîê ñìåùàåòñÿ:
1) êïåðåäè è êíóòðè;
2)+ êïåðåäè è êíàðóæè;
3) êíàðóæè;
4) êçàäè è êíàðóæè;
5) êçàäè è êíóòðè.
47. Ïðè ïåðåëîìå âåðõíåé òðåòè áåäðà ïåðèôåðè÷åñêèé îòëîìîê ñìåùàåòñÿ:
1) êïåðåäè è êíóòðè;
2) êïåðåäè è êíàðóæè;
3) êíàðóæè;
4) êçàäè è êíàðóæè;
5)+ êçàäè è êíóòðè.
48. Âåðíî ëè, ÷òî èñòî÷íèêàìè îáðàçîâàíèÿ êîñòíîé ìîçîëè ÿâëÿþòñÿ êëåòêè ýíäîñòà, êàíàëîâ îñòåîíà, íàäêîñòíèöû è îêðóæàþùåé êîñòü ñîåäèíèòåëüíîé òêàíè?
1)+ äà;
2) íåò.
49. Êàêîâû äîëæíû áûòü ãðàíèöû òðàíñïîðòíîé èììîáèëèçàöèè ó ïîñòðàäàâøåãî ïðè ïåðåëîìå ïëå÷åâîé êîñòè?
1)+ ïàëüöû — ëîïàòêà çäîðîâîé ñòîðîíû;
2) êèñòü — ëîïàòêà áîëüíîé ñòîðîíû;
3) ëó÷åçàïÿñòíûé ñóñòàâ — ëîïàòêà áîëüíîé ñòîðîíû;
4) ëó÷åçàïÿñòíûé ñóñòàâ — ïëå÷åâîé ñóñòàâ áîëüíîé ñòîðîíû;
5) ïðåäïëå÷üå — ïëå÷î áîëüíîé ñòîðîíû.
50. Óêàæèòå ýëåìåíò ïåðâîé ïîìîùè íà ìåñòå ïðîèñøåñòâèÿ ïîñòðàäàâøåìó ñ ïåðåëîìîì äëèííîé òðóá÷àòîé êîñòè:
1) èñïîëüçîâàòü øèíó Áåëåðà;
2) îáåçáîëèòü ìåñòî ïåðåëîìà:
3) âûïîëíèòü ðåïîçèöèþ îòëîìêîâ;
4)+ èììîáèëèçèðîâàòü êîíå÷íîñòü òðàíñïîðòíîé øèíîé;
5) âûïîëíèòü ñêåëåòíîå âûòÿæåíèå.
51. Êîãäà è ãäå ñëåäóåò ïðîâîäèòü ðåïîçèöèþ êîñòíûõ îòëîìêîâ ïðè îòêðûòîì ïåðåëîìå?
1) íà ìåñòå ïîëó÷åíèÿ òðàâìû (ïðè îêàçàíèè ïåðâîé ïîìîùè);
2) ïðè òðàíñïîðòèðîâêå â ñòàöèîíàð;
3) âî âðåìÿ ñàíèòàðíîé îáðàáîòêè â ïðèåìíîì îòäåëåíèè;
4)+ â îïåðàöèîííîé â áëèæàéøåå âðåìÿ ïîñëå ïîñòóïëåíèÿ;
5) â ëþáîì èç ïåðå÷èñëåííûõ ìåñò è â ëþáîå âðåìÿ.
52. Óêàæèòå âðåìÿ ïðîâåäåíèÿ ðåïîçèöèè ïåðåëîìà ó áîëüíîãî ñ ÿâëåíèÿìè øîêà:
1) ïîñëå âûïîëíåíèÿ íîâîêàèíîâîé áëîêàäû îáëàñòè ïåðåëîìà;
2)+ ïîñëå âûâåäåíèÿ áîëüíîãî èç ñîñòîÿíèÿ øîêà;
3) ïîñëå íà÷àëà âíóòðèâåííîé òðàíñôóçèè;
4) ñðàçó ïîñëå äîñòàâêè áîëüíîãî â ñòàöèîíàð;
5) â ìîìåíò îêàçàíèÿ ïåðâîé ïîìîùè.
53. ×åãî íå ñëåäóåò äåëàòü äëÿ ïðîôèëàêòèêè øîêà ïðè ïåðåëîìå êðóïíîé òðóá÷àòîé êîñòè â ìîìåíò îêàçàíèÿ ïåðâîé ïîìîùè?
1) òðàíñïîðòíóþ èììîáèëèçàöèþ êîíå÷íîñòè;
2)+ ðåïîçèöèþ îòëîìêîâ;
3) îñòàíàâëèâàòü êðîâîòå÷åíèå;
4) ââîäèòü àíàëüãåòèêè;
5) âñå âûøåóêàçàííîå.
54. Òðàíñïîðòèðîâàòü áîëüíîãî ñ ïåðåëîìîì ïîÿñíè÷íîãî îòäåëà ïîçâîíî÷íèêà íåîáõîäèìî íà ìÿãêèõ íîñèëêàõ â ïîëîæåíèè:
1) íà ñïèíå;
2)+ íà æèâîòå;
3) íà áîêó;
4) «ëÿãóøêè»;
5) íå èìååò çíà÷åíèÿ.
55. Êàêóþ øèíó ñëåäóåò ïðèìåíèòü äëÿ òðàíñïîðòíîé èììîáèëèçàöèè ïðè ïåðåëîìå áåäðà?
1)+ Äèòåðèõñà;
2) Êóçüìèíñêîãî;
3) ñåò÷àòóþ;
4) Áåëåðà;
5) àïïàðàò Èëèçàðîâà.
56. Óêàæèòå øèíó, íå ïðåäíàçíà÷åííóþ äëÿ òðàíñïîðòíîé èììîáèëèçàöèè:
1) ïíåâìàòè÷åñêàÿ;
2) Äèòåðèõñà;
3)+ Áåëåðà;
4) Êðàìåðà;
5) ñåò÷àòàÿ.
57. Â ïîëîæåíèè «ëÿãóøêè» íåîáõîäèìî òðàíñïîðòèðîâàòü ïîñòðàäàâøåãî ñ ïåðåëîìîì:
1) ïîçâîíî÷íèêà;
2) ëîïàòîê;
3)+ òàçà;
4) îáîèõ áåäåð;
5) îáåèõ ãîëåíåé.
58.  êàêèå ñðåäíèå ñðîêè ïðè ïåðåëîìàõ íàáëþäàåòñÿ îáðàçîâàíèå ïåðâè÷íîé êîñòíîé ìîçîëè?
1) äî 2 íåäåëü;
2) 2-3 íåäåëè;
3)+ 4-6 íåäåëü;
4) 7—8 íåäåëü;
5) 9-10 íåäåëü.
59. Ïîêàçàíèåì ê ïðîâåäåíèþ ìåòàëëè÷åñêîãî îñòåîñèíòåçà äëèííîé òðóá÷àòîé êîñòè â ýêñòðåííûõ ñëó÷àÿõ ÿâëÿåòñÿ:
1) ìíîæåñòâåííûé ïåðåëîì;
2) ïåðåëîì ñ èíòåðïîçèöèåé ìÿãêèõ òêàíåé;
3) +âèíòîîáðàçíûé ïåðåëîì.
60. Ïðè ïîÿâëåíèè îòåêà è áîëåé â ìåñòå ïåðåëîìà ïîñëå íàëîæåíèÿ öèðêóëÿðíîé ãèïñîâîé ïîâÿçêè íåîáõîäèìî:
1) ôèêñèðîâàòü êîíå÷íîñòü â ïðèïîäíÿòîì ïîëîæåíèè;
2) ââåñòè îáåçáîëèâàþùåå ñðåäñòâî;
3)+ ðàññå÷ü ïîâÿçêó ïî âñåé äëèíå è ðàçâåñòè åå êðàÿ;
4) íàëîæèòü ñîãðåâàþùèé êîìïðåññ;
5) ïðèíÿòü ìî÷åãîííîå ñðåäñòâî.
61. ×òîáû ëåã÷å áûëî ñíÿòü ãèïñîâóþ ïîâÿçêó, ëèíèþ ðàçðåçà åå ðàçìÿã÷àþò, ñìà÷èâàÿ:
1) ñêèïèäàðîì;
2) ýôèðîì;
3) êàñòîðîâûì ìàñëîì;
4) ñïèðòîì;
5) +ãèïåðòîíè÷åñêèì ðàñòâîðîì íàòðèÿ õëîðèäà.
62. Ïðè ñêåëåòíîì âûòÿæåíèè çà íèæíþþ êîíå÷íîñòü íåîáõîäèìî:
1) ïðèïîäíÿòü ãîëîâíîé êîíåö êðîâàòè;
2) êðîâàòü óñòàíîâèòü ñòðîãî ãîðèçîíòàëüíî;
3)+ ïðèïîäíÿòü íîæíîé êîíåö êðîâàòè.
63. Óêàæèòå íåâåðíî íàçâàííóþ òî÷êó äëÿ ïðîâåäåíèÿ ñïèöû ïðè ñêåëåòíîì âûòÿæåíèè:
1) ÷åðåç ìûùåëêè áåäðà;
2) ÷åðåç áóãðèñòîñòü áîëüøåáåðöîâîé êîñòè;
3) ÷åðåç íèæíþþ òðåòü ãîëåíè;
4) ÷åðåç ïÿòî÷íóþ êîñòü;
5)+ ÷åðåç ïëþñíåâûå êîñòè.
64. Îïåðàòèâíîå ëå÷åíèå ïðè ñâåæèõ ïåðåëîìàõ ïîêàçàíî âî âñåõ ñëó÷àÿõ, êðîìå íàëè÷èÿ:
1) ïîïåðå÷íîãî ïåðåëîìà áåäðà;
2) îòêðûòîãî ïåðåëîìà ñ áîëüøèì äèàñòàçîì îòëîìêîâ;
3) èíòåðïîçèöèè ìÿãêèõ òêàíåé ìåæäó îòëîìêàìè;
4)+ ñîïóòñòâóþùåãî øîêà, îñòðîé êðîâîïîòåðè, èíôåêöèè;
5) ñäàâëåíèÿ îòëîìêàìè æèçíåííî âàæíûõ îðãàíîâ.
65. Æèðîâàÿ ýìáîëèÿ ìîæåò áûòü îñëîæíåíèåì:
1) ðàíåíèÿ âåí;
2) +ïåðåëîìà êîñòåé;
3) ïåðåëèâàíèÿ êðîâè;
4) âíóòðèâåííèõ âëèâàíèé ïðåïàðàòîâ æèðîâîé ýìóëüñèè;
5) ïîëîñòíûõ îïåðàöèé.
66. ×ðåçìåðíî äëèòåëüíàÿ èììîáèëèçàöèÿ ïðè ïåðåëîìå ïðèâîäèò ê:
1) +êîíòðàêòóðå;
2) ïñåâäîàðòðîçó;
3) èíòåðïîçèöèè ìÿãêèõ òêàíåé;
4) ýïèôèçåîëèçó;
5) ãåìàðòðîçó.
67. Ïðè÷èíîé çàìåäëåííîãî ñðàùåíèÿ êîñòåé ÿâëÿåò
1) ïëîõàÿ èììîáèëèçàöèÿ;
2) ðàçâèòèå èíôåêöèè;
3) èíòåðïîçèöèÿ ìÿãêèõ òêàíåé;
4) íàðóøåíèå êðîâîñíàáæåíèÿ êîñòíûõ îòëîìêîâ;
5)+ âñå âûøåóêàçàííîå.
68. Ïî ýòèîëîãèè ïåðåëîìû äåëÿòñÿ íà:
1.Äèàôèçàðíûå 3.Âèíòîîáðàçíûå 5.Ïàòîëîãè÷åñêèå
2.+Òðàâìàòè÷åñêèå 4.Âêîëî÷åííûå
69. Ïåðå÷èñëèòå âèäû ïåðåëîìîâ ïî ëèíèè èçëîìà:
1.+Ïîïåðå÷íûå
2.Êîñûå
3.Êîëîòûå
4.+Êîìïðåññèîííûå
5.+Âèíòîîáðàçíûå
70. Âèäû ñìåùåíèÿ îòëîìêîâ ïðè ïåðåëîìàõ:
1.+Ñìåùåíèå ïîä óãëîì 4.Äèàôèçàðíîå ñìåùåíèå
2.+Ñìåùåíèå ïî øèðèíå 5.+Ñìåùåíèå ïî äëèíå
3.Ìåòàôèçàðíîå ñìåùåíèå
71. Ïåðåëîìû, õàðàêòåðíûå äëÿ äåòñêîãî âîçðàñòà:
1.Îñêîëü÷àòûå 3.+Ýïèôèçåîëèñ
2.Âíóòðèñóñòàâíûå 4.+Ïåðåëîì ïî òèïó çåëåíîé âåòî÷êè
72. Ðåçóëüòàòîì ÷åãî ÿâëÿþòñÿ ïàòîëîãè÷åñêèå âûâèõè?
1.Ìåõàíè÷åñêèå òðàâìû;
2.+Äåñòðóêòèâíûå ïðîöåññû â îáëàñòè ñóñòàâà;
3.Âðîæäåííûõ àíîìàëèé.
73. Äëÿ âûâèõà êîíå÷íîñòè õàðàêòåðíî íàðóøåíèå
1.àêòèâíîé ôóíêöèè
2.ïàññèâíîé ôóíêöèè
3.+Àêòèâíîé è ïàññèâíîé ôóíêöèè
74. ×åì îòëè÷àåòñÿ âûâèõ îò ïîäâûâèõà?
1.Ïðè ïîäâûâèõå ñóñòàâíûå êîíöû êîñòåé ñîâñåì íå ñîïðèêîñàþòñÿ
äðóã ñ äðóãîì
2.+Ïðè ïîäâûâèõå ñóñòàâíûå êîíöû êîñòåé ÷àñòè÷íî ñîïðèêîñàþòñÿ
3.Ïðè ïîäâûâèõè ñóñòàâíûå êîíöû êîñòåé áûâàþò ñëîìàíû
75. Ïîñëå âïðàâëåíèÿ âûâèõà êîíå÷íîñòü ôèêñèðóþò â òå÷åíèå:
1. 1-2 äíÿ 2. 3-4 äíÿ 3. 5-7 äíåé 4. 6-8 äíåé 5. +6-10 äíåé
76. Ïðè ëå÷åíèè çàêðûòûõ ïåðåëîìîâ, ãëàâíûìè çàäà÷àìè ÿâëÿþòñÿ?
1 .Ïîñòîÿííîå îáåçáîëèâàíèå; 3.+Ôèêñàöèÿ îòëîìêîâ;
2 .+Ðåïîçèöèÿ îòëîìêîâ; 4.Øèíèðîâàíèå
77. Óêàæèòå ìåòîäû äëèòåëüíîé ôèêñàöèè êîñòíûõ îòëîìêîâ:
1 .Áèíòîâàíèåì; 4.Øèíèðîâàíèåì;
2. +Ãèïñîâîé ïîâÿçêîé; 5.+ Îïåðàòèâíûå.
3.+Âûòÿæåíèåì;
78. Ôèêñàöèÿ êîñòíûõ îòëîìêîâ â ïðàâèëüíîì ïîëîæåíèè ìîãóò áûòü îñóùåñòâëåíû òðåìÿ ìåòîäàìè:
1.Áèíòîâàíèåì;
2.Øèíèðîâàíèåì;
3.+Ãèïñîâîé ïîâÿçêîé;
4.+Âûòÿæåíèåì;
5.+Îïåðàöèåé.
79. Ïåðå÷èñëèòå ñïîñîáû îïåðàòèâíîé ôèêñàöèè îòëîìêîâ:
1.+Èíòðàìåäóëÿðíûé ìåòàëëîîñòåîñèíòåç
2+.Ýêñòðàìåäóëÿðíûé ìåòàëëîîñòåîñèíòåç
3.Íàëîæåíèå ãèïñîâîé ëàíãåòû
4.+Âíåî÷àãîâàÿ ôèêñàöèÿ îòëîìêîâ àïïàðàòàìè Èëèçàðîâà, Ãóäóøàóðè è äð.
5.Íàëîæåíèå øèíû Äèòåðèõñà
80. Ãèïñîâóþ ïîâÿçêó ïðè ïåðåëîìàõ íåîáõîäèìî íàêëàäûâàòü òàê, ÷òîáû îíà çàõâàòûâàëà:
1.Îäèí ñóñòàâ ïðîêñèìàëüíåå ïåðåëîìà
2.Äâà ñóñòàâà äèñòàëüíåå ïåðåëîìà
3.+Äâà ñóñòàâà, â îáðîçîâàíèè êîòîðûõ ó÷àñòâóåò ñëîìàííàÿ êîñòü
81. Ãèïñîâàÿ ïîâÿçêà, íàêëàäûâàåìàÿ ïðè ïåðåëîìàõ ïëå÷åâîé êîñòè, íàçûâàåòñÿ..
1.Ëàíãåòíî-êðóãîâîé 2.Êîêñèòíîé 3.+Òîðàêî-áðàõèàëüíîé
82. Ãèïñîâûå ïîâÿçêè, íàêëàäûâàåìûå ïðè ïåðåëîìàõ ïîçâîíî÷íèêà:
1.Êîêñèòíàÿ 2.+Êîðñåòíàÿ 3.Òîðàêîáðàõèàëüíàÿ 4.Îêîí÷àòàÿ
83. Ïåðå÷èñëèòå âèäû âûòÿæåíèÿ, èñïîëüçóåìûå ïðè ëå÷åíèè ïåðåëîìîâ êîñòåé
1.+Ëèïêîïëàñòûðíîå 3.Êëåîëîâîå 5.Áèíòîâîå
2.Ãèïñîâîå 4.+Ñêåëåòíîå
84. Ïåðå÷èñëèòå ïîêàçàíèÿ ê ëèïêîïëàñòûðíîìó âûòÿæåíèþ:
1.Ïåðåëîì áåäðà ó âçðîñëîãî áîëüíîãî
2.+Ïåðåëîì áåäðà ó äåòåé ãðóäíîãî âîçðàñòà
3.Âûâèõ áåäðà ó âçðîñëîãî áîëüíîãî
85. Òî÷êàìè ïðîâåäåíèÿ ñïèö ïðè íàëîæåíèè ñêåëåòíîãî âûòÿæåíèÿ ÿâëÿþòñÿ
1.+Áóãðèñòîñòü áîëüøåáåðöîâîé êîñòè
2.+Ïÿòî÷íàÿ êîñòü
3.Òàðàííàÿ êîñòü
4.+Ëîêòåâîé îòðîñòîê
86. Äëÿ íàëîæåíèÿ ñêåëåòíîãî âûòÿæåíèÿ èñïîëüçóåòñÿ
1.ñïèöà Êðèøíåðà 4.øèíà Âèëåíñêîãî
2.àïïàðàò Îãàíåñÿíà 5.øòèôò Ñèâàøà
3.+àïïàðàò Èëèçàðîâà
87. Êàêóþ øèíó ïðèìåíÿþò äëÿ ñêåëåòíîãî âûòÿæåíèÿ ïðè ïåðåëîìå òðóá÷àòûõ
êîñòåé íèæíåé êîíå÷íîñòè?
1.+Øèíà Áåëåðà 2.øèíà Ïèðîãîâà 3.øèíà Êîõà
88. Èíòðàìåäóëÿðíàÿ ôèêñàöèÿ êîñòíûõ îòëîìêîâ îñóùåñòâëÿåòñÿ
1.ïðîâîëêîé 4.àïïàðàòîì Èëèçàðîâà
2.+ìåòàëëè÷åñêèìè øòèôòàìè 5.ìåòàëè÷åñêèìè âèíòàìè
3.ìåòàëè÷åñêèìè ïëàñòèíêàìè
89. Áûñòðîòà è ñîâåðøåíñòâî îáðîçîâàíèÿ êîñòíîé ìîçîëè çàâèñèò îò:
1.Òåìïåðàòóðû îêðóæàþùåé ñðåäû
2.Õàðàêòåðà è ñèëû òðàâìèðóþùåãî àãåíòà
3.+Àíàòîìî-ôèçèîëîãè÷åñêèõ óñëîâèé
4.+Õàðàêòåðà ïåðåëîìà
5.Ìàññû òåëà ïîñòðàäàâøåãî
90. Êîñîé ïåðåëîì áåç ñìåøåíèÿ îòëîìêîâ ëå÷èòñÿ…..
1.îïåðàòèâíî
2.Íàëîæåíèåì àïïàðàòà Èëèçàðîâà
3.+Ãèïñîâîé ïîâÿçêîé
4.Ñêåëåòíûì âûòÿæåíèåì
91. Êàêèå èç ïåðå÷èñëåííûõ îñëîæíåíèé ïðè çàêðûòûõ ïåðåëîìàõ êîñòåé â ïåðâóþ î÷åðåäü äîëæåí ïðåäóïðåäèòü âðà÷, îêàçûâàþùèé ïîìîùü (äâà âàðèàíòà):
1.Ïîâûøåíèå òåìïåðàòóðû ïðè ïåðåëîìå êîñòè
2.+Øîê
3.+Êðîâîòå÷åíèå
4.Èíôåêöèÿ
5.Ñìåùåíèå îòëîìêîâ êîñòåé
6.Ãàçîâóþ ãàíãðåíó
92. Âûáåðèòå äîñòîâåðíûå ìåñòíûå ïðèçíàêè ïåðåëîìà (òðè âàðèàíòà):
1.Áîëü
2.Ïðèïóõëîñòü
3.+Èñêðåâëåíèå êîíå÷íîñòè
4.+Êðåïèòàöèÿ îòëîìêîâ
5.+Àíàòîìè÷åñêîå óêîðî÷åíèå êîíå÷íîñòè
Ðàçìåùåíî íà Allbest.ru
…
Источник

Вывих – это полное смещение суставных концов костей относительно друг друга. Наблюдаются боли и грубое нарушение конфигурации сустава. Активные движения становятся невозможными, при попытке пассивных движений определяется пружинящее сопротивление. Диагноз выставляется на основании осмотра и данных рентгенографии. При необходимости назначается КТ или МРТ. Лечение – вправление вывиха (чаще закрытое). При застарелых вывихах необходима операция. После вправления назначается иммобилизация и функциональное лечение (физиотерапия, ЛФК, массаж). Прогноз обычно благоприятный.
Общие сведения
Вывих – патологическое состояние, при котором суставные поверхности смещаются относительно друг друга. Вывихнутой считается дистальная (удаленная от туловища) часть конечности. Исключение – вывих ключицы (в названии указывается вывихнутый конец кости) и вывих позвонка (указывается вышележащий позвонок). Вывих является достаточно распространенной патологией в травматологии и ортопедии. Травматические вывихи составляют 1,5-3% от общего числа повреждений опорно-двигательного аппарата.
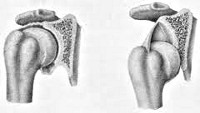
Вывих
Причины вывиха
Причиной травматического вывиха обычно становится непрямое воздействие: удар или падение на соседний сустав либо дистальную часть конечности (так, вывих плечевого сустава может возникать при падении на локоть или предплечье), форсированное сокращение мышц, насильственное сгибание и разгибание сустава, выкручивание, тяга за конечность. Реже повреждения возникают вследствие прямой травмы (удара по суставу или падения на него).
При ударах и обычных падениях, как правило, развивается изолированный вывих (реже – переломовывих). При автодорожных происшествиях, падениях с высоты и производственных травмах может наблюдаться сочетание вывиха с другими повреждениями костно-мышечной системы (переломами таза, переломами позвоночника и конечностей), черепно-мозговой травмой, тупой травмой живота, повреждением грудной клетки и травмами мочеполовой системы.
Патанатомия
Сустав – это подвижное соединение двух или более костей, покрытых синовиальной оболочкой, разделенных суставной щелью и соединенных между собой капсулой и связками. Существует несколько видов суставов (эллипсоидные, блоковидные, шаровидные, седловидные), но, вне зависимости от формы, все они образуются конгруэнтными (совпадающими по форме, дополняющими друг друга) поверхностями.
Благодаря такому строению, при движениях суставные поверхности скользят друг относительно друга, и сустав работает, как шарнир. Движение происходит за счет мышц, прикрепляющихся к костям выше и ниже сустава. Напряженная мышца тянет кость в определенном направлении, а капсула и связки удерживают суставные концы от чрезмерного смещения. При вывихе происходит взаимное смещение концов костей, образующих сустав. Поверхности перестают «совпадать», движения становятся невозможными.
Упрощенно можно выделить три основных механизма формирования вывиха. Травматический – в результате усиленной тяги мышц, прямого удара или насильственного воздействия при непрямой травме суставные концы костей чрезмерно смещаются. Воздействие оказывается слишком сильным, капсула не выдерживает и рвется, возможен также разрыв связок. Патологический – из-за различных патологических процессов прочность капсулы и связок снижается, они теряют способность удерживать суставные концы костей в правильном положении даже при незначительных воздействиях, поэтому вывих может произойти при обычных нефорсированных движениях. Врожденный – из-за аномалий развития структур сустава (костей, связок, капсулы) суставные поверхности изначально не совпадают или не удерживаются в правильном положении.
Классификация
С учетом степени смещения травматологи-ортопеды выделяют полные вывихи, при которых суставные концы полностью расходятся, и подвывихи, при которых сохраняется частичное соприкосновение суставных поверхностей.
С учетом происхождения различают:
- Врожденные вывихи – возникшие вследствие пороков развития элементов сустава. Чаще всего встречается врожденный вывих тазобедренного сустава, реже наблюдаются врожденные вывихи коленного сустава и надколенника.
- Приобретенные вывихи – возникшие вследствие травмы или заболевания. Наиболее распространенными являются травматические вывихи. Верхние конечности страдают в 7-8 раз чаще нижних.
Травматические вывихи в свою очередь подразделяются:
- С учетом давности повреждения: свежие (до 3 суток с момента травмы), несвежие (до 2 недель с момента травмы), застарелые (более 2-3 недель с момента травмы).
- С нарушением или без нарушения целостности кожных покровов и подлежащих мягких тканей: открытые и закрытые.
- С учетом наличия или отсутствия осложнений: неосложненный и осложненный – сопровождающийся повреждением нервов или сосудов, а также около- и внутрисуставными переломами.
Также выделяют невправимые вывихи – в эту группу относятся вывихи с интерпозицией мягких тканей, препятствующей закрытому вправлению, и все застарелые вывихи.
Кроме того, различают две отдельные группы патологических вывихов:
- Паралитический вывих – причиной развития становится паралич одной группы мышц, из-за которого преобладает тяга мышц-антагонистов.
- Привычный вывих – повторяющийся вывих, который возникает вследствие слабости капсулы, мышц и связок и/или изменения конфигурации суставных поверхностей. Причиной развития чаще всего становится преждевременное начало движений в суставе после вправления острого травматического вывиха. Реже привычный вывих возникает при заболеваниях, поражающих кости и связки (артрозах, остеомиелите, полиомиелите и некоторых системных болезнях, в том числе наследственного характера).
Симптомы вывиха
Острые травматические вывихи сопровождаются интенсивной болью. В момент травмы обычно слышен характерный щелчок или хлопок. Сустав деформируется, отекает, на коже в пораженной области могут появляться кровоподтеки. Активные и пассивные движения отсутствуют, при попытке пассивных движений выявляется пружинящее сопротивление. Возможно побледнение и похолодание кожных покровов ниже уровня повреждения. При повреждении или сдавлении нервных стволов пациент жалуется на онемение, покалывание и снижение чувствительности.
Диагностика
Диагноз вывиха выставляется на основании клинической картины и данных рентгенологического исследования. В некоторых случаях (обычно при осложненных вывихах) назначают МРТ или КТ сустава. При подозрении на сдавление или повреждение сосудов и нервов больного направляют на консультацию к сосудистому хирургу и нейрохирургу. Лечение проводят в условиях травмпункта или травматологического отделения. Необходимость в госпитализации определяется локализацией вывиха, отсутствием или наличием осложнений.
Лечение вывиха
Пациента с подозрением на травматический вывих необходимо как можно быстрее доставить в специализированное мед. учреждение (оптимальный вариант – в течение первых 2-3 часов), поскольку в последующем нарастающий отек и рефлекторное напряжение мышц могут затруднить вправление. Следует зафиксировать конечность, используя шину или косыночную повязку, дать больному обезболивающее и приложить холод к области повреждения. Пациентов с вывихами нижних конечностей перевозят в положении лежа, больных с вывихами верхних конечностей – в положении сидя.
Неосложненные вывихи подлежат закрытому вправлению. Свежие неосложненные вывихи мелких и средних суставов обычно вправляют под местной анестезией, вывихи крупных суставов и несвежие вывихи – под наркозом. У детей младшего возраста вправление во всех случаях осуществляется под общей анестезией. При открытых, осложненных и застарелых вывихах проводится открытое вправление.
В последующем назначается покой и накладывается иммобилизационная повязка. Срок иммобилизации определяется особенностями и локализацией вывиха. Преждевременное снятие повязки и раннее начало движений в суставе ни в коем случае не допускаются, поскольку это может привести к развитию привычного вывиха. В реабилитационном периоде назначается ЛФК, физиотерапия и массаж. Прогноз благоприятный.
Травматические вывихи
Первое место по распространенности занимает травматический вывих плеча, затем следуют вывихи пальцев и локтевого сустава. Несколько реже встречаются вывихи надколенника и тазобедренного сустава.
Травматический вывих плеча
Высокая частота патологии обусловлена особенностями строения сустава (головка плечевой кости соприкасается с суставной впадиной на небольшом протяжении и, в основном, удерживается за счет мышц, связок и особого мягкотканого образования – суставной губы), значительными нагрузками и большим объемом движений в суставе. При повреждении возникает острая боль, появляется чувство, что плечо находится не на своем месте. Плечевой сустав выглядит неестественно: головка плечевой кости не просматривается, на ее месте видна сглаженная поверхность с заостренным верхним краем. Плечо выглядит опущенным. Рука пациента обычно прижата к телу.
В зависимости от направления смещения головки выделяют три вида вывихов плечевого сустава: передний, задний и нижний. Передний вывих – самый распространенный (по различным данным возникает в 80-95% случаев). Головка смещается вперед и оказывается либо под клювовидным отростком лопатки (в этом случае возникает подклювовидный вывих), либо под ключицей (подключичный вывих). Обычно передние вывихи сопровождаются незначительным повреждением суставной губы (хрящевого валика, который является продолжением суставной впадины лопатки и помогает головке плеча удерживаться в суставе). Задний вывих развивается нечасто (менее 20-5% случаев) и сопровождается значительным повреждением суставной губы. Нижний вывих возникает очень редко. При таком повреждении головка плеча «уходит» вниз, и рука вплоть до момента вправления находится в поднятом положении.
Для подтверждения диагноза выполняют рентгенографию плечевого сустава. КТ плечевого сустава и МРТ плечевого сустава обычно не требуются, исключением являются подозрения на тяжелые повреждения мягкотканных структур и переломовывихи. Незначительное нарушение кровоснабжения и небольшое онемение конечности обычно обусловлены сдавлением сосудисто-нервных пучков и самопроизвольно исчезают после вправления вывиха. Грубые нарушения чувствительности могут свидетельствовать о повреждении нервов и являются показанием для консультации нейрохирурга.
Вправление свежих вывихов обычно проводится в травмпункте под местной анестезией. Несвежий вывих и неудачная первая попытка вправления являются показанием вправления под общим наркозом. Обычно используется способ Джанелидзе, реже – способ Кохера. После вправления руку фиксируют на три недели. В этот период назначается УВЧ для уменьшения воспалительных явлений и ЛФК (движения кисти и лучезапястного сустава). Затем иммобилизацию прекращают, в комплекс ЛФК постепенно добавляют упражнения для разработки локтевого и плечевого сустава. Следует помнить, что для заживления капсулы сустава нужно время. Слишком раннее самовольное снятие повязки (даже при отсутствии болей) может привести к формированию привычного вывиха.
Привычный вывих плеча
Обычно возникает после недолеченного острого травматического вывиха. Предрасполагающими факторами являются слабость мышц, повышенная растяжимость капсулы, слабовогнутая суставная впадина лопатки и большая шарообразная головка плеча. Привычный вывих плеча сопровождается менее интенсивным болевым синдромом и может возникать даже при незначительных воздействиях. Частота повторных вывихов сильно колеблется – от 1-2 раз в год до нескольких раз в месяц. Причиной развития является несостоятельность капсулы сустава. Требуется хирургическое лечение. Показанием к операции является 2-3 и более вывихов в течение года.
Травматические вывихи фаланг пальцев
Чаще всего развиваются при ударе по кончику пальца с приложением силы в проксимальном направлении. Возникает резкая боль и заметная видимая деформация пальца в области сустава. Движения невозможны. Отмечается нарастающий отек. Для подтверждения диагноза выполняют рентгенографию кисти. Вправление осуществляют амбулаторно, под местной анестезией. Затем накладывают гипсовую повязку и назначают УВЧ.
Травматический вывих локтевого сустава
Причиной травмы становится падение на вытянутую руку или удар по согнутой руке. В первом случае возникает задний вывих, во втором – передний. Повреждение сопровождается сильной болью и значительным отеком мягких тканей. В области локтя выявляется выраженная деформация, движения невозможны. Пульс на лучевой артерии ослаблен, часто наблюдается онемение. При задних вывихах головка лучевой кости прощупывается спереди, при передних – сзади.
Отличительной особенностью вывихов локтевого сустава является сочетание с переломами локтевой и лучевой кости, а также повреждением нервов и сосудов. Для подтверждения диагноза выполняется рентгенография локтевого сустава. По показаниям назначаются консультации нейрохирурга и сосудистого хирурга. Лечение осуществляется в условиях стационара. Тактика лечения зависит от особенностей повреждения. В большинстве случаев производится закрытая репозиция. При невозможности вправить вывих, сопоставить или удержать костные отломки (при переломовывихах) выполняется хирургическая операция.
Травматический вывих надколенника
Травма возникает вследствие падения или удара по колену в момент сокращения четырехглавой мышцы. Чаще развиваются боковые вывихи надколенника (надколенник смещается кнутри или кнаружи). Реже наблюдаются торсионные (надколенник разворачивается вокруг вертикальной оси) и горизонтальные (надколенник разворачивается вокруг горизонтальной оси и внедряется между суставными поверхностями костей, образующих коленный сустав) вывихи. Повреждение сопровождается резкой болью. Возникает деформация, появляется нарастающий отек. Колено слегка согнуто, движения невозможны. При пальпации определяется смещенный надколенник. Нередко наблюдается гемартроз.
Диагноз выставляется на основании характерной симптоматики и данных рентгенографии коленного сустава. Вправление обычно не представляет трудностей и производится под местной анестезией. Возможно также самопроизвольное вправление. При гемартрозе выполняется пункция сустава. После восстановления естественного анатомического положения надколенника на ногу накладывают лонгету на 4-6 недель. Назначают УВЧ, массаж и ЛФК.
Травматический вывих бедра
Возникает в результате непрямой травмы, обычно – при автодорожных происшествиях и падениях с высоты. В зависимости от расположения головки бедра может быть передним и задним. Вывих бедра проявляется резкой болью, отеком, деформацией пораженной области, вынужденным положением конечности и укорочением бедра. Движения невозможны. Для уточнения диагноза выполняется рентгенография тазобедренного сустава. Вправление производится под общим наркозом в условиях стационара. Затем накладывается скелетное вытяжение на 3-4 недели, назначается физиотерапия и ЛФК.
Врожденные вывихи
Самый распространенный – врожденный вывих бедра. Возникает в результате недоразвития головки бедра и суставной впадины. Чаще наблюдается у девочек. Выявляется сразу после рождения. У грудных детей проявляется ограничением отведения конечности, укорочением конечности и асимметрией кожных складок. В последующем возникает хромота, при двухстороннем вывихе – утиная походка. Диагноз подтверждается рентгенографией, КТ тазобедренного сустава и МРТ тазобедренного сустава. Лечение начинается с первых месяцев жизни. Используются специальные гипсовые повязки и шины. При неэффективности консервативного лечения рекомендуется хирургическая операция до достижения 5-летнего возраста.
Второе место по распространенности занимает врожденный вывих надколенника. По сравнению с вывихом бедра является достаточно редкой аномалией. Может быть изолированным или сочетаться с другими пороками развития нижних конечностей. Чаще наблюдается у мальчиков. Проявляется неустойчивостью при ходьбе, быстрой утомляемостью и ограничением движений в суставе. Рентгенография коленного сустава свидетельствует о недоразвитии и смещении надколенника. Вывих устраняют хирургическим путем, перемещая собственную связку надколенника.
Если лечение не проводится, в суставе, находящемся в состоянии врожденного вывиха, развиваются прогрессирующие патологические изменения, возникает тяжелый артроз, сопровождающийся усилением деформации конечности, нарушением опоры, снижением или потерей
