После ожога операция на кожу

Автор Ирина На чтение 8 мин. Просмотров 611 Опубликовано 03.09.2018
Пересадка кожи после ожога
Каждый из нас хотя бы раз в жизни получал ожог кожи. В большинстве случаев все заканчивалось благополучно и травма не оставила после себя и следа. Но что делать, если площадь поражения очень большая и кожные покровы деформированы. В таких случаях назначается пересадка кожи после ожога для устранения или скрытия явных дефектов.
Показания к пересадке кожи после ожога
Основными показаниями к проведению пластики с помощью пересадки являются тяжелые ожоговые травмы, коснувшиеся глубоких слоев дермы. Кожные ожоги делятся на 4 степени:
- Первая степень — затронута поверхность кожи, пострадавший чувствует небольшую боль, появляется покраснение. Такие травмы лечатся медикаментозно в домашних условиях;
- Вторая степень — ожог проник в верхние слои эпидермиса, чувствуется жжение, могут появиться волдыри. Лечение проводится с помощью лекарственных повязок, госпитализация не требуется;
- Третья степень (А и Б) — чувствуется сильная боль, задеты глубокие подкожные слои, наблюдается некроз тканей. При степени А хирургическое вмешательство показано только для скрытия шрамов на лице и шеи. Для степени Б пересадка проводится на всем теле, т.к. задеты подкожно-жировые ткани;
- Четвертая степень — тяжелые ожоговые повреждения, которые приводят к обугливанию кожи, мышечной ткани, а иногда и костей. Трансплантация кожи необходима в качестве реанимационных мероприятий для сохранения жизни пострадавшего.
 Ожог кисти третьей степени
Ожог кисти третьей степени
Трансплантация
Показание к пересадке кожи появляется тогда, когда происходит полная гибель верхних слоев эпидермиса и заживление естественным путем невозможно. Трансплантация в таком случае позволяет защитить открытые раны от проникновения инфекции и дальнейших осложнений. Современны методы проведения подобного рода операций, позволяют не только восстановить поврежденную дерму, и придать ей первоначальный вид, без видимых рубцов и шрамов. К показаниям для пересадки кожи относятся:
- ожоги средней и тяжелой степени;
- образование трофических язв на месте ожога;
- дефекты кожных покровов на видном месте;
- наличие рубцов после заживления;
- обожжена большая площадь.
Особенно важно прибегнуть к трансплантации как можно быстрее, если ожоговые поражения наблюдаются у ребенка. Неправильное срастание кожи может привести к перекручиванию сухожилий и мышц, а это чревато неправильным развитием скелета и проблемами с развитием опорно-двигательного аппарата.
Если ожоговое пространство обширное и глубокое, то оперативное вмешательство проводится только тогда, когда рана полностью очищена и появились грануляционные ткани. Как правило, это происходит спустя 3 недели после получения травмы. Такая операция по пересадке кожи после ожога называется вторичной пластикой.
 Ожог ступни четвертой степени
Ожог ступни четвертой степени
Классификация трансплантатов для пересадки
Для пересадки кожи предпочтительней брать материал у самого пациента (аутотрансплантат). Если такой возможности нет, то прибегают к помощи донора: живого или умершего человека (аллотрансплантат). Иногда врачи используют кожу животных, в частности свиней. В развитых клиниках практикуется выращивание синтетической кожи — эксплантата.
В зависимости от глубины поражения материал для трансплантации разделяют на три вида:
- тонкий — до 3 мм. Биоматериал включает в себя верхний и ростковый кожные слои, имеет мало эластичных волокон;
- средний — 3-7 мм. Состоит из сетчатого слоя, богат эластичными волокнами;
- толстый — до 1.1 см. Включает в себя все кожные слои.
Выбор материала зависит от места локализации ожога, его размера и индивидуальных особенностей организма.
Места взятия трансплантата
Материал для дальнейшей пересадки на раневую поверхность берется из следующих зон:
- живота;
- внутренней части бедра;
- плеч;
- боковых поверхностей грудины;
- спины;
- ягодиц.
Выбор места забора зависит от того, какой толщины нужен трансплантационный материал, но чаще всего выбор падает на ягодицы или спину, т.к. эти места в будущем можно будет прикрыть одеждой.
Подготовительный этап пересадки кожи при ожогах
Как и любое хирургическое вмешательство, пересадка кожи требует определенной подготовки. Пациенту назначают ряд мероприятий, включающие в себя сбор анализов, диагностику, в том числе и дифференциальную, визуальный осмотр и подготовку к проведению анестезии.
Помимо диагностики больному проводят механическое очищение раны от некротических и поврежденных тканей. Необходимо чтобы весь эпителий, не подлежащий восстановлению, был удален, иначе «вторая» кожа не приживется.
За несколько дней до трансплантации проводят подготовку организма для улучшения его функций:
- обработка раны местными антисептиками;
- если присутствует инфекция, накладывают повязки с антисептиком, мазями на основе пенициллина, борной кислотой. Их отменяют за 3 дня до операции;
- переливание крови или плазмы;
- прием витаминов для поддержания общего состояния.
Непосредственно перед операцией нельзя кушать и пить, кишечник должен быть пустым.
 Операция по пересадке кожи
Операция по пересадке кожи
Техника и особенности проведения процедуры
Процесс трансплантации включает в себя два этапа: забор биологического материала и проведение непосредственно хирургического вмешательства. Если кожа пересаживается от стороннего донора, то первый этап исключается.
Взятие биоматериала
Больного погружают в состояние сна с помощью наркоза. Забор материала начинается с определения необходимой формы и размера кожного лоскута для закрытия ожоговой раны. Для этого врач накладывает целлофановую пленку на рану и обводит ее контуры.
Кожу в месте иссечения необходимо подготовить. Для этого место забора промывают мыльным раствором, несколько раз медицинским спиртом. Далее трафарет прикладывается к коже и с помощью скальпеля вырезается необходимый лоскут. Полученный образец покрывается дерматиновым клеем и помещается в специальный барабан, где кожа истончается до нужной толщины. Если площадь иссечения большая используют специальный инструмент — дерматом. С его помощью можно сразу отмерять необходимую толщину дермы. Образовавшуюся рану обрабатывают кровоостанавливающими средствами и антисептиками, накладывают асептическую повязку. Как правило «донорские» раны не глубокие, заживают быстро и без осложнений.
Операция по пересадки кожи после ожога
Раневую поверхность обрабатывают антисептиком или физраствором. В некоторых случаях может понадобиться выравнивание раневого ложе, удаление омертвевших тканей, иссечение загрубевших рубцов по краям раны. Полученный в процессе иссечения лоскут кожи переносят на салфетку и прикладывают по конуру к месту ожога. Марлей аккуратно придавливают трансплантат, чтобы зафиксировать его на месте раны. С помощью капроновых нитей края сшиваются, рана обрабатывается и прикрывается стерильной повязкой. Первая перевязка проводится через 5-7 дней после операции в зависимости от площади пересаженной кожи.
Если пересадка кожи требуется на небольшом участке, то донорский трансплантат берут цельный. При пересадке на большую площадь, кожу переносят частями или накладывают трансплантат с микроразрезами, который можно растянуть до нужного размера.
Когда нет возможности взять аутотрансплантаты или требуется временное прикрытие раны, то используется законсервированная трупная кожа. Она является отличной заменой кожи от самого пациента. Перед укладкой на место ожога аллокожу размачивают в растворе с пенициллином. Приложив к ране, закрепляют редкими швами. Место пересадки дезинфицируют и закрывают повязкой.
Противопоказания к проведению пересадки кожи
Процедура пересадки кожи при ожоге по своей природе является безопасным мероприятием, но, как и все врачебные вмешательства имеет некоторые противопоказания. Кожу не пересаживают на некротические раны. В среднем после травмирования и операцией должно пройти от 3 до 4 недель. Также нельзя прибегать к дермопластике если наблюдается воспалительный процесс или нагноение. В таких случаях произойдет 100 % отторжение трансплантата. К абсолютным противопоказаниям относят:
- большую кровопотерю;
- шоковое состояние;
- плохие показатели анализов;
- психические расстройства;
- нарушение работы внутренних органов;
- кровоизлияние или обширная гематома на месте ожога;
- присоединение инфекции.
В случае, когда диагностические исследования неудовлетворительны, операцию переносят на более благоприятный период.
Возможные осложнения после пересадки
Основные условия хорошего истечения операции — правильная подготовка, определение сроков, надлежащий уход. Но даже при соблюдении всех правил, человеческий организм может не принимать пересаженную кожу и отторгать ее. Те же последствия можно ожидать, если при пересадке в ране был гной или омертвевшие ткани. При отторжении назначается повторная операция с новым забором биологического материала. Возможна частичная трансплантация, если отторжение было неполным. Тогда часть, которая прижилась, оставляется, а некротическая заменяется на новую.
Даже после успешного приживления трансплантата на месте пересадки могут проявиться язвы и уплотнения. В таком случае необходима консультация врача. Только он сможет определить метод их устранения. Кроме этого после пересадки кожи могут возникнуть такие осложнения, как:
- кровотечение;
- нарушение чувствительности;
- инфицирование;
- нагноение;
- нарушение двигательных функций.
При любом отрицательном проявлении необходимо обратиться к специалисту.
 Обработка раны — важная часть послеоперационного ухода
Обработка раны — важная часть послеоперационного ухода
Особенности ухода и реабилитации после трансплантации
Период восстановления условно можно разделить на 3 периода. Первый проходит в течение 2-3 суток после операции, когда кожные покровы адаптируются друг к другу. Второй этап — регенерация, которая длится 2-2,5 месяца. В течение этого периода необходимо оберегать место с пересаженной кожей от различного рода повреждений. Повязку снимается только по разрешению врача.
Обработка раны — важная часть послеоперационного ухода. Процедура проводится только в клинике с применением стерильных материалов. Для домашнего приема в качестве обезболивающих врач назначает пероральные препараты, а для поддержания водного баланса в ране используются специальные мази. Главное не давать коже в месте пересадки пересыхать, иначе будет чувствоваться сильный зуд. Рекомендации, которые дает врач перед выпиской, состоят в следующем:
- своевременная смена повязки;
- соблюдение постельного режима;
- рану нельзя мочить;
- соблюдение питьевого режима;
- отказ от алкоголя;
- прием витаминов;
- правильное питание.
Третий этап восстановления — реабилитация. Она длится от 3 месяцев до полного излечения. Соблюдая все рекомендации врача, период выздоровления наступает быстро и без явных осложнений. Тогда человек сможет вернуться к привычному образу жизни.
Источник
Операция по пересадке кожи для некоторых категорий пациентов является единственным способом продолжать нормальную жизнь. При тяжелых ожогах и деформациях тканей необходима трансплантация эпидермиса. Процедура позволяет не только устранить косметический недостаток, но и избавиться от ран, которые долго не заживают.
Показания для пересадки
Пересадка участков кожи после ожога у детей и взрослых является главным способом лечения тяжелых повреждений. Если человек лишается значительной части тканей, это не просто вызывает косметические дефекты. В ряде случае подобная травма приводит к смерти пациента, поскольку кожа является основным барьером, защищающим внутренние органы от попадания в них инфекций.
Процедура пересадки кожи показана в следующих случаях:
- ожоги 3 и 4 степени;
- травмы, из-за которых пациент лишился значительной части кожного покрова;
- наличие рубцов, прочих несовершенств, которые остались после предыдущих повреждений или хирургических вмешательств;
- раны, которые долго не затягиваются;
- пластика лица или тела.
Целесообразность восстановления кожи при помощи операционных методов определяет лечащий врач. При наличии большого количества поврежденных тканей, которые не смогут самостоятельно восстановиться, принимается решение о проведении трансплантации.
Плюсы и минусы пересадки кожи
Любое хирургическое вмешательство имеет определенные преимущества и недостатки. К плюсам операции по пересадке кожи относят следующие факторы:
- пациент избавляется от косметического несовершенства, которое портит ему жизнь. Это особенно важно, если речь идет о повреждениях, которые есть на лице. После трансплантации пострадавшие чувствуют себя намного увереннее;
- внутренние органы защищены от попадания болезнетворных микроорганизмов. Новый кожный покров после приживления выполняет свои барьерные функции;
- улучшается самочувствие пациента, поскольку проходят незаживающие раны, из-за которых чувствовалась боль. Также регулируются обменные процессы, что в целом влияет на состояние организма.
К минусам процедуры прежде всего относят вероятность отторжения тканей. Вне зависимости от того, используется ли кожа с частей тела донора или синтетический материал, они могут не прижиться.
Другой момент – не все люди готовы пойти на трансплантацию. Речь идет не о страхе лечь под нож хирурга. Многих пациентов смущает мысль о том, что они получат донорскую кожу. В этом случае помогают консультации психолога.
Какие материалы используют для трансплантации
При проведении хирургического вмешательства могут использоваться несколько видов материала для трансплантации:
- здоровые ткани самого пострадавшего. Этот тип используются чаще всего;
- слои кожи донора. Применяются, если собственной кожи пациента недостаточно;
- ткани животных;
- искусственный материал.
Кроме того, присутствует классификация материалов в зависимости от того, насколько пострадала обожженная область. Если ожог задел верхние слои, то требуются трансплантаты толщиной до 3 мм. Для раны среднего типа толщина составляет не более 7 мм. Наиболее сложные случаи требуют трансплантатов толщиной свыше 1 см. Выбор материала проводится на основании врачебного заключения, в зависимости от индивидуальных особенностей пациента.
Методы операции
При наличии серьезных кожных поражений проводить операцию следует как можно быстрее. Только в этом случае можно избежать осложнений и улучшить состояние пострадавшего. Врач назначает трансплантацию через 1 месяц, если поражение не самое серьезное, и через 2 – 3 месяца, если травмы существенные.
Для ускорения процесса заживления проводят удаление отмирающих тканей, однако это нужно делать с осторожностью, чтобы не ухудшить состояние больного. Манипуляции проводят, когда с момента получения ожога прошло около 2 – 3 недель. Омертвевшие участки удаляют постепенно, когда меняют повязки.
При проведении вмешательства работы ведут сразу 2 группы медицинских работников. Первая берет ткани для пересадки, вторая – готовит пациента к операции. Используют один из нескольких видов процедур:
- пересаживают тонкий слой кожи, что способствует быстрому приживанию и снижает риск отторжения;
- перенос толстых участков обычно применяется на видных областях (лицо, шея). Рубцы в этом случае менее заметны;
- помимо трансплантации кожного покрова происходит также восстановление хрящевой или жировой ткани.
Как проходит операция
Любое подобное вмешательство начинается с того, что происходит забор здоровых участков. В зависимости от места взятия область обрабатывают и вырезают требуемый слой. Если ткани берут у живого донора, применяют анестезию. Обычно используются зоны бедер, ягодиц, спины, грудной клетки. Участок вырезают при помощи специального инструмента.
В этот момент вторая группа врачей готовит пациента для операции. Пораженную область дополнительно обрабатывают и сушат. При этом не должно быть никаких воспалительных процессов. Далее начинается сама трансплантация.
Лоскут здоровой кожи помещают на поврежденную область. Если участок повреждения небольшой, то его фиксируют при помощи специального клея или скоб. При серьезных травмах требуется нанесение хирургических швов. После этого врачи фиксируют область тугой повязкой. Вся манипуляция занимает не более часа, поэтому считается достаточно простой процедурой.
В первые сутки после пересадки пристально следят за состоянием пациента. Повязки регулярно меняют и обрабатывают поверхность дезинфицирующими растворами. Во время процедуры и после нее пострадавший может столкнуться с такими неприятными симптомами, как кровотечение или инфицирование поверхности. Кроме того, снижается чувствительность кожи и может возникнуть риск отторжения.
С вероятностью осложнений чаще всего сталкиваются люди, имеющие плохой иммунитет и некоторые хронические заболевания. Также фактором риска является возраст. Вмешательства с осторожностью назначают маленьким детям и пожилым людям.
Период восстановления
Прижилась ли ткань, станет понятно в течение недели после трансплантации. В течение всего этого срока повязку не удаляют, просто регулярно ее меняют. Если появляется гной и воспалительные процессы, это говорит о том, что организм отторгает материал. Даже при условии, что он прижился, потребуется реабилитация после пересадки кожи длительностью несколько месяцев. Самые тяжелые случаи требуют восстановительной терапии на протяжении полугода.
В течение всего этого периода пациенту потребуется соблюдать инструкции врача. В первую очередь назначаются несколько групп препаратов для снятия различных симптомов, возникающих в реабилитационный период. Прописывают глюкокортикостероиды, а также средства для устранения воспалительных процессов и регенерации тканей.
В восстановительный период пострадавшему требуется использовать физиотерапию. Необходимо помнить о возможности деформации суставов, сухожилий во время формирования рубцов. Поэтому важно как можно раньше приступить к реабилитации. Часть тела, на которой проводилась пересадка, должна двигаться часто и много. Восстановительный курс процедур подберет лечащий врач.
Используют лечебную физкультуру, электрофорез, магнитотерапию. Во время физиотерапии применяют специальные препараты, предназначенные для размягчения рубцов и снятия воспаления. В некоторых случаях может потребоваться дополнительная операция для устранения оставшихся косметических несовершенств.
Операция по пересадке кожи после ожога для многих пациентов является единственным способом продолжать нормальную жизнь. Несмотря на все сложности, связанные с ее проведением, преимуществ у трансплантации намного больше. Она улучшает качество жизни пострадавших от ожогов и возвращает им способность радоваться жизни.
Источник
Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
Пересадка кожи после ожога
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.
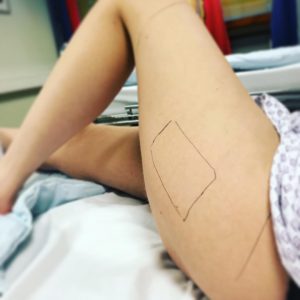
Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии. При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения. При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:
– очищение кожи;
– удаление сформировавшегося некроза;
– иссечение краев раневой поверхности;
– выравнивается дно раны;
– производится обработка антисептическим средством. - Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции. Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель. Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута. Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
 Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник
