Пластинчатая субдуральная гематома у детей
Травма головы это всегда опасно, но наибольшую опасность для человека представляет субдуральная (наиболее распространенная) или эпидуральная гематома (диагностируемая в 1-2% случаев от общего количества травм). Опасность данных гематом заключается в сдавливании головного мозга, в результате чего могут возникнуть осложнения с психикой больного, а в особо критичных случаях возможен летальный итог.
Где скрывается опасность?
Как правило, при травме головы происходит сотрясение головного мозга, однако в случае разрыва венозных или артериальных сосудов могут развиться субдуральные и эпидуральные гематомы, отличающиеся друг от друга характером сдавливания головного мозга и локализацией.
В чем разница между субдурально и эпидуральной гематомой
Возникновение кровоподтека почти всегда связано с травмой головы, а характер ее получения может быть отличный, так субдуральная или эпидуральная гематома возникает вследствие:
Удар тупым предметом в область черепа, приводит к вдавливанию или перелому костей черепной коробки, в результате может произойти разрыв венозных или артериальных сосудов, что приведет к кровоизлиянию.
Удар головой в процессе падения с движущегося транспортного средства, выпадения из окна и тп, которое также сопровождается вдавливанием костей черепа приводит к аналогичным последствиям.
Субдуральная
Наиболее распространенная форма. Субдуральная гематома головного мозга характеризуется возможностью затрагивать несколько участков головного мозга, как правильно локализуется между паутинной оболочкой мозга и твердой. В большинстве процентов случаев возникает в результате разрыва венозных сосудов головы, в частности при разрыве мостиковых вен.
Мостиковые вены соединяют твердую мозговую оболочку с мягкой.
Классификация:
острая;
подострая;
хроническая.
Острая – возникает в первые несколько часов после травмы.
Подострая – проявляется через несколько дней (не позднее 2 недель).
Хроническая – дает о себе знать через несколько недель.
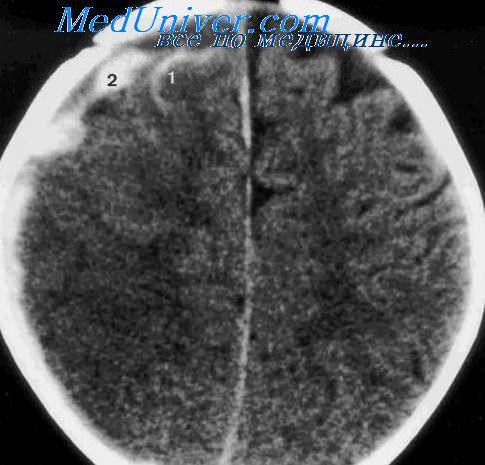
Субдуральная гематома на снимке
Если в случае с острым типом основной причиной является первичное кровоизлияние, то подострая субдуральная гематома или же хроническая могут возникать при вторичном кровоизлиянии.
Кроме того, существует опасность развития обратного кровоизлияния, которое представляет собой кровоподтек, образовавшийся на противоположной от места удара стороне.
Эпидуральная
Эпидуральная гематома возникает вследствие травмы головы, однако в данном случае происходит вдавливание костей черепа, что и объясняет локализацию кровоподтека. В отличие от субдуральной она практически всегда образовывается в месте удара, а не с противоположной стороны.
Помимо местной, эпидуральная гематома головного места может быть общей – то есть затрагивать несколько отделов мозга.
Классификация:
острая;
подострая.
Хронического течения данной болезни не отмечалось.
Как правило, гематома образуется вследствие кровотечения из средней менингеальной артерии (в большинстве случаев) или из передней решетчатой атерии, поэтому локализация отмечается в височной и лобной долях головного мозга. Кровь же скапливается между черепной коробкой и твердой мозговой оболочкой.
Средняя менингеальная артерия – самый крупный кровеносный сосуд, который отходит от верхнечелюстной артерии
Передняя решетчатая артерия – одна из артерий глазного отдела
Данной гематоме подвержены чаще взрослые люди, так как у маленьких детей имеются особенности строения черепной коробки, которые физически не позволят произойти подобному кровоизлиянию.
Объем скапливающейся крови, в среднем составляет от 40 до 200 мл, диаметр, как правило – 7-8 мм.
Характерные симптомы
Субдуральные и эпидуральные гематомы имеют некоторое различие в симптомах проявления. Самое основное, это наличие и длительность, так называемого «светлого» периода после получения травмы. При эпидуральной гематоме головного мозга присутствует такой период, после чего происходит постепенная либо мгновенная утрата сознания. Субдуральная гематома головного мозга, в свою очередь характеризуется последовательно увеличивающейся головной болью и нарастанием беспокойности человека.
Расположение менингеальной артерии
Общие симптомы, свидетельствующие о наличии гематомы:
головокружение;
головная боль;
слабость;
потеря памяти (кратковременна либо долговременная);
рвота;
потеря сознания;
коматозное состояние;
повышение артериального давления;
возбужденное состояние.
Кроме того, для субдуральная гематома головного мозга характеризуется следующими признаками:
невнятная речь;
паралич;
ухудшение или потеря зрения;
судороги;
слабость в конечностях;
онемение.
К тому же эпидуральные гематомы, также имеют симптомы, характерные только для данного вида, например – расширение зрачка и опущение века, на той стороне, где диагностирована гематома. На противоположной стороне отмечается мышечная слабость или пирамидальная недостаточность.
Пирамидальная недостаточность – нарушение пирамидальных клеток пятого слоя коры головного мозга. Проявляется в гипертонусе мышц, частичном или полном параличе частей тела, судорогами, снижении рефлекторной деятельности.
Пора определиться, что за гематома…
Так как эпидуральная гематома головного мозга возникает вследствие травмы головы, невозможно предсказать какой объем крови находится в гематоме, поэтому обязательно назначают рентгенографию головы.
Кроме того, для того чтобы определить какая именно гематома у человека назначают компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ), так как по общеклиническим симптомам поставить верный диагноз нельзя.
При проведении КТ и МРТ исследований врачу будет ясна полная картина происходящего. Чаще, эпидуральные гематомы на снимке, полученной при КТ образуют двояковыгнутую линзу, притом как субдуральные – серп. Причем неважно какой вид – подострая субдуральная гематома или острая, в любом случае будет серп.
Слева эпидуральная, справа субдуральная
Кроме того, специалист назначает стандартный набор анализов:
общий анализ крови;
биохимический анализ крови;
анализ мочи.
К примеру, наличие пониженного содержания эритроцитов в крови больного – указывает на потерю крови, и чем их меньше, тем больше гематома.
Также, доктор обязан проверить сердцебиение больного и его давление, что поможет установить или опровергнуть наличие внутреннего кровотечения из артерии.
Кроме того, в качестве дополнительной диагностики может выступать офтальмоскопия, в процессе которой доктор анализирует глазное дно пациента и наличие там частичной атрофии зрительных нервов.
Без интенсивной терапии не обойтись…
Неважно, эпидуральная или субдуральная гематома для ее устранения показано хирургическое вмешательство.
Безоперационное лечение возможно, однако не всем оно показано. Кому назначают консервативное лечение:
Больным с гематомой менее 5 мм в диаметре, увеличение которых не отмечено.
Пациентам, пребывающим в коме, при условии, что объем гематомы не превышает 40 мм в диаметре.
Во всех остальных случаях – хирургическое вмешательство.
Консервативное лечение заключается в приеме больным следующих препаратов:
кровоостанавливающие;
мочегонные;
препараты, способствующие рассасыванию кровоподтека.
В случае ухудшения состояния больного, лечение прекращают и проводят операцию.
Операция по удалению кровоподтека в головном мозгу заключается в:
проведение трепанации черепа (вскрытии черепной коробки);
удаление (отсос) непосредственно гематомы;
поиск источника кровотечения;
купирование данного источника;
зашивание раны..
В крайне тяжелых случаях возможно удаление части головного мозга при проведении оперативного вмешательства.
К сожалению, головной мозг имеет сложную структуру, и не всегда получается отыскать все источники кровотечения, поэтому возможно повторное кровоизлияние, а значит и повторная операция.
Успех проведенного вмешательства зависит от многих факторов, в том числе от остроты течения болезни, к примеру, хроническая гематома головного мозга имеет более благоприятные прогнозы, чем острая.
После оперативного вмешательства больному назначают поддерживающую терапию.
Что дальше?
Несомненно при таком серьезном недуге имеются последствия или осложнения, однако не всегда.
К примеру, при хроническом течении болезни и своевременном и правильном лечении последствий можно избежать вообще, но чем острее проходило заболевание, тем ярче будут последствия.
Так, для людей, перенесших данный недуг характерно:
судорожный синдром;
параличи конечностей;
слабость в мышцах;
кома или смерть.
Причем летальный итог возможен после проведения оперативного вмешательства, в случае если было упущено достаточное количество времени.
Итак, так как субдуральная или эпидуральная гематома возникает вследствие ударов по голове, ДТП или т.п., не стоит халатно относиться к своему здоровью и отказываться от осмотра специалиста. Возможно, легкое головокружение после падения и не будет являться гематомой мозга, но проверить это стоит, так как неизвестно, как себя проявит болезнь в будущем.
Источник
Субдуральные гематомы (СДГ) можно разделить на 2 группы: острые и хронические. Вероятно, гематомы связаны с разрывом шунтирующих вен, впадающих в различные синусы. При острых субдуральных гематомах (СДГ) клинические признаки зависят от возраста больного.
У новорожденных причиной субдуральной гематомы является родовая травма, и самые частые при этом симптомы — выбухание родничка, бледность и очаговые судороги. Обычно отмечается сонливость и в 40% случаев — кровоизлияния в сетчатку. Можно отметить некоторое сходство внешнего вида этих детей (т. е. бледность и выбухание родничка), но, кроме этого, у них выявляют очаговые неврологические симптомы.
У детей младшего возраста впачале наблюдаются те же клинические симптомы, что и у взрослых, т. е. очаговые. В отличие от детей с эпидуральными гематомами при субдуральной гематоме почти всегда в той или иной степени нарушено сознание. Диагностика осуществляется с помощью КТ, а при невозможности применения этого метода — с помощью ангиографии. Ранее проводили диагностическую пункцию, но этот метод оказался недостоверным. Если, однако, состояние ребенка быстро ухудшается и существует опасность образования субдуральной гематомы, субдуральная пункция может подтвердить диагноз и быстро снизить ВЧД.
Современные рекомендации по лечению острой субдуральной гематомы состоят в следующем:
1) незамедлительная постановка диагноза
2) защита мозга от дальнейшего нарушения мозгового кровообращения и смещения мозговых структур из-за повышения ВЧД с помощью быстрого перевода на гипервентиляцию и введения осмотических диуретиков;
3) локализация субдуральной гематомы с помощью КТ;
4) удаление тромба посредством краниотомии.
Клиника острой субдуральной гематомы отличается от клиники хронической субдуральной гематомы, появляющейся в более поздние сроки после травмы и поддающейся более консервативному лечению.
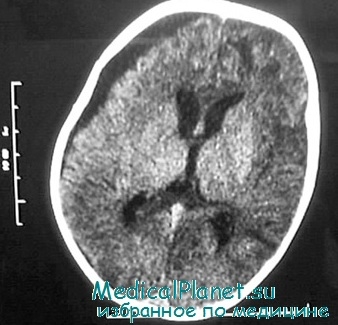
При наличии на компьютерной томограмме признаков набухания полушария и очень небольшого тромба, расположенного не по средней линии, некоторые авторы предпочитают постоянное измерение ВЧД обширному хирургическому вмешательству. Учитывая высокую частоту внутричерепной гипертензии при острых субдуральных гематомах, вне зависимости от метода лечения, необходимо постоянно измерять ВЧД, если больной находится в коме.
Ранее считали, что сроки проведения хирургического вмешательства мало отражаются на показателях смертности. Однако последние данные как будто бы свидетельствуют о том, что чем раньше выявляется гематома и проводится лечение, тем лучше исход.
У детей хронические субдуральные гематомы встречаются чаще, чем острые. Важной причиной СДГ по-прежнему остается травма, хотя точное время и вид повреждений не всегда легко установить. Признаки и симптомы субдуральной гематомы обычно нелокализованные и проявляются подостро; к ним относятся рвота, раздражительность, гипотрофия, анемия и судороги. Физикальные данные также мало специфичны.
Часто наблюдаются гипертермия, активация глубоких сухожильных рефлексов, выбухание переднего родничка и увеличение окружности головы. Характерно нависание обеих теменных областей, отчего голова кажется расширившейся. Этот признак, если он есть, имеет важное дифференциально-диагностическое значение. Само собой разумеется, если гематома увеличивается и оказывает значительное давление на мозг, у ребенка могут появиться симптомы вклинения.
Самый лучший метод диагностики — КТ. Ранее предпочитали в начале обследования делать диагностические субдуральные пункции, однако слепой диагностической пункции лучше, по-видимому, предпочесть КТ, чтобы точно локализовать и определить размер субдуральной гематомы и иметь исходные данные для сравнения в последующем. Как только поставлен диагноз, для снижения ВЧД и лечения субдуральной гематомы проводятся лечебные пункции.
Как показал McLaurin, если больным с субдуральной гематомой пунктировать субдуральные скопления крови только во время повышения ВЧД, в конце концов большая часть этих скоплений удаляется, и мозг приобретает нормальную конфигурацию. По его мнению, большинство больных с хроническими субдуральными гематомами удается излечить таким способом. Мы пользуемся этим методом, когда у больных отсутствуют неврологические нарушения, либо состояние улучшается и не выявляется признаков прогрессирующего повышения ВЧД.
Если для снижения давления необходимы постоянные пункции и нет признаков уменьшения скопления жидкости, предпочтительнее сделать операцию субдурального перитонеального шунтирования.
— Читать «Травмы головы детей при грубом обращении с ними. Особенности»
Оглавление темы «Травмы головы и спинного мозга у детей»:
- Субдуральные гематомы у детей: диагностика, лечение
- Травмы головы детей при грубом обращении с ними. Особенности
- Исход черепно-мозговой травмы у детей. Прогноз
- Клиника травмы спинного мозга у детей. Особенности
- Лечение травмы спинного мозга у детей. Рекомендации
- Оценка сознания ребенка. Определение комы
- Патогенез комы у детей. Особенности
- Оценка зрачков при коме у детей. Особенности
- Оценка движений глазных яблок при коме у детей. Особенности
- Оценка двигательных реакций у детей в коме. Особенности
Источник
Сдавление мозга. Гематомы у детейСиндром компрессии является одним из тяжелейших осложнений черепно-мозговой травмы. В острый период травмы сдавление обусловлено отеком и набуханием мозга; оно может быть вызвано также гематомой. В зависимости от локализации различают эпидуральные и субдуральные гематомы. Эпидуральные гематомы возникают при повреждении средней оболочечной артерии ее ветвей. При переломах черепа источником кровотечения служат также диплоэтические вены и венозные синусы. Эпидуральные гематомы у детей раннего возраста наблюдаются гораздо реже, чем субдуральные. Клинические проявления развиваются остро, сразу после травмы. Больные теряют сознание, иногда развивается глубокая кома. Характерны рвота, локальные судорожные приступы. Дети бледные, частый пульс, липкий холодный пот. Реакция зрачка на свет на стороне гематомы отсутствует. Нарастает анемия. Если источником эпидуральной гематомы является артериальное кровотечение, быстро прогрессирует нарушение жизненных функций и требуется безотлагательное хирургическое вмешательство. Субдуральная гематома — это массивное скопление крови в субдуральном пространстве. Источником субдурального кровоизлияния служат вены, впадающие в верхний сагиттальный и поперечный синусы, сосуды мозжечкового намета, средняя мозговая артерия.
У детей раннего возраста клиническое протекание внутричерепной гематомы может быть нетипичным. Первая фаза выражена непостоянно, непосредственной реакции на травму может не быть. Особенности анатомического строения черепа и ликворных пространств обусловливают постепенное нарастание симптомов сдав-ления ствола мозга. Острая субдуралъная гематома в отличие от хронической чаще односторонняя. Она может сформироваться сразу после черепно-мозговой травмы. Ребенок оглушен, наблюдается повторная рвота, большой родничок напряжен, могут быть судороги клонико-тонического характера. К частым клиническим проявлениям относят также расширение зрачка на одноименной очагу поражения стороне, симптом Грефе, косоглазие, мышечную гипотонию, повышение сухожильных рефлексов. Кожные покровы бледные, холодны на ощупь, дыхание поверхностное, пульс аритмичный. Возможны кровоизлияния в сетчатку, в крови — легкая анемия. При обширных субдуральыых гематомах сдавление жизненно важных центров продолговатого мозга и дислокация мозговых структур приводят к смерти ребенка. Хроническая субдуралъная гематома наиболее часто встречается у детей от двух до шести месяцев. Ее образованию способствуют недостаточность витаминов К и С, эксикоз, нарушение свертываемости крови. В 78% случаев хронические субдуральпые гематомы у детей бывают.двухсторонними. Размеры хронической гематомы могут медленно увеличиваться в результате кровоизлияний из капилляров грануляционной ткани, а также абсорбции жидкости вследствие более низкого осмотического давления в гематоме. Для хронической субдуральной гематомы характерен длительный «скрытый» период, в течение которого ребенок плохо ест, теряет в массе, сонлив. На этом фоне увеличиваются размеры головы, появляются рвота и судороги. Нарастает напряжение большого родничка, расходятся черепные швы. У части детей выявляются легкая форма анемии, кровоизлияния в сетчатку. У более старших детей постепенно нарастают признаки повышения внутричерепного давления: головная боль, рвота, усиление венозного рисунка на висках, веках, коже лба, отек на глазном дне. Первые симптомы компрессии мозга появляются при объеме гематомы 50—70 мл. Типичным проявлением клинически развернутой компрессии мозга является внезапное резкое ухудшение состояния больного с нарушением сознания вплоть до комы. Острое развитие комы крайне затрудняет диагностику внутричерепной гематомы, особенно если не было достоверных указаний на травму. Как правило, выявляются стволовые симптомы: анизокория, косоглазие, «плавающие движения» глазных яблок, нистагм, брадикардня, дыхательная аритмия, снижение корнеальных и глоточных рефлексов. В тяжелых случаях наблюдаются горметония, тонико-клонические судороги. Спинномозговая жидкость при субдуральном кровоизлиянии не изменена или отмечаются легкая ксантохромия и белково-клеточная диссоциация. Трансиллюминация черепа в остром периоде кровоизлияния выявляет пониженное свечение, но по мере рассасывания гематомы оно становится все более ярким, широким, фокальным. На ЭХОЭГ при супратенториальной локализации наблюдается смещение М-эхо. Смещение срединных структур головного мозга увеличивается пропорционально величине внутричерепной гематомы и может доходить до 1 см. Помимо определения внутричерепных кровоизлияний, эхоэнцефалография может быть использована для диагностики ушиба головного мозга, при этом нужно принимать во внимание минимальные смещения М-эхо (до 0,3 см). В остром периоде черепно-мозговой травмы у большинства детей первого года жизни на эхограмме отмечаются дополнительные эхо-выбросы, расцениваемые как проявление отека мозга. РЭГ показывает асимметричное уменьшение кровенаполнения на стороне кровоизлияния. При рентгенологическом исследовании черепа выявляется увеличение бипариетального диаметра, углубление средней черепной ямки на пораженной стороне. Иногда можно обнаружить кальцификаты в области гематомы. Большое диагностическое значение имеет пункция субдурального пространства в области предполагаемой гематомы. В последние годы большой вклад в диагностику черепно-мозговой травмы внесла компьютерная томография. Это исследование нетравматично, его можно повторять несколько раз, что имеет важное значение для детей, находящихся в тяжелом состоянии или при прогрессировании неврологических нарушений. — Также рекомендуем «Переломы черепа. Диагностика переломов черепа у детей» Оглавление темы «Травмы черепа. Нарушение мозгового кровообращения у детей»: |
Источник
