Пластика ожогов у детей
Число предложенных к настоящему времени способов кожной пластики сравнительно велико. Если учесть все модификации, разработанные применительно к решению отдельных частных задач, то количество их выразится многими десятками. Схематически все многочисленные пластики кожных дефектов свободными лоскутами могут быть разделены в зависимости от методики внесения трансплантата на две группы:
I. Трансплантация на поверхность дефекта.
II. Имплантация в глубину тканей.
Эти две группы способов свободной пересадки кожи подразделяют еще на две подгруппы.
1. В зависимости от величины лоскута: а) островковые методы; б) способы пластики большими лоскутами.
2. В зависимости от толщины лоскута: а) пластика эпидермальными лоскутами; б) пластика дермо-эпидермальными лоскутами; в) пластика лоскутами, состоящими из всей толщи кожи.
Из способов свободной пересадки кожи наибольшую известность в свое время получили следующие:
1) способ Reverdin;
2) способ Яновича — Чайнского;
3) способ Пясецкого и его модификации;
4) способы пересадки кожи «во всю толщу»;
5) пластика «расщепленными лоскутами»:
а) способ Thiersch;
б) дерматомная пластика, разновидностями которой является способ Zintel, метод
«почтовых марок» и метод Mowlem-Jackson.
В качестве пластического материала чаще всего используется кожа больного (аутопластика) и несколько реже — кожа от другого человека (гомопластика).
При использовании почти каждого из существующих методов кожной аутопластики можно достигнуть заживления послеожоговых ран. Это может подтвердить наш опыт пластики обширных гранулирующих ран по способу Пясецкого, который мы широко применяли до освоения в детской практике дерматома. Для успешного заживления глубоких ожогов при помощи того или иного метода свободной кожной пластики во многих случаях необходимо настойчивое, систематическое, повторное применение операций. Если этот очень важный принцип не соблюдается, то такая тактика не только не приводит к заживлению ожоговой раны и выздоровлению пострадавшего, но во многих случаях обусловливает длительное существование ее со всеми вытекающими последствиями и осложнениями.
Являясь убежденными сторонниками пластического восстановления дефектов кожи на месте глубоких ожогов, мы в силу объективных причин в ряде случаев не имели возможности применить эту операцию. Так, из 388 детей с глубокими ожогами аутопластика не произведена у 31 пострадавшего. Причины отказа от операций были разнообразны. В 3 случаях детей не оперировали в связи с переводом для продолжения лечения в другие лечебные учреждения. У 3 детей пластика ожогов не производилась потому, что родители не дали согласия на эти операции. Отсутствие показаний к операции из-за небольших размеров поражения имело место также у 3 больных. Глубокие ожоги у них были представлены отдельными небольшими ранами, которые эпителизировались от консервативного лечения. Тяжесть состояния, обусловленная обширностью поражения, общими осложнениями ожоговой болезни или сопутствующими заболеваниями, и наступившая смерть явились причинами отказа от пластики ран у 22 детей. Длительность жизни после ожога у этих детей была различной. В течение первых двух суток умерло 3 больных, в сроки до 30 дней — 11, от 30 до 70 дней — 7 больных. У одного больного смерть наступила через 100 дней после ожога. Ожоговая рана у него (45% поверхности тела), несмотря на длительное время, прошедшее с момента ожога, от некротических тканей полностью так и не очистилась, а следовательно, не была готова к кожной пластике.
Для заживления глубоких ожогов, включая и различные виды пластики ран, применявшиеся до поступления больных в клинику, была произведена 791 операция. Из этого числа операций в 597 случаях применялись аутотрансплантаты, в 63 — аутогомопластика, а при 131 операции для закрытия ожоговой поверхности использовались только гомолоскуты.
Статистические данные показывают, что в наибольшем числе случаев для восстановления утраченного покрова у детей использовались методы дерматомной кожной пластики. Из 660 ауто- и аутогомопластик пересадка лоскутов, срезанных при помощи дерматома, произведена в 483 случаях. Значительно реже (177 операций) применялись островковые методы пластики. Некоторые операции островковыми методами были выполнены для окончательного заживления оставшихся небольших участков ожоговых ран после пластики их современными дерматомными методами. Островковые методы кожной пластики, оказавшиеся весьма полезными, для окончательного заживления ран, в настоящее время, по-видимому, целесообразно применять только в подобных случаях. Большая часть пластических операций островковыми методами была выполнена у больных до поступления в клинику и у больных, находившихся под нашим наблюдением до того, как мы освоили в детской практике дерматом.
Основным методом пластического закрытия ожоговых ран в настоящее время должна быть пересадка свободных дерматомных трансплантатов. Большие дерматомные лоскуты были использованы 103 раза, из них в 94 случаях на лоскутах наносились насечки. Неперфорированные лоскуты применяли для закрытия ожоговых ран лица, иногда шеи и кистей, т. е. для пластики ран открытых участков тела, восстановленный покров на которых должен обладать хорошим косметическим результатом. Вся раневая поверхность сплошными дерматомными трансплантатами закрывалась в небольшом числе случаев у больных с площадью ожога до 10% поверхности тела и в единичных случаях при большей площади ожога. Попытки расширить показания для пластики большими дерматомными лоскутами обширных ожоговых ран у детей привели к неудачам, объясняющимся в основном недостатком ресурсов кожи и травматичностью операций при срезании большого количества пластического материала.
Стремление хирургов восстановить кожный покров при обширных глубоких ожогах, когда отсутствуют достаточные ресурсы здоровой кожи, привело к изысканию приемов и методов, позволяющих увеличить эти ресурсы. К таким методам относится пластика «почтовыми марками». Способ «почтовых марок» является современной разновидностью островковой пластики. Кожный лоскут, срезанный дерматомом, стороной, покрытой эпителием, наклеивают на бумагу и разрезают на «марки» размером 2- 4 см2. Марки укладывают на рану в шахматном порядке на расстоянии до 3-4 см одна от другой. Прижившие марки являются очагами эпителизации, что обеспечивает успешность последующего заживления ран. Естественно, что чем ближе они будут расположены одна от другой, тем меньше времени потребуется для заживления раны и тем прочнее будет восстановленный покров. Однако расстояние между «марками» лимитируется ограниченными ресурсами пластического материала. Применение пластики по так называемому методу почтовых марок позволяет увеличить площадь закрываемых ран в 2-3 раза по отношению к размерам использованного пластического материала. При ограниченных ресурсах пригодной для пересадки кожи с помощью метода «почтовых марок» можно добиться заживления таких обширных ран, которые невозможно было бы закрыть целыми лоскутами.
Операция методом «почтовых марок» кратковременна и малотравматична, поэтому к ней прибегают и в случаях, когда ресурсы здоровой кожи не ограничены, но состояние больного ослаблено. Для срезания кожи при пластике «марками» могут быть использованы различные донорские участки, в том числе и те, с которых удается получить узкие, небольшие трансплантаты. Срезание кожи — единственный травматичный момент этой операции. Удаление грануляций, подшивания кожных лоскутов не требуется. При этом имеется возможность исключить участки раны, непригодные для трансплантации. При пластике «марками» только часть раны закрывается трансплантатами, остальная часть замещается в последующем эпителием, разрастающимся с краев «марок». Чем больше периметр трансплантатов, тем больше зона эпителизации. В. А. Емельянов, а также В. И. Киянов и Е. И. Парис установили, что квадратная форма «марок» имеет меньший периметр, чем треугольная. В связи с этим они предлагают применять для пластики «марки» треугольной формы как имеющие наибольший периметр, а следовательно, и краевую зону эпителизации.
Недостатком метода «почтовых марок» является то, что в промежутках между «марками» неизбежно образуется рубец, ухудшающий в некоторой степени косметический и изредка функциональный результат.
Наибольшую настойчивость в пропагандировании этого метода проявили Lewis, Becker и Artz, Meeker и Snyder, Smith и Boise. Метод «почтовых марок» нашел применение не только за рубежом, но и в наших клиниках. Особенно полезным метод «марок» оказался при лечении обширных глубоких ожогов у детей, у которых ресурсы пластического материла крайне ограничены. Как уже указывалось, форма кусочков кожи, на которые рассекается дерматомный лоскут, может быть разнообразной. Иногда лоскуты, также наклеенные на бумагу, целесообразно рассекать на полоски шириной до 2 см.
Из пластических операций, выполненных с помощью дерматома, в наибольшем числе случаев у детей был применен метод «марок» и полосок. По этому способу в типичном виде произведено 210 операций. Кроме того, в 107 случаях пластика ожоговых ран методом «марок» производилась с одновременным использованием больших дерматомных лоскутов. Последними закрывали важные в функциональном отношении области суставов, шеи, подмышечную впадину, стопы, кисти. В одном случае большой дерматомный лоскут был использован для пластики обширных пролежней в области крестца. У 3 детей аутопластика обширных ран производилась по методу «марок» с одновременной пересадкой кожи по способу Пясецкого.
Ограниченные ресурсы аутопластического материала у детей заставляют использовать в ряде случаев кожу с ампутированных сегментов конечностей, в том числе с таких участков, как пальцы и подошвенная поверхность стопы. Кожу с ампутированных конечностей целесообразно называть утильной. Для закрытия глубоких обширных ожогов она была применена у 3 детей. У одного из них, кроме кожи с подошвенной поверхности стопы, были использованы ранее пересаженные и прижившие «марки» с ампутированной голени. У всех этих больных отмечено удовлетворительное приживление «марок» из утильной кожи.
К оперативным приемам, позволяющим увеличить ресурсы здоровой аутокожи, следует отнести пластику ран по методу Zintel. Автор предложил срезанный дерматомом толстый кожный лоскут (0,6 — 0,7 мм) разрезать по плоскости на два или три слоя и пересаживать на рану все полученные лоскуты. Один лоскут состоит в основном из эпидермиса и сосочкового слоя дермы, а второй и третий — почти исключительно из сетчатого слоя дермы, лишенной эпителия, но содержащей придатки кожи. Этот способ теоретически дает возможность закрыть трансплантатом раны, в 2 — 3 раза превышающие размеры донорских участков. К сожалению, в детской практике способ Zintel неприменим. Кожа у детей настолько тонкая, что нередко срезание даже одного слоя представляет большие трудности.
Также при лечении ожоговой болезни используется Аутогомопластика
Источник
Ожоги у детей – разновидность травмы, возникающей при поражении тканей физическими и химическими факторами (тепловой энергией, электричеством, ионизирующим излучением, химикатами и др.). Клиника ожогов у детей зависит от воздействовавшего фактора, локализации, глубины, обширности повреждения тканей и включает местные (боль, гиперемию, отек, образование пузырей) и общие проявления (шок). Главными задачами диагностики ожогов у детей является определение характера ожоговой травмы, глубины и площади повреждения, для чего используются инфракрасная термография, измерительные методики. Лечение ожогов у детей требует проведения противошоковой терапии, туалета ожоговой поверхности, наложения повязок.
Общие сведения
Ожоги у детей – термическое, химическое, электрическое, лучевое повреждение кожных покровов, слизистых оболочек и подлежащих тканей. Среди общего числа лиц с ожоговой травмой дети составляют 20–30%; при этом почти половина из них – это дети до 3-х лет. Уровень летальности в связи с ожогами среди детей достигает 2-4%, кроме этого около 35% детей ежегодно остаются инвалидами. Высокая распространенность ожогов в детской популяции, склонность к развитию ожоговой болезни и тяжелых послеожоговых расстройств ставят вопросы предупреждения и лечения ожоговой травмы у детей в число приоритетных в детской хирургии и травматологии.
Особенности детской анатомии и физиологии таковы, что кожа у детей тоньше и нежнее, чем у взрослых, имеет развитую кровеносную и лимфатическую сеть и, следовательно, обладает большей теплопроводностью. Эта особенность способствует тому, что воздействие химического или физического агента, который у взрослого вызывает лишь поверхностное поражение кожи, у ребенка приводит к глубокому ожогу. Беспомощность детей во время травмы обусловливает более длительную экспозицию поражающего фактора, что также способствует глубине повреждения тканей. Кроме этого, несовершенство компенсаторных и регуляторных механизмов у детей может привести к развитию ожоговой болезни даже при поражении 5-10%, а в грудном возрасте или при глубоком ожоге – всего 3-5% поверхности тела. Таким образом, любые ожоги у детей протекают тяжелее, чем у взрослых, поскольку в детском возрасте быстрее наступают расстройства кровообращения, обмена, функционирования жизненно важных органов и систем.

Ожоги у детей
Причины и классификация ожогов у детей
В зависимости от повреждающего агента ожоги у детей делятся на термические, химические, электрические и лучевые. Возникновение термических ожогов у детей в большинстве случаев обусловлено контактом кожи с кипятком, паром, открытым огнем, расплавленным жиром, раскаленными металлическими предметами. Дети раннего возраста чаще всего обвариваются горячими жидкостями (водой, молоком, чаем, супом). Нередко ожоги у детей возникают вследствие небрежности родителей, когда они погружают ребенка в слишком горячую ванну или надолго оставляют согреваться грелками. В школьном возрасте особую опасность для детей представляют различные пиротехнические забавы, разжигание костров, «эксперименты» с горючими смесями и т. д. Подобные шалости с огнем, как правило, заканчиваются плачевно, поскольку нередко приводят к обширным термическим ожогам. При термических ожогах у детей обычно поражаются покровные ткани, однако также могут отмечаться, ожоги глаз, дыхательных путей и пищеварительного тракта.
Химические ожоги встречаются реже и обычно случаются при неправильном хранении бытовых химических средств в доступном для детей месте. Маленькие дети могут нечаянно пролить на себя кислоту или щелочь, просыпать порошкообразное вещество, распылить аэрозоль с опасным химикатом, по ошибке выпить едкую жидкость. При приеме агрессивных химических веществ внутрь ожог пищевода у детей сочетается с ожогом полости рта и дыхательных путей.
Причинами электрических ожогов у маленьких детей становятся неисправность электроприборов, их неправильное хранение и эксплуатация, наличие в доме доступных для ребенка электророзеток, торчащих оголенных проводов. Более старшие дети обычно получают электрические ожоги, играя рядом с высоковольтными линиями, катаясь на крышах электричек, прячась в трансформаторных будках.
Лучевые ожоги у детей чаще всего связаны с попаданием на кожу прямых солнечных лучей в течение длительного периода времени. В целом на термические ожоги у детей приходится около 65-80% случаев, на электрические – 11%, на остальные виды – 10-15%.
В рамках данной темы будут рассмотрены особенности термических ожогов у детей.
Симптомы термических ожогов у детей
В зависимости от глубины поражения тканей термические ожоги у детей могут быть четырех степеней.
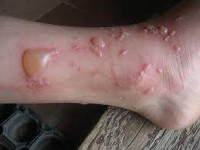
Ожог I степени (эпидермальный ожог) характеризуется поверхностным повреждением кожи вследствие кратковременного или слабого по интенсивности воздействия. У детей отмечается локальная болезненность, гиперемия, отек и чувство жжения. В месте ожога может наблюдаться небольшое шелушение эпидермиса; поверхностные ожоги у детей заживают через 3-5 дней самостоятельно совершенно бесследно или с образованием небольшой пигментации.
Ожог II степени (поверхностный дермальный ожог) протекает с полным омертвением эпидермиса, под которым скапливается прозрачная жидкость, образующая пузыри. Припухлость, боль и покраснение кожи выражены сильнее. Спустя 2–3 дня содержимое пузырей становится густым и желеобразным. Заживление и восстановление кожного покрова длится около 2-х недель. При ожогах II степени у детей возрастает риск инфицирования ожоговой раны.
Ожог III степени (глубокий дермальный ожог) может быть двух видов: IIIа степени – с сохранением базального слоя кожи и IIIб степени – с некрозом всей толщи кожи и частично подкожного слоя. Ожоги III степени у детей протекают с образованием сухого или влажного некроза. Сухой некроз представляет собой плотный струп бурого или черного цвета, нечувствительный к прикосновениям. Влажный некроз имеет вид желтовато серого струпа с резким отеком клетчатки в зоне ожога. Через 7-14 дней начинается отторжение струпа, а полный процесс заживления затягивается на 1-2 месяца. Эпителизация кожи происходит за счет сохранившегося росткового слоя. Ожоги IIIб степени у детей заживают с образованием грубых, неэластичных рубцов.
Ожог IV степени (субфасциальный ожог) характеризуется поражением и обнажением тканей, залегающих глубже апоневроза (мышц, сухожилий, сосудов, нервов, костей и хрящей). Визуально при ожогах IV степени виден темно коричневый или черный струп, через трещины которого проглядывают пораженные глубокие ткани. При таких поражениях ожоговый процесс у детей (очищение раны, образование грануляций) протекает медленно, часто развиваются местные, прежде всего гнойные, осложнения – абсцессы, флегмоны, артриты. Ожоги IV степени сопровождаются быстрым нарастанием вторичных изменений в тканях, прогрессирующего тромбоза, повреждением внутренних органов и может закончиться гибелью ребенка.
Ожоги I, II и IIIа степени у детей расцениваются как поверхностные, ожоги IIIб и IV степени – как глубокие. В педиатрии, как правило, встречается сочетание ожогов различных степеней.
Ожоговая болезнь у детей
Кроме местных явлений, при ожогах у детей нередко развиваются тяжелые системные реакции, которые характеризуются как ожоговая болезнь. В течении ожоговой болезни выделяют 4 периода — ожогового шока, острой ожоговой токсемии, ожоговой септикопиемии и выздоровления.
Ожоговый шок длится 1-3 суток. В первые часы после получения ожога дети возбуждены, остро реагируют на боль, кричат (эректильная фаза шока). Отмечается озноб, повышение АД, учащение дыхания, тахикардия. При тяжелом шоке температура тела может понижаться. Через 2–6 часа после ожога у детей наступает торпидная фаза шока: ребенок адинамичен, заторможен, не предъявляет жалоб и практически не реагирует на окружающую обстановку. Для торпидной фазы характерна артериальная гипотония, частый нитевидный пульс, выраженная бледность кожных покровов, сильная жажда, олигурия либо анурия, в тяжелых случаях – рвота «кофейной гущей» из-за желудочно-кишечного кровотечения. Ожоговый шок I степени развивается у детей при поверхностном поражении 15-20% площади тела; II степени – при ожогах 20-60% поверхности тела; III степени — более 60% площади тела. Быстро прогрессирующий ожоговый шок приводит к гибели ребенка в первые сутки.
При дальнейшем развитии период ожогового шока сменяется фазой ожоговой токсемией, проявления которой обусловлены поступлением продуктов распада из поврежденных тканей в общий кровоток. В это время у детей, получивших ожоги, возможна лихорадка, бред, судороги, тахикардия, аритмия; в отдельных случаях коматозное состояние. На фоне токсемии может развиться токсический миокардит, гепатит, острый эрозивно-язвенный гастрит, вторичная анемия, нефрит, иногда — острая почечная недостаточность. Длительность периода ожоговой токсемии составляет до 10 дней, после чего при глубоких или обширных ожогах у детей наступает фаза септикотоксемии.
Ожоговая септикотоксемия характеризуется присоединением вторичной инфекции и нагноением ожоговой раны. Общее состояние детей с ожогами остается тяжелым; возможны осложнения в виде отита, язвенного стоматита, лимфаденита, пневмонии, бактериемии, ожогового сепсиса и ожогового истощения. В фазу выздоровления преобладают процессы восстановления всех жизненных функций и рубцевания ожоговой поверхности.
Диагностика ожогов у детей
Диагностика ожогов у детей производится на основании анамнеза и визуального осмотра. Для определения площади ожога у детей младшего возраста используются таблицы Лунда-Браудера, учитывающие изменение площади различных частей тела с возрастом. У детей старше 15 лет пользуются правилом «девятки», а при ограниченных ожогах — правилом ладони.
Детям с ожогами необходимо исследовать гемоглобин и гематокрит крови, общий анализ мочи, биохимический анализ крови (электролиты, общий белок, альбумин, мочевину, креатинин и др.). В случае нагноения ожоговой раны производится забор и бактериологический посев раневого отделяемого на микрофлору.
Обязательно (в особенности при электротравме у детей) выполняется и повторяется в динамике ЭКГ. В случае химического ожога пищевода у детей необходимо проведение эзофагоскопии (ФГДС). При поражении дыхательных путей требуется выполнение бронхоскопии, рентгенографии легких.
Лечение ожогов у детей
Первая помощь при ожоге у детей предполагает прекращение действия термического агента, освобождении пораженного участка кожи от одежды и его охлаждении (с помощью обмывания водой, пузыря со льдом). Для профилактики шокового состояния на догоспитальном этапе ребенку можно ввести анальгетики.
В медицинском учреждении проводится первичная обработка ожоговой поверхности, удаление инородных тел и обрывков эпидермиса. Противошоковые мероприятия при ожогах у детей включают адекватное обезболивание и седацию, проведение инфузионной терапии, антибиотикотерапии, оксигенотерапии. Детям, не получавшим соответствующих профилактических прививок, проводится экстренная иммунизация против столбняка.
Местное лечение ожогов у детей осуществляется закрытым, открытым, смешанным или хирургическим путем. При закрытом способе ожоговая рана закрывается асептической повязкой. Для перевязок используют антисептики (хлоргексидин, фурацилин), пленкообразующие аэрозоли, мази (офлоксацин+лидокаин, хлорамфеникол+метилурацил и др.), ферментные препараты (химотрипсин, стрептокиназа). Открытый способ лечения ожогов у детей предполагает отказ от наложения повязок и ведение больного в условиях строгой асептики. Возможен переход от закрытого метода к открытому для ускорения восстановительного процесса либо от открытого к закрытому – при развитии инфекции.
В периоде реабилитации детям с ожогами назначается ЛФК, физиотерапия (УФО, лазеротерапия, магнитолазеротерапия, ультразвук), гипербарическая оксигенация.
При глубоких, но небольших по площади ожогах у детей выполняется иссечение некротизированных тканей с последующей аутодермопластикой. В случае образования шрамов производится иссечение рубца с наложением косметического шва. Способ лечения ожогов у детей определяется комбустиологом или детским травматологом.
Прогноз и профилактика
При ожогах I-II степени практически всегда исход бывает благоприятным. При обширных и глубоких ожогах у детей прогноз всегда серьезен. Для детей раннего возраста критическими являются ожоги более 30 % поверхности тела; для более старших детей — 40% площади тела и более. Причиной гибели детей в большинстве случаев становится вторичная инфекция.
Профилактика ожогов у детей, прежде всего, требует повышенной ответственности со стороны взрослых. Нельзя допускать контакта ребенка с огнем, горячими жидкостями, химическими веществами, электричеством и пр. Для этого в доме, где есть маленькие дети, должны быть предусмотрены меры безопасности (хранение бытовой химии в недоступном месте, специальные заглушки в розетках, скрытая электропроводка и т. д.). Необходим постоянный присмотр за детьми, наложение строгого запрета на прикосновение к опасным предметам.
Источник
