Пластические операции ожоги 3 степени
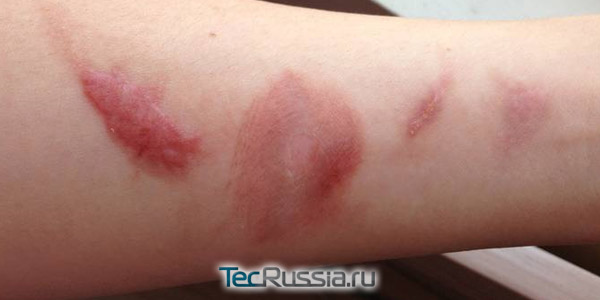

По ошибке схваченная раскаленная ручка кастрюли, случайно пролитый на руки кипяток, неаккуратное обращение с огнем… Причины повреждений кожи высокими температурами бывают разные, и чем более глубокие слои дермы затронуты, тем сложнее будет избавиться от последствий.
Рубцы после ожогов – это плотные коллагеновые волокона, которыми зарастают поврежденные ткани. В результате термических травм 1-2 степени остаются небольшие следы, со временем они исчезают или становятся малозаметными, а вот 3 или 4 степень может привести к появлению крупных дефектов, устранить которые будет очень непросто. Как проходит заживление в каждом из этих случаев? Каким должно быть лечение, чтобы минимизировать размер шрамов на лице или теле? TecRussia.ru рассказывает во всех подробностях.
Под действием высокой температуры клетки гибнут, а белок сворачивается, оставляя очаг некроза (омертвения). Самые частые причины повреждений – пролитый на себя кипяток, а также соприкосновение с огнем или раскаленными поверхностями. А порой чтобы получить термическую травму, достаточно всего 40-45 градусов Цельсия – такое возможно, если контакт продолжается более 6 часов, например, во время сна у теплой печки или батареи.
- Ситуация осложняется тем, что нагревшиеся ткани долго не остывают, а аккумулированный в них жар распространяется на соседние участки, увеличивая таким образом общую область поражения. Поэтому, чтобы охладить свежий ожог его необходимо поместить под проточную воду температурой около 20 градусов и держать не менее 15 мин., а не 2-3 мин., как это делают обычно.
В пострадавшей зоне наш организм сразу же запускает процессы регенерации, в результате которых пораженные фунциональные клетки частично восстанавливаются, а частично – заменяются коллагеновыми волокнами. Вероятность образования шрама и его тяжесть зависят главным образом от глубины повреждения:
| Степень ожога | Останутся ли следы? |
| 1 | Затрагивает только поверхностные слои. Типичный пример – человек, долго сидевший на солнце. Дерма краснеет, немного отекает, но через 1-2 дня приходит в норму, а обгоревшие участки отшелушиваются, не оставляя рубцовых изменений. |
| 2 | Дополнительно охватывает сосочковый слой эпидермиса. В зоне повреждения накапливается жидкость, кожа отслаивается. Возникает пузырь, наполненный прозрачным желтоватым содержимым. Если не присоединится инфекция, заживает за 1-2 недели. Шрамов такие ожоги тоже не оставляют. |
| 3А | В процесс вовлекаются более глубокие дермальные слои. На пораженном участке появляются пузыри с мутной красноватой или коричневатой жидкостью, держатся они до 3-5 недель. На полную эпителизацию (заживление поверхности) требуется до 1-1,5 месяца. Крупных шрамов, как правило, не будет, но отличия в рельефе, текстуре и/или цвете кожи на участках наиболее сильного повреждения тканей скорее всего останутся. |
| 3Б | Тяжелый глубокий ожог вплоть до жировой клетчатки. На его месте образуется сухой струп коричневого или черного цвета, жесткий и неподвижный. Заживление происходит с формированием грубых рубцов, нормально восстанавливается лишь зона по краю повреждения, где глубина поражения минимальна. |
| 4 | Наиболее серьезная термическая травма с вовлечением клетчатки, мышц, суставов, сухожилий. Может угрожать здоровью и жизни, привести к потере конечности и т.п. Для устранения или сглаживания эстетических дефектов часто приходится делать серию реконструктивных операций. |
Сразу после термического повреждения кожи наш организм запускает долгий и последовательный процесс регенерации – он занимает порядка 1 года, но с наибольшей интенсивностью идет впервые 1-3 месяца:
- В течение 7-10 суток после очищения раны от омертвевших участков появляется нежная грануляционная ткань. Она богата сосудами, которые предотвращают возможное проникновение инфекции в травмированную зону, и очень чувствительна к внешним воздействиям.
- В течение следующего месяца в грануляционной ткани формируются коллагеновые волокна – та основа, из которой впоследствии и будет состоять рубец. На этой стадии он выглядит розовым и объемным, но это далеко не окончательный его вид.
- На протяжении еще трех месяцев в шраме будут продолжаться заметные изменения: он уменьшается в размере, начинают исчезать сосуды, поверхность бледнеет, а волокна коллагена переориентируются по направлению наибольшего натяжения. Именно на этой стадии можно понять, идет ли процесс заживления нормально или есть тенденция к образованию гипертрофического/келоидного рубца: в последнем случае нужно принимать дополнительные меры.
- Окончательное формирование происходит примерно через год: обожженный участок лица или тела приобретает свой завершенный вид, становится бледным. На этом этапе никакие кремы, мази, пластыри уже не способны будут существенно уменьшить следы или сделать их менее заметными. Нужны более радикальные методы – шлифовка, в том числе лазерная, или даже хирургическая коррекция.
- Если рубцы образуются после пересадки кожи на место ожога, в первые 3 месяца эта зона сокращается более чем на треть. Начиная с четвертого месяца, область трансплантации разглаживается, к концу года достигая своих первоначальных размеров. Примерно в 5% случаев этого не происходит, тогда остаются контрактуры, требующие повторной операции.
- Подробнее см. также статью «Четыре стадии формирования рубца»
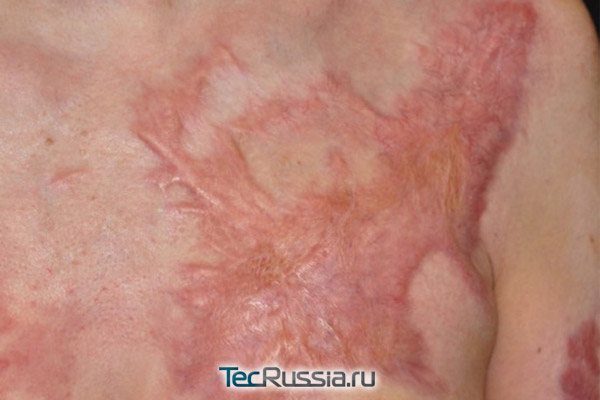
В целом, для ожогов характерно достаточно обширное поражение тканей, поэтому следы от них практически всегда будут крупнее и заметнее, чем от операций и прочих механических травм. Чтобы этого не произошло, во-первых, поврежденный участок необходимо сразу же обработать у врача, чтобы исключить занесение инфекции и создать нормальные условия для заживления, а во-вторых – желательно с первых же дней использовать весь арсенал профилактических и лечебных средств, чтобы не допустить появление ярких, большого размера шрамов и, тем более, келоида.
До тех пор, пока на месте термического повреждения сохраняется грануляционная ткань – сочная, ярко-розовая, легко кровоточащая, главное – защитить ее от внешних воздействий. Обычно в таких случаях накладывают специальные сетчатые атравматичные повязки, которые пропускают жидкость, выделяемую раной, и не прилипают к ней (например, Бранолинд или Парапран). После того как грануляции покроются эпителием и врач разрешит снять повязку, можно начинать профилактику образования грубого рубца.
- Самые популярные и действенные варианты в этой группе – силиконовые окклюзионные повязки и гели (Дерматикс, Кело-Кот, Epi-Derm). Их эффективность доказана многочисленными клиническими испытаниями, а единственный минус – достаточно высокая цена. Раз в сутки место зажившего ожога нужно промыть с мылом (детским либо хозяйственным) без трения, осушить мягкой салфеткой и либо наложить пластину, либо смазать гелем и дать ему подсохнуть. Силиконовые пластыри можно использовать несколько раз, для этого перед повторным нанесением их промывают в теплой воде и протирают неворсистой тканью. Использовать необходимо на протяжении от 3 до 6 месяцев.
- Чуть менее востребованы гели с аллантоином и экстрактом лука (Контрактубекс, Медерма), а также ферментами, снижающими плотность фиброзных волокон (Ферменкол, Имофераза). Судя по отзывам практикующих врачей и ряду научных статей, эффект от них есть, но в Международные клинические рекомендации по лечению рубцов подобные средства не входят, так как их действие однозначно не доказано.
- Компрессионное белье поможет, если ожог расположен на ногах, животе, боках или ягодицах – оно способствует фиксации и небольшому сдавливанию рубца, из-за чего соединительная ткань вырабатывается не так активно и шрам остается негрубым и эластичным.
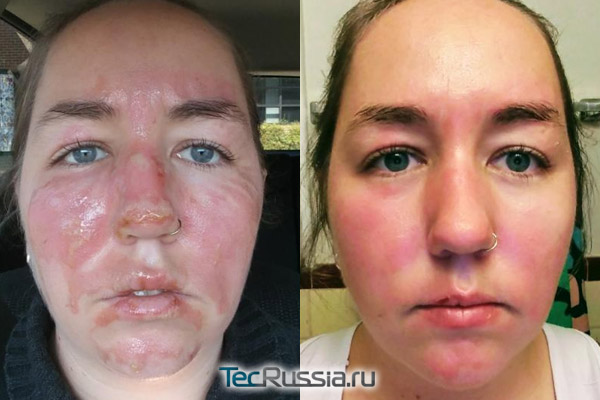
Любые наружные средства эффективны в первые полгода, максимум год после ожоговой травмы. Повлиять на уже созревший рубец они не могут в принципе, что бы ни говорила по этому поводу реклама.
Представляют собой уколы ферментов, расщепляющих соединительную ткань (Гиалуронидаза, Лидаза), либо гормонов – кортикостероидов. Ферменты могут назначить как при появлении признаков гипертрофии, так и для того, чтобы сделать мягче и тоньше формирующийся нормотрофический шрам, но однозначных доказательств эффективности этих препаратов нет.
Эксперты, составившие европейские клинические рекомендации по терапии послеожоговых образований, советуют инъекции кортикостероидов, если через три месяца после травмы появляются признаки формирования келоида. В результате введения этих средств соединительная ткань синтезируется не так активно и общий объем шрама уменьшается. Уколы делают раз в 3-4 недели. Гормоны с длительным действием (Кеналог, Дипроспан) вводят однократно каждые 2–3 месяца. Положительным результатом считается уменьшение рубца в размерах примерно на 30%.
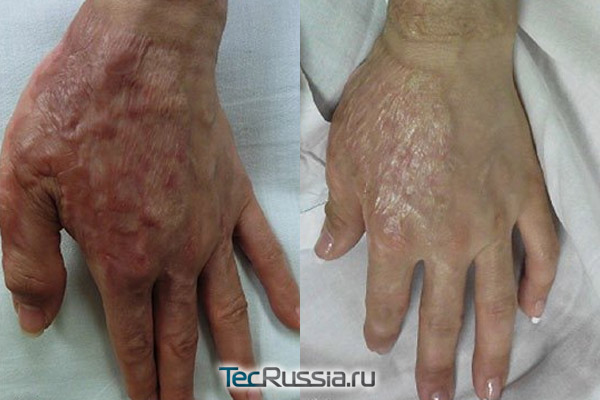
Чаще всего применяется электрофорез с Лидазой или Ферменколом. Под действием электрического тока препараты проникают в ткани глубже, чем при обычном нанесении. Говорить об эффективности этого метода сложно. Он широко распространен, и в интернете можно встретить много положительных отзывов от пациентов. С другой стороны, авторы и отечественных, и международных клинических рекомендаций электрофорез в своих трудах даже не упоминают. Среди других видов физиопроцедур:
- Лазерное воздействие. Результат сильно зависит от типа аппарата: PDL (пульсирующий на красителях) позволяет осветлить растущую соединительную ткань и сделать ее мягче. А вот применение СО2-лазера дает высокую вероятность рецидива – порядка 90%, – поэтому использовать его для коррекции рубцов нецелесообразно.
- Криотерапия – удаление коллагеновых волокон жидким азотом. Рекомендована при сильном разрастании шрамов. Если сочетать ее с инъекциями кортикостероидов, можно достичь стойкого результата, но для этого понадобится минимум три процедуры.
- Лучевая терапия – считается устаревшей методикой, сопряжена с большим количеством побочных эффектов и осложнений, вплоть до онкологических. Тем не менее, может применяться по решению врача как изолированно, так и в качестве подготовительного этапа перед оперативным вмешательством.
- Аппаратная шлифовка – используется для улучшения вида зрелого (старше года) рубца. Категорически противопоказана для коррекции келоидов, так как часто провоцирует их активный рост.
Хирургическое удаление послеожоговых рубцов может дать вполне адекватный эстетический результат в тех случаях, когда речь идет о крупных, «разлитых» образованиях. В зависимости от формы и площади шрама, его либо иссекают, а затем соединяют края тонким аккуратным швом, либо пересаживают участок кожи с менее заметной части тела.
- Что делать, если воспалился рубец: правильное лечение проблемных шрамов
- Почему чешутся шрамы и что с этим делать?
Такую пластику допустимо делать не ранее, чем через полтора года после травмы, когда шрам полностью созреет и оформится. В период восстановления используют силиконовые пластыри и гели, чтобы новый рубец получился как можно незаметней. При этом, не рекомендуется хирургически удалять келоид из-за очень высокого риска рецидива.
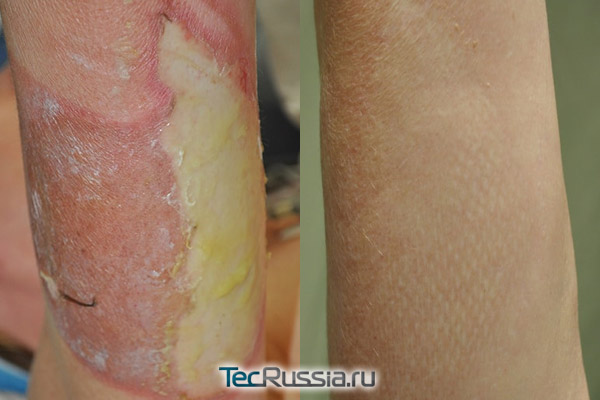
Многие из растиражированных в интернете «народных» средств для лечения термических травм как минимум неэффективны, а порой и откровенно опасны:
- Смазывание обожженной кожи эфирными маслами, особенно неразведенными, может усугубить ситуацию, усилив повреждения.
- Компрессы из мочи (увы, это действительно один из самых частых «домашних» рецептов) – вызывают дополнительное повреждение тканей и присоединение инфекции, которая отнюдь не улучшит состояние рубца.
- Камфарное масло, особенно приложенное в виде компресса, провоцирует повторный ожог. Аналогичный эффект вызовет бадяга (в целом это прекрасное отшелушивающее средство, но оно не предназначено для нанесения на свежие шрамы).
Относительно того, чего еще нельзя делать с ожогами, общие рекомендации такие:
- Не подставляйте формирующийся рубец солнцу. Он станет темнее и загрубеет.
- Не подвергайте обожженное место растяжению. Чем меньше двигается поврежденный участок кожи, тем компактней и незаметней будет шрам.
- Откажитесь от фитнеса (если речь не идет о лечебной физкультуре, назначенной для предупреждения контрактур) хотя бы на первые 3 месяца, лучше – на полгода.
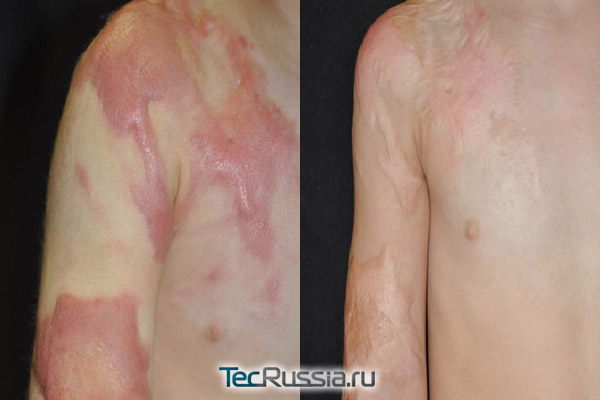
Послеожоговые шрамы обычно обширнее, грубее и заметнее, чем послеоперационные. Поэтому заниматься их коррекцией нужно сразу же, как только рана эпителизируется (закроется). Однозначно подтвердили свою эффективность пластыри и гели на основе силикона, которые нужно применять с первых же дней и минимум три месяца.
Если рубец растет слишком активно, превращаясь в гипертрофический или келоид, эффективны инъекции кортикостероидов в пораженную зону. Удалить шрам относительно щадящим способом можно с помощью криовоздействия или пульсирующим лазером на красителях. Если же все перечисленные средства не дали удовлетворительного результата, то после полного созревания, т.е. через полтора-два года после травмы, может быть рекомендована пластическая операция.
Использованы следующие научные исследования и материалы:
- International recommendations on managing patients having pathologic scars – Mustoe T, Cooter R, Gold M; 2013
- Федеральные клинические рекомендации по ведению больных c келоидными и гипертрофическими рубцами – Рахматулина М.Ф., Карамова А.Э., Сайтбурханов Р.Р.; 2015
- Scar Management Following Burn Injury – Tredget E, Shupp J, Schneider J; 2017
- The effects of conservative treatments on burn scars: A systematic review – Anthonissen M, Daly D, Janssens T, Van den Kerckhove E; 2016
- Ожоги и отморожения – Михин И.В., Кухтенко Ю.В.; 2012
Источник
Ни для кого не секрет, что ожоги заживают долго, а в ряде случаев, самостоятельно зажить не могут и требуется пересадка кожи. Вообще от чего зависит, как будет заживать ожог, сможет ли зажить сам, будет ли рубец?
Основополагающими факторами в заживлении ожогов являются площадь и глубина поражения. Российская классификация имеет 4 степени, а Международная 3 степени глубины поражения. С нашей точки зрения, Российская классификация лучше, потому что она более детально оценивает глубину поражения, а соответственно и прогноз заболевания. Поэтому в данной статье мы будем отталкиваться от Российской классификации.
Ожоги первой и второй степени заживают самостоятельно в независимости от площади поражения, потому что в данном случае ростковый слой кожи остался неповрежденным и у организма есть резерв. Безусловно, на месте ожога длительной время может присутствовать нарушение пигментации, но и оно рано или поздно пройдет.
Другое дело ожоги III А, Б и IV.
Рассмотрим III А степень, тут поражение локализуется на уровне сосочкового (более поверхностного) слоя дермы. Такие ожоги также способны зажить самостоятельно за счет островковой и краевой эпителизации. Однако заживать будет долго, как минимум 3 недели и останется видимый рубец.
III Б и IV степени к самостоятельному заживлению способны только в редких случаях, когда диаметр ожоговой раны не превышает 5 см. Так происходит потому, что произошла гибель кожи на всю толщу, ростковый слой утрачен и возможна только краевая эпителизация, которая идет не более чем на 2,5 см от каждого кожного края раны. К тому же, прежде чем начать заживлять, организму надо сначала избавиться от омертвевших тканей, это происходит через воспаление, которое согласно стадиям воспалительной реакции обязательно заканчивается организацией, т. е. фиброзом (рубцеванием). Если же рана большая, то по завершении отторжения омертвевших тканей, остается незаживающая рана, которая требует пластического закрытия, а именно пересадки полнослойной или расщепленной кожи. Безусловно в этом случае останется видимый рубец.
Итак, получается, что исходом глубокого ожога, который лечился консервативно, будет грубый рубец. Единственный способ улучшить ситуацию это выполнить раннюю некрэктомию (хирургическое удаление всего массива пораженных тканей)и пластическое закрытие раны. В этом случае рубцы также останутся, но они будут гораздо лучшего качества и приемлемых эстетических характеристик. Надо сказать, что все, что так легко выглядит на бумаге, нуждается в мощнейшей технологической базе и, к сожалению, не все стационары оснащены необходимым оборудованием.
Вообще, разговор об образовании рубцов крайне интересный и долгий. Надеемся, скоро к нему вернуться, здесь же скажем, что образование рубца это физиологический процесс. Для человеческого организма очень важна целостность кожного покрова, поэтому любое повреждение надо закрыть быстро, надежно и в кратчайшие сроки. С целью решения это задачи происходит образование плотной соединительной ткани, которая надежно закрывает дефект, но, к сожалению, имеет совершенно отличные от неповрежденной кожи характеристики и внешний вид. Образно говоря, есть заботливая бабушка и есть внучка, которая порвала любимую блузку. Бабушке важно, что бы было надежно и прочно, вот она и поставила заплатку из фланельки на кружевной рукав. Бабушке главное целенько! Внучке – хоть плачь!
Что можно предпринять? Для начала необходимо определить вызывает рубец функциональные нарушения или есть только косметический дефект. От этого зависит тактика лечения. Методов, применяемых для устранения функциональных и эстетических дефектов, довольно много, но главная проблема в другом, пациент хочет чуда! Минимум вмешательств, никакого длительного лечения и 100% избавление от проблемы. К сожалению, в работе с послеожоговыми рубцами так не получается. Лечение тут длительное, многоэтапное, чередующее хирургические вмешательства и физиопроцедуры. На сегодняшний день это довольно затратное мероприятие, но, к счастью, есть Государственная поддержка, так называемые квоты.
Ежегодно в отделении пластической хирургии клиники МЧС формируется лист ожидания, который направляется в Министерство здравоохранения. Отталкиваясь от этого документа Минздрав выделяет квоты на оказание помощи людям с послеожоговыми деформациями. Попасть в этот лист довольно просто, надо написать письмо на адрес info@mchs-plastica.ru, к письму приложить скан полиса ОМС и фото рубца после ожога.
На самом деле, практически у каждой проблемы есть решение, просто надо не сдаваться.
Источник

Устранить глубокие и обширные дефекты кожи после ожогов можно пластической операцией. Она эффективна там, где бессильны консервативные методы. Вид вмешательства выбирают в соответствии с особенностями проблемы.
Показания и противопоказания к проведению пластики после ожогов
Воздействие высокой температуры или химических веществ приводят к рубцеванию тканей, что нарушает эстетику и работоспособность обожженных участков. В связи с этим показаниями к проведению пластики являются:
- Широкие или втянутые рубцы на коже. Метод исправления дефекта выбирается в зависимости от нюансов проблемы. Это может быть иссечение рубца с ушиванием раны или пересадка кожи.
- Необходимость восстановления областей лица и шеи. Обычно делается методом трансплантации тканей с других участков.
- Реконструкция век, бровей, носа, губ, то есть отдельных составляющих открытой зоны. Здесь тоже нужна пересадка собственной или донорской кожи.
- Устранение контрактур, то есть ограничений подвижности суставов. При выборе способа операции учитываются особенности функционирования участка и глубина пораженных тканей.
Пластика противопоказана при:
- серьезных заболеваниях сердца и сосудов;
- легочных патологиях;
- воспаленной ране;
- общем истощении организма;
- инфекции.
Рекомендуем прочитать об операции заячья губа. Вы узнаете о причинах и симптомах патологии, видах дефекта, методах оперативной коррекции, восстановлении, стоимости исправления дефекта.
А здесь подробнее о пластике уздечки верхней губы.
Виды пластики
Эстетическая хирургия имеет в распоряжении следующие виды операций:
- Свободную пластику. Используется полностью отделенный от донорской зоны кожный лоскут.
- Несвободную пластику. Дефект устраняется прилежащим кожным трансплантатом или участком ткани на питающей ножке. Последнее означает, что пересаживаемый лоскут частично отделен от основания. Его питание осуществляется через нетронутый участок кожи, по которому происходит кровоснабжение.
А) Ожог 3 степени. (B) Выполнялась оперативная хирургия. Для устранения дефекта был взят материал из кожи бедра. (C) Через шесть месяцев после операции. Была выполнена процедура отделения пальцев.
В свою очередь свободная пластика может быть:
- Васкуляризированной, при которой используется кожный лоскут с сосудами. Они соединяются с общей кровеносной системой.
- Неваскуляризированной, когда трансплантируются большие участки кожи. Пересаживаемый материал берут расщепленный, то есть с наружными долями эпидермиса, или послойный (на всю толщину кожи).
По времени пересадки операции бывают:
- первичными, когда закрываются свежие раны;
- вторичными, при которых устраняется сформировавшаяся через несколько месяцев после ожога рубцовая ткань.
Трансплантаты для пересадки кожи после ожога
Материал, который берут для осуществления пластики, различается по толщине:
- до 0,3 мм, состоит из эпидермиса и базального слоя кожи;
- 0,3 — 0,7 мм, в его состав входят ее верхние участки и основная часть дермы, что дает пересаженному лоскуту высокую эластичность;
- 0,8 — 1,1 мм, включает в себя все слои кожи.
Донорские участки располагаются на животе, внутренней стороне бедра, плеча, боковых долей грудной клетки, если кожа на них не повреждена. Возможно использование тканей другого человека, животных или искусственных материалов. Но собственная кожа для пересадки – лучший и самый часто применяемый вариант.
Подготовка к операции
До вмешательства необходимо сдать анализы (общие, кровь на инфекции, биохимию, коагулограмму, ЭКГ, флюорографию), проконсультироваться у анестезиолога. За пару недель до пластики нужно перестать принимать разжижающие кровь лекарства, отказаться от алкоголя и курения. В день операции нельзя есть и пить.
Как делают пластику после ожога
В большинстве случаев операцию проводят под общим наркозом. После того как он подействовал, процесс идет так:
- С помощью прозрачной пленки определяются размер и контуры проблемной зоны. По полученной выкройке наносят границы донорского лоскута на здоровую кожу.
- Скальпелем иссекается участок тканей, который будет пересажен. Аутотрансплантат обрабатывают специальным составом и отправляют в аппарат, который отделяет нужную по толщине часть.
- На донорской поверхности останавливают кровотечение. Для этого рану ушивают или наносят противомикробный заживляющий состав. Сверху накладывают повязку.
- Рубцовую поверхность протирают антисептиком и просушивают. Трансплантат помещают на нужное место. С помощью синтетических нитей его края соединяют с границами раны. Сверху накладывают стерильную повязку.
О том, как проводят пластику после ожога, смотрите в этом видео:
Реабилитация после пластики
Постоперационное восстановление включает в себя:
- перевязки в течение 10 — 14 дней, которые дополняются местным применением глюкокортикостероидов;
- прием антибиотиков и других назначаемых врачом препаратов;
- снятие швов через 10 — 14 дней;
- контроль состояния и процесса приживления трансплантата;
- отказ от алкоголя, курения, посещения бани, бассейна и занятий спортом;
- предохранение раны от попадания воды во время гигиенических процедур;
- ношение компрессионной повязки.
Через 4 — 6 недель можно делать физиопроцедуры, которые ускорят заживление и помогут сформировать малозаметные рубцы. Окончательный результат операции проявится через 6 — 12 месяцев.
Возможные осложнения
После эстетического вмешательства восстановление может идти не так, как следовало бы. Нельзя исключать осложнений:
- кровотечения в области швов;
- попадания в рану инфекции;
- затянувшегося по времени заживления;
- серомы;
- затрудненности движений при пересадке кожи на конечности;
- формирования келоидного рубца;
- нарушения чувствительности прооперированной области;
- отторжения части или всего пересаженного лоскута.
Проблемы могут возникнуть из-за ошибок врача, но чаще это бывает при неверном поведении пациента во время реабилитации.
Рекомендуем прочитать об операции симпатэктомии. Вы узнаете о показаниях к хирургическому вмешательству, вариантах проведения, возможных осложнениях после, стоимости.
А здесь подробнее о пластической хирургии рук.
Стоимость операции
Цена пластики бывает разной в зависимости от сложности. Поэтому она может обойтись и в 20000 р., и в 100000 р. Прежде чем выбирать самую дешевую клинику, необходимо убедиться в достаточной квалификации хирурга.
Не стоит оставлять последствия ожога неизменными, всю жизнь расстраиваясь из-за собственной непривлекательности. Иногда операция – длинный и сложный путь. Но результат того стоит.
Источник
