Патологическая анатомия ушибов головного мозга
Опубликованная в 1949 году монография Л.И. Смирнова «Патологическая анатомия и патогенез травматической болезни головного мозга», в течение нескольких последующих десятилетий была настольной книгой для многих отечественный исследователей.
В основу учения о травматической болезни головного мозга легло представление Л.И. Смирнова о том, что патологические процессы, вызываемые черепно-мозговой травмой, создают сложный комплекс тканевых и патофизиологических изменений, которые распространяются на всю центральную нервную систему, независимо от вида повреждающего агента. Уже в момент нанесения травмы, в большинстве случаев, возникают изменения в целом, во всем мозге . При этом повреждение мозга происходит не одновременно. После первичного травматического повреждения развиваются отсроченные последствия первичной травмы; вторичного повреждения мозга; и, наконец, процессы репарации.
Многочисленные работы по изучению морфологии экспериментальной травмы мозга и клинико-анатомический анализ летальных исходов ЧМТ, проведенных за последние десятилетия отечественными и зарубежными исследователями, подтвердили основные положения учения Л.И. Смирнова о сущности и течении травматической болезни головного мозга.
В настоящее время общепринято, что патологическая анатомия очаговых повреждений мозга в различные периоды после травмы складывается из следующих основных компонентов:
а) очагов первичного и вторичного некрозов; б) расстройств гемодинамики; в) нарушений ликвородинамики; г) воспалительных процессов асептического или септического характера; д) наличия инородных тел с соответствующей тканевой реакцией; е) процессов организации и рубцевания.
К первичным травматическим повреждениям мозга относятся: перелом костей черепа, ушибы и размозжения мозга, первичные внутричерепные и внутримозговые кровоизлияния, диффузное аксональное повреждение, разрывы ствола мозга.
В группе факторов, способствующих развитию вторичных посттравматических повреждений мозга отнесены: а) увеличение объема мозга, или, как принято обозначать в настоящее время в англоязычной литературе, набухание мозга, вызванное отеком мозговой ткани, либо артериальной или венозной гиперемией; б) отсроченные интракраниальные гематомы; в) повышение внутричерепного давления; г) нарушения ликворо-гемодинамики в результате субарахноидального и внутрижелудочкового кровоизлияния.
Как известно, в образовании повреждения участвуют и повреждающий фактор и повреждаемая часть тела, и в определенных ситуациях, условия окружающей среды, а также свойства повреждаемой части тела. При этом, характер черепно-мозговой травмы, в первую очередь, зависит от энергии и физико-механических свойств травмирующего предмета. Множество различных факторов, таких как алкогольная интоксикация, переохлаждение, состояние общей сопротивляемости организма, функциональное состояние кровеносной и ликворной систем могут определять морфологию травмы мозга.
У лиц пожилого и старческого возраста, страдающих церебральной сосудистой патологией, в посттравматическом периоде часты внутричерепные гематомы, вторичные сосудистые реакции в мозге, связанные с распространением кровоизлияний вокруг первичного травматического повреждения мозга. Чем старше пострадавший, со значительными преморбидными сосудистыми изменениями, тем чаще травма является провоцирующим фактором ишемических изменений в мозге, вплоть до ишемического инфаркта. Чем моложе пострадавший, тем реже у пациентов развиваются вторичные сосудистые реакции, а также внутричерепные гематомы. Вторичные повреждения мозга могут быть вызваны множеством факторов, таких как повышенное внутричерепное давление, экстракраниальные заболевания, периферическая артериальная гипотония, кратковременная остановка сердца, инфекции. Наступающие после травмы мозга процессы настолько сложны и взаимосвязаны, что трудно выделить какие-то из них, как специфические для развития вторичных повреждений.
Значительное влияние на соотношение дистрофических, деструктивных и восстановительных процессов в центральной нервной системе оказывает так называемое «фоновое» состояние мозга — атеросклероз, гипертоническая энцефалопатия, алкогольная энцефалопатия, так же как и генетически запрограммированная естественная смерть клеток или так называемый апоптоз клеток.
Известно, что сочетающиеся между собой декомпенсированный метаболический ацидоз, гипотензия и артериальная гипоксемия способствуют формированию прогрессирующих распространенных некрозов в головном мозге. Так, гипоксическая гипоксия приводит к выраженному отеку мозга, а также к образованию очагов неполного некроза в коре.
Гиперосмолярные состояния сопровождаются формированием очаговых кровоизлияний вокруг некротизированных сосудов,развитием очагов полного некроза и субарахноидальными кровоизлияниями. К тяжелым повреждениям нейронов, глии и отеку мозга, может привести прогрессирующая левожелудочковая недостаточность. Избирательность повреждения грушевидных нейронов мозжечка (клеток Пуркинье) при гипоксии мозга, хорошо известна еще с прошлого века. Наиболее тяжелые и распространенные изменения нейронов при острой кровопотери наблюдаются в височной и затылочной долях, в гиппокампе, во втором и третьем слоях коры.
Механизм избирательной чувствительности отдельных групп нейронов к гипоксии после ЧМТ, также как и особая их уязвимость с последующим наступлением смерти клетки, все еще остается не уточненным. В качестве причин, обуславливающих или способствующих избирательности повреждения отдельных групп нейронов, рассматривают такие состояния, как ишемия, инсульт, воспаление, повреждения аксонов, а также воздействие экзотоксинов и даже разница в экспрессии генов.
Очевидно, что кажущееся несоответствие тяжести локального повреждения мозга, полученного в момент травмы, с клиникой в отдаленном периоде травматической болезни головного мозга, может быть связано, в ряде случаев, с недостаточной оценкой последующих метаболических, циркуляторно-гипоксических и сосудисто -гемокоагуляционных нарушений в ткани мозга. Иными словами, вторичные повреждения мозга, развивающиеся после травмы, могут быть причиной более тяжелых и необратимых изменений клеток, ткани мозга.
Изучение различных экспериментальных моделей ЧМТ показало, что травма ЦНС индуцирует каскад реактивных процессов, которые прогрессируют в течение нескольких дней или даже недель, приводя, в конечном счете к необратимым изменениям в ткани мозга. Эти отсроченные аутодеструктивные процессы, обозначаемые как вторичное повреждение мозга, проявляются в виде нарушения кровотока, изменения метаболизма, а также в иммуно-воспалительных реакциях.
Наблюдаемые при этом биохимические изменения включают в себя гидролиз липид клеточных мембран, активацию свободных радикалов, выработку метаболитов арахидоновой кислоты, изменение в содержании и распределении моно- и дивалентных катионов, изменение нейротрансмиттеров и нейромодуляторов, ионов кальция.
Получены данные, показывающие, что на степень развития вторичных повреждений мозга оказывает влияние уровень содержания эстрогенов в крови, а также изменения в экспрессии различного класса генов, вызванной механическим или каким-либо другим повреждением клеточной мембраны. Так, в периконтузионной зоне усиливается экспрессия c-fos, c-jun, hsp70 mRNA, a также экспрессия основного фактора роста фибробластов mRNA.
В настоящее время получено достаточно много данных о характере деструктивных и репаративных процессов, свойственных отдельным элементам нервной ткани. И как полагают, неврологические нарушения всегда определяются не только и даже не столько характером повреждения отдельных нейронов, сколько соотношением числа измененных и неизмененных нейронов и именно эти соотношением определяется выраженность, стертость или даже отсутствие клинической картины травматической болезни головного мозга. Несомненно, что клиника отдаленного периода ЧМТ зависит и от выраженности деструктивных процессов, продолжающихся в отдельных случаях до 9— 15 лет после травмы, и от компенсаторных возможностей мозга, в частности от внутриклеточной регенерации нейронов, приводящей к гипертрофии нейронов, созданию новых связей.
Дальнейшее изучение различных аспектов патогенеза вторичных повреждений мозга, активно проводимое во многих крупных научных центрах различных стран, не только способствует углублению и расширению нашего представления об этой патологии, но и открывает перспективу предотвращения или по крайней мере, уменьшения риска развития тяжелых последствий черепно-мозговой травмы.
В настоящей главе изложены обобщенные представления о патоморфологии черепно-мозговой травмы, основанные как на данных литературы (классической и современной), так и на опыте изучения ЧМТ в институте нейрохирургии им.Н.Н. Бурденко РАМН.
Классификация черепно-мозговой травмы. Общепринято выделение открытой и закрытой ЧМТ. К закрытой ЧМТ относят такие повреждения черепа и мозга, при которых целостность мягких покровов черепа не нарушена, либо имеется рана мягких тканей головы без повреждения апоневроза. Случаи перелома костей свода черепа, не сопровождающиеся повреждением мягких тканей головы и апоневроза, также расцениваются как закрытая ЧМТ.
Повреждение мягких тканей головы и апоневроза, либо перелом костей свода с ранением прилежащих тканей, также как перелом основания черепа, сопровождающийся кровотечением или ликвореей (из носа или уха) расценивается как открытая ЧМТ. Открытые ЧМТ, в свою очередь, делятся на непроникающие и проникающие. Критерием для такого суждения является состояние твердой мозговой оболочки. При целостности твердой мозговой оболочки открытую ЧМТ относят к непроникающей; в случаях повреждения твердой мозговой оболочки открытая ЧМТ расценивается как проникающая.
Наиболее распространенным принципом классификации травмы мозга является деление их на первичные травматические диффузные и очаговые травматические повреждения мозга и вторичные повреждения мозга.
С.Ю.Касумова
Опубликовал Константин Моканов
Источник
Ушиб головного мозга — вид черепно-мозговой травмы, сопровождающийся ограниченными морфологическими изменениями церебральных тканей. Проявляется утратой сознания, амнезией, рвотой, головокружением, анизокорией, различной очаговой симптоматикой, менингеальным симптомокомплексом, изменениями сердечного и дыхательного ритма. Основной метод диагностики — КТ головного мозга. Консервативное лечение: коррекция жизненно важных функций, нормализация внутричерепного давления, нейропротекторная терапия. Хирургическое лечение производится строго по показаниям, включает трепанацию черепа, декомпрессию и удаление очагов ушиба.
Общие сведения
Ушиб головного мозга (УГМ) составляет порядка 25-30% всех черепно-мозговых травм (ЧМТ). Отличием ушиба мозга от его сотрясения является наличие морфологических посттравматических изменений в церебральных тканях. Различают три степени тяжести ушиба. Первая, наряду с сотрясением головного мозга, относится к легким ЧМТ, вторая — к ЧМТ средней тяжести, третья — к тяжелым ЧМТ. Оценку тяжести ушиба осуществляют по степени расстройств сознания, тяжести состояния пострадавшего, выраженности неврологического дефицита, данным томографических исследований. По данным статистики, в России ушиб головного мозга распределяется по степеням тяжести следующим образом: легкий — 33%, средней тяжести — 49%, тяжелый — 18%.
Ушиб головного мозга в 2-3 раза чаще наблюдается у лиц мужского пола. По различным данным в 5-20% случаев этого вида ЧМТ выявляется алкогольное опьянение пострадавшего. В настоящее время тяжелый ушиб головного мозга выступает одной из ведущих причин летальности и инвалидизации среди лиц в возрасте до 45 лет. В связи с этим своевременность диагностики и поиск оптимальных способов лечения УГМ являются приоритетными задачами травматологии, нейрохирургии, неврологии и реабилитологии.

Ушиб головного мозга
Причины ушиба головного мозга
Ушиб головного мозга возможен в результате транспортной аварии, профессиональной, бытовой, криминальной или спортивной травмы. В детском дошкольном возрасте УГМ обусловлен преимущественно различного рода падениями. Ушиб мозга может произойти при внезапном падении пациентов во время пароксизма эпилепсии или дроп-атаки. Зачастую УГМ сопровождается переломом черепа, в половине случаев — внутричерепным кровотечением (субарахноидальным кровоизлиянием, образованием субдуральной или внутримозговой гематомы).
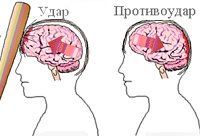
Патофизиология УГМ включает первичное и вторичное повреждение. Первичное повреждение происходит непосредственно при травме и обусловлено смещением мозга в черепной коробке, смещением полушарий по отношению к стволу мозга, гидродинамическим фактором. В результате возникают структурные повреждения нейронов и клеток глии, разрывы синаптических связей, сосудистые повреждения и тромбозы. Очаги УГМ могут иметь единичный и множественный характер, локализуются не только в зоне удара, но и в области противоудара. Вторичное повреждение является следствием деструктивных метаболических процессов, инициируемых первичным повреждением. В области ушиба развивается асептическое воспаление и отек, нарушается кровообращение и метаболизм нейронов. Все это приводит к расширению зоны ушиба. Исходом первичного и вторичного повреждения является некроз нейронов, который и обуславливает возникновение неврологического дефицита.
Симптомы ушиба головного мозга
УГМ легкой степени сопровождается утратой сознания до десятков минут. Затем наблюдается умеренная оглушенность, сонливость, может быть неполная ориентация во времени и в окружающем. Пострадавшие жалуются на постоянную цефалгию (головную боль), слабость, тошноту, головокружение. Отмечается не дающая облегчения рвота, возможно многократная. Наблюдается амнезия: пациент не помнит предшествовавшие ЧМТ события (ретроградная амнезия) и еще некоторое время после травмы не может запомнить того, что с ним происходит (антероградная амнезия). Зачастую развивается тахикардия или, наоборот, брадикардия, реже — артериальная гипертензия.
В неврологическом статусе: анизокория, нистагм, асимметричность сухожильных рефлексов, невыраженный менингеальный симптомокомплекс, может быть легкий гемипарез. Когда УГМ сопровождается субарахноидальным кровоизлиянием, менингеальный симптомокомплекс ярко выражен. При легкой степени ушиба все указанные проявления регрессируют в период от 2-х до 3-х недель.
УГМ средней степени проявляется бессознательным состоянием в течение от десятков минут до 4-5 ч. При восстановлении сознания наблюдается интенсивная цефалгия, повторная рвота, кон-, антеро- и ретроградная амнезия. Амнезия, умеренное или глубокое оглушение и дезориентация могут сохраняться до нескольких суток. Возможны психические отклонения. Зачастую имеет место субфебрилитет, бради- или тахикардия, артериальная гипертензия, учащенное дыхание. В неврологическом статусе выявляются очаговые симптомы, варьирующие в зависимости от локализации зоны ушиба. Как правило, отмечаются различной выраженности гемипарезы и гемигипестезия, нарушения речи (моторная афазия), анизокория и глазодвигательные расстройства. Обычно указанная симптоматика постепенно исчезает спустя 4-6 недель после ЧМТ.
УГМ тяжелой степени отличается большей длительностью бессознательного состояния (до нескольких недель). Зачастую имеет место моторное возбуждение. Тяжелый ушиб головного мозга протекает с дисфункцией жизненно важных систем: артериальной гипотонией или гипертензией, тахи- или брадиаритмией, нарушением дыхательного ритма на фоне тахипноэ. В начальном периоде после ЧМТ доминирует стволовая симптоматика: тонический нистагм, двусторонний птоз и мидриаз, децеребрационная ригидность, дисфагия, двусторонние стопные патологические рефлексы, симметричная гипо- или гиперрефлексия. На этом фоне выявляются признаки поражения полушарий: гемипарез, гемигипестезия, оральный автоматизм и др. Возможна гипертермия до 41°C, судорожные пароксизмы. Неврологическая симптоматика имеет длительное течение и не регрессирует в полной мере. Различной выраженности психические и/или неврологические изменения остаются в качестве стойких резидуальных следствий ЧМТ.
Диагностика ушиба головного мозга
Основным методом диагностики УГМ в современных условиях является КТ головного мозга. Томографическая картина отличается в зависимости от тяжести ушиба. При легкой степени очаги с уменьшенной плотностью выявляются лишь в 40-50% случаев. В зоне ушиба на томограммах отмечается отечность, петехиальные кровоизлияния. Отечность может распространяться на всю долю мозга или даже на целое полушарие, приводить к умеренному сужению ликворных пространств.

Аксиальная КТ головного мозга без контрастного усиления. Определяется контузионный очаг в правой лобной доле, представленный геморрагическим компонентом, зоной детрита и отека
Ушиб средней тяжести характеризуется наличием на томограммах очагов ушиба в виде зон пониженной плотности. При геморрагическом пропитывании очаг ушиба может иметь повышенную плотность. При тяжелом ушибе томография визуализирует очаги как повышенной, так и пониженной плотности. В первом случае речь идет о сгустках крови, во втором — об участках размозжения и отека. При крайне тяжелых поражениях зона деструкции церебральной ткани уходит вглубь к подкорковым структурам.
В ходе лечения КТ также проводят в динамике. Наблюдения показывают, что в случае легкой или средней тяжести ушиба с течением времени происходит полное исчезновение очаговых изменений. В случае тяжелого УГМ наблюдается уменьшение площади очагов деструкции, а затем их трансформация в кисты головного мозга или участки атрофии. Чем тяжелее ЧМТ, тем более медленно проходят указанные изменения, визуализируемые при помощи КТ.
Лечение ушиба головного мозга
Ушиб головного мозга является однозначным показанием к госпитализации пострадавшего. Лечение проводят неврологи и нейрохирурги, а затем реабилитологи. Консервативная терапия включает, прежде всего, нормализацию жизненно важных функций: коррекцию гемодинамики с постоянным мониторингом АД, дыхательную поддержку, мониторинг и коррекцию внутричерепного давления (фуросемид, ацетазоламид, маннитол). Проводится нейропротекторное лечение (эритропоэтин, цитиколин, прогестерон, статины) и симптоматическая терапия (коррекция гипертермии, противосудорожная терапия, купирование головной боли, противорвотные средства и т. п.).
В 15-20% УГМ осуществляется хирургическое лечение. Оно показано при развитии сдавления головного мозга и дислокационном синдроме, при наличии очага размозжения объемом более 30 см³, очага объемом 20-30 см³ с масс-эффектом и смещением срединных структур более 5 мм или при наличии более мелких очагов, сопровождающихся прогрессивным усугублением неврологической симптоматики.
Операция проводится путем трепанации черепа. При наличии объемного очага размозжения производится его удаление. Осуществляется костно-пластическая трепанация черепа, при которой после удаления очага костный и кожно-апоневротический лоскуты устанавливаются на место. При высоких цифрах внутричерепного давления операцию дополняют декомпрессионной трепанацией черепа. Если очаги размозжения имеют маленький объем, но сопровождаются выраженной отечностью мозговых тканей, показана декомпрессионная трепанация без удаления очагов.
Прогноз при ушибе головного мозга
Последствиями УГМ могут быть посттравматическая гидроцефалия; локальная церебральная атрофия; формирование субдуральной гигромы, хронической субдуральной гематомы, посттравматической церебральной кисты; возникновение посттравматического арахноидита, оболочечно-мозговых спаек, приводящих к возникновению эпилепсии или различных форм психопатии. В отдаленном будущем ушиб головного мозга может обуславливать развитие болезни Паркинсона или болезни Альцгеймера.
Легкий УГМ обычно имеет благоприятный исход с полным восстановлением неврологических и психических функций. УГМ средней тяжести при своевременном и адекватном лечении также приводит к выздоровлению. После него могут наблюдаться гидроцефалия, вегето-сосудистая дистония, астения, легкое нарушение координации движений. Тяжелый УГМ приводит к летальному исходу примерно в 30% случаев. Среди выживших большой процент инвалидов. Основными причинами инвалидизации выступают: эпилепсия, психические расстройства, парезы и параличи, нарушения речи.
Источник
