Ожоги после лучевой терапии прямой кишки
Зачастую после прохождения радиотерапии у пациентов случается I или II степень лучевого ожога. Лечение подобных состояний начинают сразу: оно предусматривает использование специальных мазей, соблюдение особой диеты, витаминотерапию.
Тяжелые, а в некоторых случаях — и лучевые ожоги средней степени тяжести, лечатся в условиях стационара. Это дает возможность минимизировать риск развития опасных для здоровья и жизни осложнений.
Виды и стадии лучевых ожогов после радиотерапии – симптомы лучевых ожогов
В зависимости от участка кожи, либо слизистой оболочки, что вовлечены в патологические процесс, а также исходя из симптоматики, различают 4 степени тяжести лучевых ожогов:
- Первая (легкая) степень. Диагностируется, если сила облучения не превышает 1200 рад. Симптоматическая картина ограничивается покраснением кожных покровов и их отшелушиванием. Все указанные проявления дают о себе знать через 14 дней и достаточно легко переносятся даже теми, у кого защитные реакции организма ослаблены.
- Вторая степень. Может иметь место при воздействии облучения до 2000 рад. Больные зачастую жалуются на болевые ощущения, появление волдырей, покраснение, припухлость и зуд обширных участков кожи. Пузырьки сначала мелкие и многочисленные, наполненные прозрачной жидкостью. В дальнейшем они сливаются в более крупные, а после самопроизвольного вскрытия на их месте образуется эрозивный участок ярко-красного цвета. Подобные состояния дают о себе знать в течение 2-х недель после радиотерапии.
- Третья степень. Характеризуется непродолжительным скрытым периодом (3-4 дня). Эрозии, папулы с гноем либо без него, язвочки, некрозы – специфические симптомы рассматриваемой степени лучевых ожогов. Пострадавших может также беспокоить головная боль, упадок сил, тошнота, повышение температуры тела. В случае поражения верхних дыхательных путей нос, ротовая полость, горло пересыхают, провоцируя кашель и болевые ощущения. Слизистая оболочка в районе мягкого неба отекает, шея при этом визуально увеличивается в размерах. Нередко общую картину дополняет вторичная инфекция, что при запущенных состояниях приводит к стенозу гортани.
- Четвертая (крайне тяжелая) степень. Является следствием обширных разрушительных процессов в верхних слоях кожи и мышц, что проявляется практически сразу после облучения. В некоторых случаях может произойти обугливание.
Лучевые ожоги по своим клиническим проявлениям проходят несколько этапов:
- Ранняя реакция организма. Может возникнуть через несколько часов либо дней. Кожа в месте поражения шелушится, зудит, краснеет. При средних и тяжелых лучевых ожогах у потерпевших повышается температура тела, снижается артериальное давление, учащается пульс. Могут также иметь место тошнота и рвота. Длительность и выраженность подобных состояний будет зависеть от полученной дозы ионизирующей радиации – от 3 часов до 2 суток.
- Скрытый период. Характеризуется отсутствием каких-либо проявлений рассматриваемого вида ожога. Указанный временной промежуток может затянуться на 2-3 недели – это свидетельствует о легкой степени поражения кожи либо слизистых оболочек. В том случае, если продолжительность скрытого периода ограничивается несколькими часами, — пациентом был получен тяжелый лучевой ожог.
- Период острых воспалительных явлений. Кожа в зоне негативного воздействия изменяет цвет и плотность, отекает и болит – развивается вторичная эритема. Обширные дегенеративные процессы сопровождаются образованием язв, дно которых имеет серый окрас, а края надорваны. Указанный период может затянуться на несколько месяцев.
- Восстановление. Отечность рассасывается, боль уменьшается (пока полностью не уходит), язвы затягиваются. Если ранка глубокая, она может заживать годами, а на ее месте образовывается пигментный след и рубец. Волосы в данной области выпадают, кожный покров шелушится и теряет упругость. Известны случаи, когда язва рецидивирует, провоцируя в дальнейшем рак кожи.
Первая помощь при признаках ожогов после лучевой терапии – необходимые мероприятия и основные ошибки
При появлении первых признаков ожога на гиперемированный участок кожного покрова накладывают стерильную повязку, предварительно промыв пораженную зону проточной водой, либо мыльным раствором. После этого человека доставляют в медицинское учреждение для получения консультации и квалифицированной помощи.

Если же ожог спровоцировал появление волдырей, их не следует самостоятельно вскрывать, либо обрабатывать какими-либо растворами. Это может стать причиной инфицирования данной области, что лишь усугубит ситуацию. Подобные мероприятия должны осуществляться медицинским персоналом в абсолютно стерильных условиях.
Если одежда прилипла к обожженной зоне, не следует пытаться ее снять – это травмирует поврежденную область.
При самопроизвольном вскрытии волдырей раневую поверхность нужно обработать 3-процентным раствором перекиси водорода и наложить сверху стерильную сухую повязку.
Запрещено промывать открытую рану проточной водой, либо йодсодержащими препаратами!

Неотложная помощь и лечение лучевых ожогов после радиотерапии – основные лечебные методы и мероприятия
Весь комплекс лечебных манипуляций при рассматриваемом состоянии будет определяться степенью ожога.
Различают два основных метода лечения лучевых ожогов:
1. Хирургическое вмешательство
Данный метод лечения будет более детально описан в следующем разделе.
2. Консервативная терапия
При лучевом поражении кожных покровов I и II степени, при отсутствии волдырей, доктор может назначить мази (Бепантен, Актовегин, Пантенол), которые следует наносить на поврежденную зону.
С целью купирования зуда, отечности больному выписывают антигистаминные средства.
Болевые ощущения устраняют посредством обезболивающих препаратов.
Также необходимо пить много жидкости, делать упор на здоровую пищу и позаботиться о насыщении организма всеми необходимыми витаминами. Таким пациентам разрешается лечиться дома, периодически посещая доктора для контроля над процессом выздоровления.
Если же есть волдыри, их промывают обеззараживающими медицинскими растворами, после чего накладывают антибактериальные мази, а сверху – асептическую повязку.
Для предотвращения развития инфекции потерпевшему сразу же по приезду в медучреждение вводят вакцину против столбняка и назначают антибиотикотерапию.
С целью защиты организма от скапливания продуктов распада белков и гистаминоподобных веществ, внутривенно вливают глюкозу, витаминные смеси, раствор кальция глюконата, а также димедрол.
При поражении подкожной клетчатки шеи больному могут назначить физиопроцедуры, предусматривающие применение ультразвука. Снаружи кожный покров обрабатывают раствором хлорида натрия, который должен быть теплым.
Для устранения болевых ощущений в горле и ротовой полости полезным будут полоскания (3-4 раза в день), инъекции обезболивающими препаратами.
При развитии воспалительных процессов в дыхательных путях терапевтические мероприятия дополняются медикаментами, в состав которых входят кортикостероиды.
Кроме того, пациенты должны следить за тем, что они едят: пища не должна быть острой, соленной, твердой, а также горячей.
В случае, если в ходе радиотерапии были поражены легкие, могут применяться магнитотерапия, ингаляции, специальные дыхательные упражнения, или электрофорез.
Ту или иную манипуляцию подбирает доктор для каждого пациента отдельно, учитывая степень ожога и природу раковой опухоли, по поводу которой производилась радиотерапия.

Хирургическая помощь при лучевых ожогах 3 и 4 стадии – показания и виды операций
Хирургические манипуляции при рассматриваемом патологическом состоянии могут назначаться при глубоких ожогах, которые затрагивают мышечные слои.
Если рана при этом сильно инфицирована, сначала проводят антибактериальное лечение, и только потом приступают к операции.
Раневую область тщательно очищают от омертвевших тканей. Это все происходит под общим наркозом. Подобный вид хирургического вмешательства именуют некрэктомией.
В дальнейшем оперирующий осуществляет пересадку трансплантата, взятого из другого участка кожи больного.
Методы народной медицины для лечения ожогов после радиотерапии
Если после сеанса радиотерапии пациент получил легкий ожог (не выше 2-й степени), для его лечения допустимо применять следующие средства народной медицины:
- Облепиховое масло — обладает противовоспалительным, ранозаживляющим свойством. Им следует пропитать стерильную салфетку и наложить на обожженную поверхность. Подобную манипуляцию нужно повторять каждые 3 часа. Пораженные ткани будут восстанавливаться быстрее, а болевые ощущения значительно уменьшаться либо вовсе уйдут.
- Аналогичным эффектом обладает смесь, приготовленная из пчелиного воска и оливкового масла. Указанные вещества нужно смешать в пропорции 1:3 и наносить на воспаленные ткани 3 раза в день.
- Предотвратить появление волдырей можно посредством нанесения меда, либо кашицы из картофеля, на пораженную область. Мед, помимо всего прочего, является отличным обеззараживающим средством.
- Обеспечить скорейшее заживление обожженного участка, а также защитить его от инфицирования можно при помощи смеси, приготовленной из сухого прополиса (20 гр) и растительного масла (80 гр). Указанные ингредиенты соединяют и помещают на водяную баню, где они должны настаиваться до полного растворения прополиса. Полученную смесь процеживают через мелкое ситечко. После полного охлаждения мазь наносят на стерильную салфетку и прикладывают к ране. С подобным лекарством следует быть осторожным: продукты пчеловодства нередко провоцируют у людей аллергические реакции.
Видео: Лучевая терапия — что мне помогало от ожогов
Ожоги 3 и 4 степеней лечат исключительно в стационаре. Подобные состояния при отсутствии адекватной терапии могут привести к серьезным осложнениям, что могут стоить здоровья и даже жизни больного.
Все описанные выше средства народной медицины необходимо предварительно согласовывать с доктором!

Профилактика ожогов при назначении лучевой терапии – что должны предпринять пациент и специалисты?
Профилактические мероприятия включают следующие моменты:
- Радиотерапия должна назначаться в индивидуальном порядке. У каждого пациента дозировка и периодичность изотопного радиоизлучения будет определяться общим состоянием его здоровья.
- С целью защиты глаз от ожога перед и после лучевой терапии их закапывают искусственной слезой: по 1-2 капли в каждый глаз. Это минимизирует риск развития светобоязни и пересыхания глаз в будущем.
- После каждого курса радиотерапии непосредственные участки воздействия нужно обрабатывать ранозаживляющими средствами. Подобную процедуру следует выполнять перед сном.
Источник
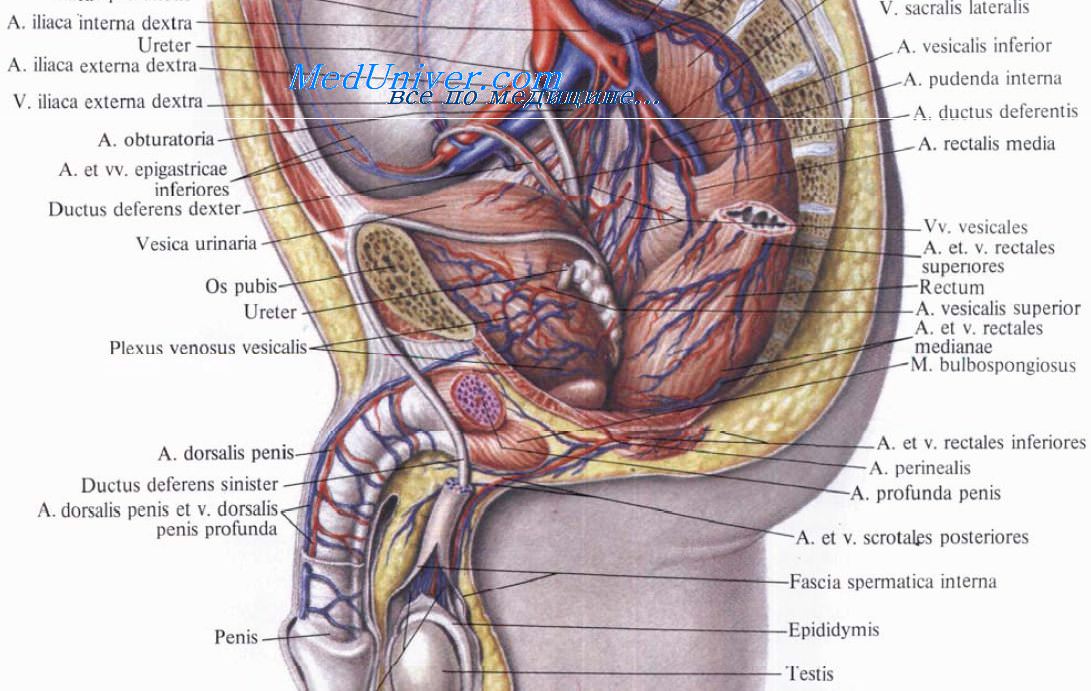
Лучевые поражения прямой кишки. Воздействие радиации на прямую кишку.Прямая кишка расположена в глубине малого таза. Она не подвергается воздействию высоких и низких температур, наносящих повреждения тканям человека. Поэтому не описано отморожений прямой кишки, а ожоги при использовании горячей воды для клизм являются большой казуистической редкостью. Наряду с этим поражения прямой кишки при кюри-терапии рака шейки и тела матки являются довольно частым осложнением. Наиболее часто повреждение окружающих органов вызывает радий — мезоторий (Д. Б. Астрахан, 1947—1950). Лучевое поражение прямой кишки при кюри-терапии рака матки зависит от многих причин и условий. Прежде всего больная должна быть подготовлена к этому методу лечения. При наличии анемии, кахексии, значительного нарушения обмена веществ, характерного для лиц, страдающих раковой болезнью, необходимо поднять их защитные силы. Для этой цели назначают высококалорийное питание, витамины, гормоны, повторные переливания крови, введение белковых жидкостей. Применение глюкозы во всех видах мы считаем противопоказанным. Если перед началом лучевого лечения у больной имеются воспалительные изменения стенок влагалища, прямой кишки и мочевого пузыря, то необходимо применением антибиотиков, назначением местных процедур — промываний, спринцеваний, клизм с дезинфицирующими средствами, максимально снизить эти явления. Известно, что воспалительные процессы вызывают гиперемию, набухание, разрыхление слизистых оболочек, поэтому в таких случаях толерантность тканей к лучевой энергии резко снижается. В этих условиях поражение соседних органов может наступить от незначительных доз облучения.
Большое значение имеет степень наполнения органов малого таза. Если прямая кишка и мочевой пузырь наполнены, то их стенки ближе,, интимнее соприкасаются с укладкой препарата, применяемого в качестве источника лучистой энергии. Стенки этих органов будут почти в такой же степени подвергаться воздействию активного излучения, как и первичный очаг — раковая опухоль. Кроме того, каловые массы, наполняющие прямую кишку, дают отраженные, вторичные лучи, которые дополнительно действуют на стенку кишки. Для устранения этих неблагоприятных условий необходимо перед укладкой радиоактивного препарата или п^ред началом рентгенотерапии освободить прямую кишку и мочевой пузырь. В прямую кишку может быть введено незначительное количество— 10—20 г—вазелинового масла, которое уменьшает нежелательное воздействие лучевых агентов на прямую кишку. Лучевые поражения локализуются преимущественно в передней стенке прямой кишки и в задней стенке мочевого пузыря. Лечение радиоактивными веществами должно проводиться квалифицированным специалистом с соблюдением всех правил укладки вещества, с учетом индивидуальных особенностей, местных анатомических взаимоотношений у каждой больной. При этом должны учитываться первичная флора влагалища, локализация и распространение опухоли, степень кахексии и сопротивляемости организма, направление шейки и расположение тела матки, глубина сводов и другие общие и местные условия. Расположению игл с радиоактивным препаратом необходимо уделять особое внимание. Они должны быть фиксированы первичным внедрением и дополнительной тампонадой. Марлевыми тампонами заполняются передний и задний своды. При этом стенки прямой кишки и мочевого пузыря оттесняются от шейки матки и отдаляются от радиоактивного препарата. Частота аппликаций не должна превышать двух в неделю, а при наличии реакции на первые сеансы — 2 раза в декаду. Общая доза при лучевой терапии рака шейки матки, как правило, не должна превышать 6000—7000 р. К ранним признакам поражения относятся отек и гиперемия слизистой оболочки, инъекция сосудов, а при более глубоком поражении — геморрагический ректит, доходящий до некроза и изъязвления. Поздние последствия лучевого поражения протекают в виде затянувшегося катарально-индуративного, эрозивного ректита, хронических язв, перфорации ректовагинальной перегородки, рубцовых и атрофических процессов, варикозных изменений сосудов, телеангиэктазий. Ранние поражения прямой кишки нередко появляются в процессе лечения после нескольких сеансов. Большей частью первичные явления ректита клинически появляются за время лечения, реже — на протяжении ближайших месяцев после него. Начальные формы лучевого ректита клинически выражаются учащенным стулом со слизью, иногда с прожилками крови, ложными позывами к дефекации, тенезмами. У больных появляются постоянное нарастающее чувство тяжести в области прямой кишки, боли в ней, в малом тазу, в крестце, а также спазматические боли внизу живота, особенно усиливающиеся перед, во время и после дефекации. По мере нарастания явлений частый стул переходит в понос. Примесь крови в испражнениях становится постоянной, нередко обильной. Наступает слабость сфинктера, анальное отверстие зияет. Отмечаются симптомы недержания кишечного содержимого. Больная теряет силы, перестает ходить. Для уточнения диагноза нужно провести ряд дополнительных исследований. Прежде всего производится исследование пальцем. При этом определяется набухшая, тестообразная, несколько болезненная слизистая оболочка прямой кишки, наиболее пораженная на передней стенке. Здесь имеется более высокая температура по сравнению с температурой слизистой оболочки задней стенки прямой кишки. — Также рекомендуем «Стадии лучевого поражения прямой кишки. Клиника лучевого повреждения прямой кишки.» Оглавление темы «Разрывы прямой кишки. Лучевые поражения прямой кишки.»: |
Источник
Лучевой проктит — это воспаление прямой кишки, которое возникает на фоне лучевой терапии опухолей органов малого таза. Сопровождается данное состояние болью в прямой кишке и в области заднего прохода, болезненными позывами на дефекацию, диареей, выделением из прямой кишки слизи и крови.
Вероятность лучевого повреждения стенки кишки и развития проктита напрямую связано с суммарной очаговой дозой, полученной при ЛТ. Оптимальная переносимая суммарная очаговая доза в области малого таза составляет 40-50Гр. В этом случае вероятность развития осложнений составляет около 3-5%. При повышении СОД до 65 Гр, лучевой проктит развивается уже у половины пациентов.
Причины воспаления кишки после лучевой терапии
Основе лучевых поражений кишки лежат следующие механизмы:
- Повреждение кишечного эпителия, которое развивается под действием ионизирующего излучения. Это приводит к его очаговому некрозу, десквамации (отшелушиванию) и атрофии.
- Развитие неспецифического воспаления слизистой оболочки и подслизистой основы. Ткани инфильтрируются нейтрофилами, наблюдается гиперемия, отечность, кровоточивость.
- Из-за трофических нарушений (повреждаются артериолы) ухудшается кровоснабжение пораженных участков слизистой кишки, что еще больше усугубляет ишемию и некроз. В результате прогрессируют атрофические изменения с развитием фиброза подслизистого слоя.
- На этом фоне начинает присоединяться патогенная флора, которая вызывает инфекционные осложнения, вплоть до сепсиса.
Конечным результатом длительных трофических нарушений стенки кишки и некрозов становится формирование стриктур (сужение просвета), образование свищевых ходов, формирование телеангиоэктазий и развитие кровотечения из них.
Фазы лучевых повреждений
В зависимости от сроков появления, выделяют ранние и поздние лучевые повреждения. Ранние дают о себе знать непосредственно во время проведения лучевой терапии, либо в течение 100 дней с момента ее окончания. Этот период (100 дней, или три месяца) является крайним сроком восстановления эпителия, находящимся в сублетальном повреждении. На этом этапе этиологическим фактором выступает повреждение эпителия кишки с развитием воспалительных реакций. Если доза облучения невелика, эпителий довольно быстро восстанавливается, и, соответственно, слизистая оболочка приходит в норму. В среднем на это уходит около 2-4 недель с момента последнего сеанса облучения.
Поздние лучевые поражения развиваются через 100 дней после окончания ЛТ. В этот период на первое место выходят сосудистые нарушения из-за повреждения эндотелия. Его клетки некротизируются, и чтобы их восстановить, начинают активно пролиферировать оставшиеся эндотелиоциты. Это приводит к облитерации просвета сосудов, развитию тромбозов, ишемии и трофических нарушений. В результате развиваются лучевые васкулиты с кровотечениями, атрофические процессы, фиброзные изменения, разрастание рубцовой ткани.
Классификация лучевого проктита
В зависимости от степени тяжести, выделяют следующие виды лучевых проктитов:
- Катаральный проктит. Во время осмотра обнаруживается гиперемированная рыхлая отечная стенка кишки. Может быть повышенное выделение слизи. Эта форма проктита считается легкой.
- Эрозивно-десквамативный проктит. Эта форма проявляется очагами деструкции эпителия с образованием эрозии — дефекта ткани в пределах эпителиального слоя.
- Язвенный проктит — деструкция распространяется на более глубокие слои ткани и вовлекает в процесс слизистую оболочку с подслизистой основой.
- Свищевой проктит. Образуется сквозная перфорация стенки кишки с выходом в полость малого таза или с вовлечением в процесс рядом расположенных органов, например, мочевого пузыря или влагалища.
Существует классификация лучевого проктита, основанная на ректоскопической картине:
- Имеется локальное покраснение и рыхлость слизистой оболочки кишки, отмечаются телеангиоэктазии расширенные кровеносные сосуды).
- На фоне гиперемии и отечной слизистой кишки обнаруживаются язвы, покрытые серым струпом.
- На фоне воспалительных поражений обнаруживаются стриктуры кишечной стенки.
- На фоне язвенного поражения обнаруживаются стриктуры и свищи или кишечная перфорация.
Симптомы лучевого проктита
Симптомы острого лучевого проктита развиваются в течение 1-2 недель после начала облучения. Это могут быть:
- Диарея.
- Боли в области прямой кишки или внизу живота.
- Болезненные позывы на дефекацию.
- Выделение слизи из анального канала или ее примесь в стуле.
- Анальная инконтиненция.
- Кровотечение. У ряда пациентов кровотечения бывают обильными и приводят к острой геморрагической анемии, которая требует гемотрансфузии.
Если симптомы острого лучевого проктита отсутствуют, это не значит, что не возникнут отдаленные последствия. Частота поздних постлучевых проктитов составляет около 10% от общего числа случаев. При этом присутствует латентный период, который длится несколько месяцев или даже лет. Клиническая картина характеризуется следующими симптомами:
- Боли в правой подвздошной области или в прямой кишке.
- Частый стул, тенезмы.
- Наличие примесей крови в кале.
- При образовании стриктур могут отмечаться запоры и явления частичной кишечной непроходимости.
- При форсировании свищей, отмечаются патологические влагалищные выделения мутного цвета, пневматурия (примеси воздуха в моче), жидкий стул с примесями непереваренной пищи.
В зависимости от тяжести течения, выделяют несколько степеней заболевания:
1 степень — проктит с легким течением. Сопровождается слабо выраженной диареей, менее 5 раз в сутки, может присутствовать выделение небольшого количества слизи и крови.
2 степень — проктит с управляемым течением. Диарея умеренно выраженная, более 5 раз в сутки. Выделяется большое количество слизи, имеются кровотечения.
3 степень — проктит с тяжелым течением. Имеются стриктуры и кровотечения из прямой кишки, требующие хирургического вмешательства.
4 степень это жизнеугрожающее течение, которое требует немедленного вмешательства. Оно сопровождается кишечной непроходимостью, свищами, обильными кровотечениями.
Как диагностируют лучевой проктит
Диагностика заболеваний не представляет труда. Ключевым моментом здесь является наличие в анамнезе лучевой терапии и ее влияние на органы малого таза, учащение стула, и наличие в нем патологических примесей.
При затяжном течении рекомендуется проводить осмотр прямой кишки с помощью ректоскопа или эндоскопа. Это позволит обнаружить множественные эрозии, рубцовую деформацию, атрофические изменения и телеангиоэктазии и решить вопрос о необходимости эндокопического или хирургического лечения.
Как лечат лучевой проктит
При развитии симптомов лучевого проктита во время лучевой терапии, требуется пересмотр схемы облучения. При легком поражении достаточно увеличить интервалы между сеансами. В более тяжелых случаях встает вопрос об уменьшении суммарной очаговой дозы или даже отмене лучевой терапии. Помимо этого, требуется лечение, которое включает в себя несколько направлений:
- Диетическое питание. Важную часть лечения постлучевого проктита занимает диетическое питание. Пища должна содержать повышенное количество белка, достаточное количество макро и микронутриентов. Также она должна быть химически и физически щадящей, т. е. следует отказаться от острых, маринованных, консервированных продуктов. Кроме того, следует избегать грубой растительной клетчатки, чтобы она не травмировала и без того поврежденную стенку кишки.
- Консервативные методы — это медикаментозная терапия, лечебные клизмы, свечи и др. В рамках самостоятельного лечения используется только при легкой и умеренной патологии, в остальных случаях применяется в рамках комплексного лечения совместно с другими методами лечения.
- Эндоскопические методы — радиочастотная аблация, коагуляция аргоновой плазмой и др. В настоящее время эти методы являются золотым стандартом лечения хронических форм заболевания и в основном применяются для устранения кровотечений.
- Хирургические методы — удаление прямой кишки с выведением стомы или наложением колоанального анастомоза. Применяются в тяжелых случаях, когда имеется угроза жизни пациента. Хирургические операции применяются для устранения стриктур, свищей и перфораций стенки кишки.
Медикаментозная терапия лучевого проктита
Для лекарственной терапии используются следующие группы препаратов:
- Глюкокортикостероиды — это основная группа препаратов, применяемых при среднетяжелом и тяжелом течении проктита. ГКС оказывают мощное противовоспалительное действие.
- Анальгетики. Используются разные группы препаратов, в том числе наркотические.
- 5-аминосалициловая кислота (месалазин) — оказывает противовоспалительное и протективное действие, тем самым защищая пораженную слизистую и стимулируя ее восстановление.
- Антидиарейные препараты. Применяются обволакивающие и вяжущие средства, спазмолитики.
- Антибактериальные препараты. Их назначают для лечения или профилактики бактериальных осложнений проктитов.
Учитывая то, что прямая кишка является терминальным отделом пищеварительного тракта, многие препараты местного действия оказываются недостаточно эффективными при применении в формах, предназначенных для перорального приема. Поэтому отдается предпочтение формам для локального применения — свечи, клизмы, порошки и т. д. Они действуют непосредственно на стенку кишки и оказывают эффект в кратчайшие сроки.
Хирургическое лечение лучевого проктита и лучевых поражений прямой кишки
Хирургическое лечение направлено на устранение конкретных симптомов или осложнений постлучевого проктита. Это могут быть непрекращающиеся кровотечения, свищи и перфорации кишечной стенки, стрикруты. Очень редко хирургия применяется для устранения неконтролируемой боли.
Перед планированием операции важно учитывать, что радиационные повреждения снижают регенеративные возможности ткани, поэтому есть высокие риски развития осложнений, в том числе кровотечений, плохого заживления раны, присоединения инфекций и ее генерализация, а также долгосрочные отрицательные эффекты типа грубого рубцевания или несостоятельности анального сфинктера.
Таким образом, классические хирургические вмешательства в остром периоде являются рискованными, они не позволяют полностью контролировать кровотечение и могут привести к тяжелым, жизнеугрожающим осложнениям. Поэтому их в основном применяют для устранения отдаленных последствий лучевых проктитов.
Эндоскопические методы лечения
Более безопасными являются эндоскопические методы лечения. В их основе лежит деструкция пораженного отдела слизистой кишки с последующим ее некрозом и замещением здоровым эпителием. С этой целью используется в частности используется радиочастотная аблация. В основе метода лежит локальное контролируемое нагревание тканей с целью получения термального ожога. Источником энергии здесь выступают волны радиочастотного диапазона.
Во время процедуры в прямую кишку пациента вводят специальный катетер, который будет излучать волны и нагревать ткани. Стандартная глубина некроза составляет несколько десятых миллиметра, поэтому для обработки одного участка слизистой необходимо 1-3 импульса. Интенсивность энергии регулируется в автоматическом режиме с учетом текущей температуры обрабатываемой ткани. Это позволяет избежать «перегрева» и глубокого ожога.
Преимуществом эндоскопического лечения является его бескровность, высокая степень контроля при выполнении вмешательства, быстрый результат. Наибольшую эффективность оно оказывает при кровотечениях. Уже с помощью одной процедуры можно коагулировать все патологические кровеносные сосуды и остановить даже обильное кровотечение. Как правило, для максимального результата процедуру проводят 2-3 раза с интервалом в несколько месяцев.
Прогноз и профилактика лучевого проктита
Профилактика лучевого проктита сводится к усовершенствованию технологий проведения лучевой терапии:
- Применение технологий, позволяющих более детально планировать поля облучения, без вовлечения в процесс «незаинтересованных органов».
- Снижение суммарной дозы облучения.
- Замена дистанционной лучевой терапии на внутритканевую или брахитерапию.
- Применение во время лечения радиопротекторов.
В подавляющем большинстве случаев при лучевом проктите прогноз благоприятный — при адекватном лечении заболевание проходит и не сказывается на дальнейшей жизни человека. У 10% пациентов могут развиться тяжелые осложнения в виде свищей, перфораций, некупируемого болевого синдрома, требующие хирургического вмешательства. В ряде случаев необходима экстирпация прямой кишки с наложением анастомоза или выведением колостомы. Последний вариант приводит к инвалидности. Но даже в этом случае есть возможность в отдаленном периоде провести реконструктивную операцию по восстановлению непрерывности кишечника.
Необходимо учитывать, что лучевой проктит может стать препятствием для прохождения полного курса лучевой терапии. В этом случае необходим подбор других методов противоопухолевого лечения.
Источник
