Ожоги клиника патогенез осложнения
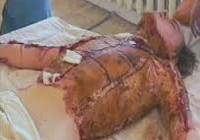

Ожоговая болезнь – комплексное нарушение деятельности органов и систем, развивающееся вследствие обширных ожогов. Причиной возникновения ожоговой болезни является выпадение всех видов функций кожного покрова, потеря плазмы, распад эритроцитов, а также нарушения обмена веществ. Вероятность развития, выраженность и прогноз при данной патологии определяются возрастом пациента, общим состоянием его организма и некоторыми другими факторами, однако ведущую роль играет площадь поражения. Лечение включает в себя антибиотикотерапию, инфузионную и дезинтоксикационную терапию, коррекцию работы всех органов и систем.
Общие сведения
Ожоговая болезнь – нарушения функции органов и систем, возникшие вследствие обширного и/или глубокого ожогового поражения. С учетом клинических наблюдений в травматологии принято считать, что ожоговая болезнь развивается при глубоком поражении (IV и IIIБ степени) площадью 8-10% тела и при поверхностном ожоге (I – IIIА степени) площадью 15-20%. По другим данным причиной возникновения ожоговой болезни у взрослых являются глубокие ожоги свыше 15% тела, у пожилых людей и детей – свыше 10% тела; при поверхностных ожогах ожоговая болезнь возникает в случае поражения 20 и более процентов тела. Лечением ожоговой болезни занимаются травматологи, реаниматологи и комбустиологи (специалисты по лечению ожогов).

Ожоговая болезнь
Патогенез
Внезапное образование обширного очага некроза и формирование значительного массива тканей, находящихся в фазе паранекроза, становится причиной выброса в кровь большого количества токсинов и элементов распадающихся клеток. В крови резко увеличивается уровень простагландинов, серотонина, гистамина, натрия, калия и протеолитических ферментов. Это приводит к повышению проницаемости капилляров. Плазма выходит из сосудистого русла, скапливается в тканях, в результате значительно уменьшается ОЦК. В ответ на это организм выбрасывает в кровь гормоны, вызывающие сужение сосудов – норадреналин, адреналин и катехоламины.
Запускается механизм централизации кровообращения. Периферические отделы тела, а затем и внутренние органы начинают страдать от недостатка кровоснабжения, что приводит к развитию гиповолемического шока. Наряду с этим наблюдается сгущение крови и расстройства водно-солевого обмена. Все перечисленное приводит к нарушениям функционирования различных органов. Развивается олигоанурия. В последующем патологические изменения усугубляются из-за истощения иммунной и эндокринной системы, а также токсического влияния продуктов распада тканей на внутренние органы. В сердце и печени возникают дегенеративные изменения, в желудочно-кишечном тракте образуются язвы, возможен парез кишечника, эмболии и тромбозы брыжеечных сосудов, в легких выявляются пневмонии.
Ожоговый шок
Может наблюдаться в течение первых 3 суток. В первые часы пациент возбужден, суетлив, склонен к недооценке своего состояния. В последующем на смену возбуждению приходит вялость и заторможенность. Возможны спутанность сознания, тошнота, икота, жажда, неукротимая рвота и парез кишечника. Отмечается прогрессирование гемодинамических нарушений и развитие гиповолемии. Больной бледен, пульс учащен, давление снижено, иногда – в норме, однако, нормальное давление в ряде случаев является прогностически неблагоприятным признаком.
На начальном этапе ожоговой болезни развивается олигурия, в тяжелых случаях – анурия. Моча коричневая, темно-вишневая или черная. Характерным признаком данного периода являются расстройства терморегуляции, при этом возможны как повышение, так и понижение температуры, сопровождаемые мышечной дрожью и ознобами. В анализах крови обнаруживается лейкоцитоз, гиперкалиемия и гипопротеинемия, повышение гематокрита и гемоглобина вследствие сгущения крови. В общем анализе мочи выявляется белок, относительная плотность мочи повышена.
Выделяют три степени ожогового шока. 1 степень или легкий ожоговый шок возникает при глубоком ожоговом поражении до 20%. АД в норме, электролитные нарушения незначительны, количество мочи не снижено, отмечаются колебания почасового диуреза с тенденцией к кратковременному снижению. 2 степень или тяжелый ожоговый шок развивается при глубоком ожоговом поражении 20-40%. Характерно возбуждение в первые часы, лабильность артериального давления, тошнота, рвота, снижение суточного диуреза до 600 мл, явления метаболического ацидоза и азотемии. 3 степень или крайне тяжелый ожоговый шок возникает при глубоком поражении 40 и более процентов тела. Наблюдается заторможенность, спутанность сознания, снижение АД, выраженная олигурия или анурия.
Острая ожоговая токсемия
Начинается на 3 сутки, продолжается от 3 до 15 суток. Обусловлена возвращением жидкости в сосудистое русло, а также всасыванием токсинов, поступающих из некротизированных тканей. Сопровождается нагноением ожогов и нарастающей интоксикацией. Характерны нервно-психические нарушения: бессонница, галлюцинации, двигательное возбуждение и элементы бреда. У многих пациентов возникают судороги. Возможно развитие токсического миокардита, сопровождающегося снижением АД, нарушениями ритма, расширением границ сердца, глухостью сердечных тонов и тахикардией.
Со стороны пищеварительной системы наблюдается метеоризм и боли в животе. У некоторых больных развивается токсический гепатит или динамическая кишечная непроходимость, вероятно возникновение острых язв желудка и кишечника. Нарушения со стороны дыхательной системы выражаются в пневмониях, экссудативных плевритах и ателектазах. Возможен отек легких. В анализах крови пациентов выявляется нарастающая анемия и лейкоцитоз со сдвигом влево. В анализах мочи определяется протеинурия, микро- и макрогематурия. Плотность мочи уменьшена.
Септикотоксемия и реконвалесценция
Продолжается 3-5 недель. Причиной развития являются инфекционные осложнения, которые возникают после отторжения струпа и обычно вызываются стафилококком, кишечной палочкой или синегнойной палочкой. Характерна продолжительная интермиттирующая лихорадка. На ожоговых поверхностях – большое количество гноя и атрофичные вялые грануляции. Пациенты истощены, выявляется мышечная атрофия, нередко возникают контрактуры суставов. На этой стадии ожоговой болезни часто развиваются септические осложнения, заканчивающиеся летальным исходом. Со стороны почек наблюдается полиурия. По анализам мочи и крови – гипербилирубинемия, гипопротеинемия, стойкая протеинурия.
В случае благополучного заживления ожоговых ран наступает следующая стадия ожоговой болезни – восстановление функций всех органов и систем. Продолжительность – 3-4 месяца. Отмечается улучшение общего состояния, нормализация температуры, увеличение массы тела и восстановление белкового обмена. Возможна тугоподвижность суставов, иногда наблюдаются поздние осложнения со стороны пищеварительной системы, легких и сердца: нарушение функций печени, токсический отек легких, пневмония, токсический миокардит.
Диагностика
Диагноз выставляется на основании глубины и площади ожогов, общего состояния пациента, гемодинамических показателей, лабораторных данных, а также оценки функции различных органов и систем. Больным назначают анализ мочи, общий и биохимический анализ крови, при необходимости проводят консультации различных специалистов: кардиолога, пульмонолога, гастроэнтеролога и т. д. При подозрении на патологические изменения со стороны легких выполняют рентгенографию грудной клетки, при подозрении на миокардит – ЭКГ, ЭхоКГ и МРТ сердца, при подозрении на нарушение функции органов пищеварительного тракта – контрастную рентгенографию, гастроскопию, и анализ кала на скрытую кровь.
Лечение
Тактика лечения ожоговой болезни определяется периодом данного патологического состояния и выявленными изменениями со стороны различных органов. На этапе первой помощи пациенту дают обильное питье, осуществляют обезболивание, внутривенно вводят кровезаменители и электролитные растворы. При возможности проводят оксигенотерапию или дают наркоз закисью азота. Транспортировка в специализированное мед. учреждение возможна после стабилизации состояния пациента.
При поступлении в стационар больному продолжают давать обильное питье. С целью обезболивания выполняют новокаиновые блокады, назначают ненаркотические и наркотические анальгетики. Дефицит ОЦК восполняют, производя массивные инфузии плазмы, плазмозамещающих жидкостей, кристаллических и коллоидных растворов. При необходимости проводят переливания цельной крови. Используют сердечные гликозиды, глюкокортикоиды, антикоагулянты, аскорбиновую кислоту и кокарбоксилазу. Проводят кислородотерапию. На раны накладывают повязки с антисептиками.
На стадии ожоговой токсемии и септикотоксемии продолжают дезинтоксикационную терапию, назначают антибиотики, витамины, анаболические стероиды, белковые препараты и стимуляторы регенерации. В периоде реконвалесценции осуществляют лечебные мероприятия по восстановлению работы всех органов и систем. По окончании этого периода выполняют реконструктивные операции для устранения контрактур, трофических язв и обезображивающих стягивающих рубцов. Прогноз в первую очередь зависит от глубины и площади ожогового поражения. В отдаленном периоде часто наблюдаются ограничения трудоспособности.
Источник
ОЖОГ (combustio) — специфическое повреждение тканей и органов, вызванное воздействием термической, химической, электрической или лучевой энергии.
Этиология. По физической природе термические агенты можно разделить на твердые, жидкие и газообразные. По виду взаимодействия с тканями пострадавшего выделяют контактные поражения (при непосредственном взаимодействии с тканями пострадавшего: пламя, горячие жидкости и т. д. ) и дистантные (без непосредственного контакта: ультрафиолетовое, инфракрасное, тепловое излучение) поражения.
Патогенез местных изменений при ожогах кожи.
Температурный оптимум для активности многих биологически важных ферментов соответствует 36-37˚С, интервал температур от 37 до 41˚С для кожи является приемлемым, дальнейшее нагревание приводит к повреждению клеток. Продолжительность существования тканевой гипертермии многократно превосходит время действия самого термического агента.
При воздействии высоких температур на поверхности тела образуются ожоги различных степеней. При перегревании тканей свыше 520С коагуляционное свертывание белков невосстановимо. Последствия ожогов зависят от размеров и глубины повреждения тканей.
Различают 3 концентрические зоны поражения при глубоких ожогах в зависимости от степени нарушения кровообращения. Центральная область раны, наиболее тесно соприкасающаяся с источником тепла, носит название зоны коагуляции. Вокруг нее располагается зона паранекроза, названная Jackson D (1953) зоной стаза (ишемическая средняя зона) и эритемная периферическая зона. При микроскопии визуализируется сосудистый тромбоз в средней и периферической зонах.
Интенсивность нагревания тканей (глубина поражения) зависит от физических характеристик термического агента (низкотемпературные, высокотемпературные), способа теплопередачи (проведение, конвекция, испарение), теплозащитных свойств одежды. Объем поражения кожи зависит не только от фактической температуры, но и от времени ее воздействия, которое удлиняется за счет того, что кожа обладает достаточно высокой теплоемкостью и теплопроводностью. Степень тканевой гипертермии прямо пропорциональна продолжительности нагревания. Краткосрочное воздействие даже очень высоких температур может не приводить к развитию ожогов. Чем выше степень перегрева тканей, тем быстрее происходит гибель клеток.
Классификация. В настоящее время в нашей стране используется классификация, принятая на XXVII Всесоюзном съезде хирургов. Выделяют следующие степени поражения (рис. 20. 1):
1 степень — поверхностный эпидермальный ожог
2 степень — ожог верхнего слоя кожи
3 степень — коагуляция и некроз всего сосочкового слоя или более глубоких слоев кожи.
3А степень — некроз эпителия распространяется на глубину эпителиального слоя до герминативного, но захватывает последний не полностью, а лишь на верхушках сосочков, сохраняются придатки кожи.
3Б степень — некроз распространяется на глубину всего эпителиального слоя и дермы.
4 степень — поражение глубжележащих тканей (подкожной клетчатки, фасций, мышц, сухожилий и костей).
За рубежом широко распространена классификация, выделяющая четыре степени поражения:
— первая степень – соответствует первой степени отечественной классификации;
— вторая поверхностная степень – соответствует II степени отечественной классификации;
— вторая глубокая степень – соответствует IIIа степени;
— третья степень – соответствует IIIб степени;
— четвертая степень – соответствует IV степени.
Клиническая картина.
Для ожоговых повреждений в зависимости от глубины (степени поражения) характерна различные местные клинические проявления (табл. 20. 1).
Ожог 1 степени характеризуются разлитой краснотой, отечностью и выраженной болезненностью кожи, местным повышением ее температуры. Термический агент за счет раздражения сосудистых нервов вызывает интенсивное расширение сосудов. Через несколько дней все проявления проходят, оставляя коричневую пигментацию кожи. Типичным примером ожога 1 степени является ожог солнечными лучами.
При ожоге 2 степени на различной глубине в толще эпидермального слоя образуются пузыри, наполненные прозрачной серозной жидкостью. Содержимым таких пузырей является бесклеточная серозная жидкость с высоким содержанием в ней белков. Заживление происходит за счет регенерации эпителия.
При ожоге 3а степени кожа местами покрыта пузырями, пятнистая, пятна бледного или темного оттенка, иногда даже черные. Нежизнеспособные ткани образуют струп, который отторгается от живых тканей с образованием демаркационной линии. Если в зоне ожога явно выражен отек, то можно рассчитывать на островковую эпителизацию и заживление без пересадки кожи. На месте ожога остаются нежные рубцы.
При ожогах 3б степени кожа поражается на всю толщину с вовлечением поверхностных слоев подкожной клетчатки. Кожа бледно-серого цвета, пятниста, чувствительность ее снижена или отсутствует. При заживлении на месте поражения образуются грубые рубцы.
Для ожогов 4 степени характерно глубокое поражение тканей, нередко их обугливание. Ткани превращаются в почерневшие ломкие массы. Самостоятельное заживление этих ожогов невозможно.
Тяжесть общего состояния больных главным образом зависит от площади обожженной поверхности и степени ожога, выраженность которых в конечном итоге и определяют прогноз заболевания. В первые дни тяжесть течения зависит в основном от площади обожженной поверхности. Глубина поражения сказывается главным образом на дальнейшем течении болезни.
Диагностика
При диагностике глубины поражения необходимо учитывать комплекс данных полученных при сборе анамнеза, осмотре пострадавшего и при проведении диагностических проб.
Анамнез позволяет установить вид и продолжительность воздействия повреждающего агента, факторы изменяющие интенсивность теплового воздействия, наличие сопутствующей патологии.
При осмотре оценивается изменение цвета эпидермиса и дермы, наличие и распространенность отека, наличие пузырей и характер их содержимого, наличие признаков нарушения кровообращения, наличие некроза тканей и его вид.
При физикальном обследование определяется состояние болевой чувствительности: уколы иглой, эпиляционный тест (выдергивание волосков), тесты с красителями.
Определение площади ожога.
Одной из важных составляющих диагноза при термической травме является определение площади поражения. Наиболее удобным является определение площади пораженной поверхности по Уоллесу (A. Wallace 1951г. ) – «правило девяток»: голова и шея — 9%, рука — 9%, нога — 18%, туловище сзади и спереди по 18%, промежность, гениталии — 1% (рис 20. 2).
Другим распространенным способом является «правило ладони». Согласно исследованиям J. Grazer (1997г. ) площадь ладони взрослого человека составляет 0, 78% от общей площади поверхности тела.
Местное лечение ожогов.
В качестве первой помощи при ожогах необходимо немедленно прекратить воздействие поражающего фактора, обеспечить доступ свежего воздуха охладить обожженные участки тела (холодная проточная вода, криопакеты «Comprigel» «Articare» и т. д. ), при обширных повреждениях ввести обезболивающие препараты (анальгин, морфин, омнопон, промедол, морадол), наложить на пораженные поверхности стерильные повязки. Следует отметить, что ключевым моментом оказания первой помощи является быстрое проведение охлаждения обожженной поверхности, правильное проведение которой снижает глубину (степень) ожога на единицу. Адекватно проведенная первая помощь на месте происшествия позволяет снизить риск ожоговой болезни и уменьшить количество осложнений.
Поверхностные ожоги не большой площади адекватно лечатся амбулаторно, поскольку в большинстве случаев, не требуют хирургического лечения. Местно применяются различные мазевые повязки, которые обладают местно охлаждающим действием, защищают раневую поверхность, стимулируют заживление, препятствуют присоединению вторичной инфекции. Наиболее часто используются мази-спреи «Олазоль», «Пантенол».
В последние годы при лечении пограничных ожогов IIIA степени и глубоких ожогов IIIБ-IV степени широко используются различные раневые покрытия, в течение многих лет успешно используется перфорированная свиная кожа — ксенокожа. Последняя помещается на ожоговые раны, обеспечивая их покой и защиту от инфекции, не препятствуя очищению ран и одновременному применению для местного лечения других препаратов.
В настоящее время существует два основных пути подготовки глубоких ожоговых ран к аутодермопластике (табл. 20. 3. ): химическая некрэктомия с отсроченной аутодермопластикой и хирургическая некрэктомия с одномоментной или отсроченной аутодермопластикой. Тактика местного лечения с использованием химической некрэктомии вполне оправдана при обширных глубоких ожогах более 40 % поверхности тела при условии крайне тяжелого общего состояния больных. Особенно при лечении больных пожилого и старческого возраста, у которых тяжелая сопутствующая патология делает оперативные вмешательства в ранние сроки невозможными.
В этих случаях с первых суток после травмы местное лечение должно быть направлено на быстрое формирование сухого ожогового струпа, профилактику инфицирования и углубления ожоговых ран. С этой целью применяют ватно-марлевые повязки с мазями на водорастворимой основе. Это способствует уменьшению потери жидкости с ожоговой поверхности, согреванию больного, формированию сухого струпа, не требует ежедневных перевязок.
В последующие дни формирование сухого ожогового струпа достигается применением влажно-высыхающих повязок. Оптимальными препаратами в этот период также являются 1 % растворы йодопирона или йодовидона, обеспечивающие высушивание струпа и обладающие широким спектром антимикробного и противогрибкового действия. Возможно также использование ватно-марлевых повязок с мазями на водорастворимой основе. Применение мази на жировой основе противопоказано.
Значительно ускоряет формирование сухого струпа лечение больного в условиях абактериальной среды. В этом случае используется открытый метод лечения с обработкой ожоговых ран два-три раза в день 1 % раствором йодопирона, йодовидона или препаратом «Наксол» и применением абактериальных изоляторов или кровати «Клинитрон». Способствует высушиванию струпа инфракрасное облучение ран. Образование сухого струпа уменьшает потери белка с ожоговой поверхности, способствует уменьшению интоксикации, улучшению общего состояния больного.
При глубоких циркулярных ожогах конечностей, когда высок риск сдавления и ишемии глубжележащих тканей формирующимся ожоговым струпом при циркулярных ожогах грудной клетки, ограничивающих еe экскурсию, в ближайшие дни после травмы показано выполнение некротомии.
После образования сухого «мумифицированного» струпа производится химическая некрэктомия с использованием 40 % салициловой мази. Толщина слоя мази должна составлять 1-2 мм. Одновременно применяется не более 200 граммов мази в связи с опасностью отравления салицилатами, уровень которых в крови может превысить допустимую норму. Через 48 часов ожоговый струп бескровно отделяется от подлежащих тканей. С учетом указанного обстоятельства химическую некрэктомию одномоментно можно осуществить на площади до 10-15% поверхности тела.
После очищения ожоговой поверхности от некроза для подготовки раны к аутодермопластике целесообразно применение мазей на водорастворимой основе, содержащих антибактериальные препараты, возможно и чередование с антисептическими растворами. Положительное влияние на раневой процесс оказывают ультрафиолетовое облучение, монохроматический красный свет лазера, низкочастотный ультразвук.
Если площадь глубоких ожогов пострадавших превышает 10-15 % поверхности тела целесообразно в это же время выполнить следующую, этапную химическую некрэктомию и подготовить гранулирующие раны к одномоментной аутодермопластике на площади до 20 % поверхности тела. Выполнение такой операции возможно только с использованием расщепленного перфорированного сетчатого кожного аутолоскута, позволяющего увеличить площадь трансплантата в соотношении 1: 2, 1: 4, 1: 6 и более.
В последние годы все большее число сторонников находит метод хирургического иссечения некротических тканей. Ведущим методом лечения является ранняя хирургическая некрэктомия ожоговых ран — радикальное иссечение всех пораженных тканей до развития воспаления и инфицирования с последующей одномоментной аутодерматопластикой кожных дефектов. Операция выполняется до 5-7 суток с момента травмы непосредственно по выведению больного из шока.
В структуре хирургических методов лечения так же применяются: раннее хирургическое очищение ожоговых ран — заведомо нерадикальное иссечение основного массива некроза с целью уменьшения интоксикации, отсроченная хирургическая некрэктомия — радикальное иссечение всех пораженных тканей при развившемся воспалении и инфицировании (выполняется на 5-14 сутки с момента травмы), поздняя хирургическая обработка раны (в т. ч. хирургическая обработка гранулирующей раны), ампутации и дезартикуляции конечностей и их сегментов.
При ожогах III степени хирургическая некрэктомия производится тангенциально (послойно) специальным инструментом (дерматом, нож Гамби) до появления мелкоточечного кровотечения из непораженного ожогом слоя кожи. При ожогах IV степени хирургическаяи некрэктомия выполняется чаще до фасции скальпелем или электроножом с последующим тщательным гемостазом. Ранняя хирургическая некрэктомия (тангенциальная или фасциальная) с одномоментной аутодермопластикой позволяет при глубоких ожогах IIIБ-IV степени восстановить целостность кожных покровов уже через 3-4 недели после травмы на площади до 20 % поверхности тела.
Следует отметить, что использование современных принципов и методов лечения тяжелой ожоговой травмы, включающих раннюю хирургическую некрэктомию с одновременной последующей аутодерматопластикой (непосредственно после выведения больного из состояния шока), позволяет у большинства пациентов избежать развития всех дальнейших периодов ожоговой болезни, либо уменьшить тяжесть ее проявлений и последствий.
В настоящее время разработан и применяется новый метод активного хирургического лечения обожженных с использованием культивированных аллофибробластов. Суть метода заключается в применении для пластического закрытия ожоговых ран искусственно выращенных в лабораторных условиях аллофибробластов — клеток соединительной ткани, определяющих активность процессов регенерации, в т. ч. эпителизации. Они могут быть получены из кожи донора или трупного материала, при культивировании неприхотливы и полностью утрачивают антигенспецифичность.
Метод предусматривает трансплантацию культивированных фибробластов на обширные ожоговые раны IIIA степени, донорские раны в т. ч. длительно не заживающие, или комбинированную аутодермопластику с использованием культуры фибробластов и сетчатых кожных аутолоскутов, перфорированных в соотношении 1: 6 и 1: 8 при глубоких ожогах IIIБ-IV степени. Операции предшествует выполнение химической или хирургической некрэктомии.
Опыт хирургического лечения больных с обширными ожогами показал, что при пограничных ожогах IIIA степени заживление ран происходит в среднем на 8-е сутки после трансплантации культивированных фибробластов.
Источник:
Н.А.Кузнецов в соавт.
Основы клинической хирургии. Практическое руководство. Издание 2-е, переработанное и дополненное. — М.:ГЭОТАР-Медиа, 2009.
Статья добавлена 6 июня 2016 г.
Источник
