Ожог ноги с пересадкой кожи

Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
Пересадка кожи после ожога
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.
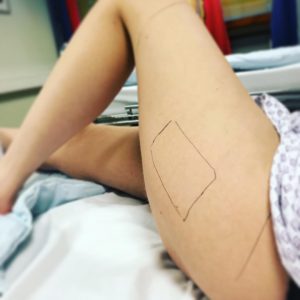
Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии. При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения. При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:
– очищение кожи;
– удаление сформировавшегося некроза;
– иссечение краев раневой поверхности;
– выравнивается дно раны;
– производится обработка антисептическим средством. - Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции. Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель. Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута. Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
 Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник
Пересадка кожи после ожога – вид пластической хирургии, направленный на замену поврежденных тканей пострадавшего на здоровые. Чем больше процентов кожного покрова подверглось ожогу, тем сложнее и кропотливее проходит оперативное вмешательство. Следовательно, недопустимо лечение в домашних условиях в случаях обширного поражения тела.

Преимущества и недостатки кожной пластики при ожогах
Как любая операция, трансплантация кожного покрова является сложным хирургическим процессом. Успешность ее проведения зависит от степени поражения организма, особенностей конкретного пациента и мастерства хирурга.
К преимуществам пересадки относят:
- Защита открытых ран от попадания болезнетворных бактерий. При отсутствии верхнего защитного слоя кожи, вероятность инфицирования увеличивается. Могут начаться нагноения, отеки, а как результат некроз тканей и сепсис.
- Еще один важный «плюс» процедуры – предотвращение потери жидкости. Таким образом организм защищается от обезвоживания, утраты необходимых обменных веществ.
- Эстетичный аспект. При ожоговых повреждениях дермального слоя, в случаях самопроизвольного заживления, на теле останутся неприглядные шрамы, рубцы и вмятины.
Несмотря на необходимость, у процедуры пересадки имеются некоторые недостатки. Главным из них является риск отторжения трансплантата. Если в качестве материала используют кожный покров донора, либо синтетический материал, всегда остаются опасения по поводу несовместимости тканей.
Еще один недостаток – психоэмоциональный фактор. Для некоторых людей мысль о чужой донорской кожи вызывает неприятные ощущения и беспокойство. Большинство справляются с этой проблемой самостоятельно, но некоторым пациентам требуется помощь психологов.
Показания к проведению
Основными показаниями к проведению пластической хирургии по трансплантации тканей кожного покрова являются сильные поражения глубоких слоев дермы с сопутствующими повреждениями жировой, мышечной и костной ткани.

Ожог 1 степени характеризуется небольшими травмами верхнего слоя кожного покрова – эпидермиса. Может наблюдаться покраснение обожженных участков и местная гипертермия. Такие ожоги заживают самостоятельно или при помощи специальных мазей.
Ожог 2 степени проявляется в виде масштабных поражений, когда повреждены верхние слои дермы. На месте раны образуются пузыри с жидкостью. Можно обойтись лечением в домашних условиях.
При ожоге 3 степени страдают глубокие слои эпидермиса и дермы. Данная степень считается тяжелой, так как место имеют отмершие ткани. Первый вид степени именуется III А. На месте раны образуются пузыри с дном, в которых скапливается вода желтого цвета. Второй вид –III Б. Повреждается подкожно-жировые ткани, возникают пузыри с красной жидкостью и корочки коричневого или бурого цвета.
4 степень ожога диагностируется при наличии обугливания. Причем разрушена не только кожа, но и мышечная и костная ткань. Данная степень считается особо тяжелой и может привести к летальному исходу.
Пересадка кожи тела или лица применяется при третьей Б и четвертой степенях. Руководствуясь какими-либо целями, врач может принять решение о необходимости пересадки при 3 А, но по большей части это не является целесообразным.
Как проходит операция и какие материалы используются
Операция по пересадке кожи лица и тела после ожога проводится в несколько этапов. Этапы проведения зависят от используемого материала для трансплантации. Если применяется родная ткань, срезанная со здорового участка кожи ноги, руки или живота, процесс вмешательства начинается с приготовления биоматериала.
Для трансплантации при ожогах используют 4 вида материалов:
- собственный кожный покров пациента – аутотрансплантат;
- донорский биологический слой – аллотрансплантат;
- верхние слои покрова животного – ксенотрансплантат;
- синтетический материал – эксплантат.
Перед началом пластической операции, пациента вводят под общий наркоз. Рана обрабатывается антисептиками.
Важно получить кожный лоскут необходимой для закрытия обожженной раны величины. Для этого применяю копировальное приспособление. Проводится иссечение здоровой кожи. Если хирург использует скальпель, лоскут помещают на специальный барабан, который истончает ткань до нужной толщины. Упрощает эту процедуру современный прибор – дерматом, который отмеряет столько толщины, сколько необходимо в процессе среза.
Далее кожный слой перфорируют. Это необходимо для создания дренажа и увеличения площади материала.
На фото в интернете можете видеть перфорированный кожный слой прикрепленный к открытой ране.
Полученный трансплантат обрабатывают специальным хирургическим клеем, после чего помещают на открытую рану. Края лоскута скрепляют с краями раны. После этого накладывается стерильная повязка, обработанная антибактериальным раствором.
Противопоказания к проведению
Несмотря на всю относительную безобидность пересадки кожи на обгоревшие участки, процедура имеет ограничения и противопоказания.
Операция по трансплантации проводится как минимум через 3 недели после ожога. Это время необходимо для очищения от мертвых тканей и появления молодого зернистого слоя. Недопустимо пересаживать кожу на рану с выраженным некрозом или бледной поверхностью. В случаях мелких повреждений, трансплантировать можно через несколько дней после очистки раны.
Не допускается пересадка на поверхность с явно выраженным воспалительным процессом. Если из пораженного ожогом участка сочится гной – это верный признак наличия инфекции, что несовместимо с процедурой пересадки.
Список противопоказаний для пластики пополняет тяжелое состояние пациента. Если пострадавший находится в шоковом состоянии, присутствует обильная кровопотеря, а анализы крови дают неудовлетворительные показатели – операция откладывается. То же происходит при анемии или истощении больного.
В процессе трансплантации дермального покрова присутствуют сильные боли, и вводят под наркозом. Непереносимость вещества, используемого для наркоза, также не допускает пересадить кожу.
Уход и возможные осложнения
После окончания пластики, на протяжении 2 суток происходит адаптация пересаженного участка. Последующие 2 -3 месяца наступает период восстановления, который требует постоянного ухода за раной.

Для обработки используются только стерильные материалы. Перевязки осуществляются под контролем медперсонала клиники. Для устранения болезненных симптомов врач назначает прием определенных препаратов, а для поддержания водного баланса в пересаженной ткани – использование специальных мазей.
После регенерации наступает период реабилитации. Если до этого не возникло никаких осложнений – процедура пересадки считается успешной.
Осложнение, с которым сталкиваются доктора и пациенты – отторжение трансплантата. Оно может быть полным или частичным. Если пересаженный лоскут на лице или теле отмирает полностью – его удаляют и готовятся к повторной процедуре. Если же отторжению подверглась только часть тканей руки, ноги или другого участка – иссекают только ее.
В случаях инфицирования раны – проводят курс чистки и обработки антисептиками до полного улучшения состояния.
Люди после операции могут столкнуться с потерей чувствительности оперируемого участка, образованием язв, уплотнений, прыщей.
Реабилитация после пересадки
Приживление пересаженной ткани происходит на 6 -7 день. На протяжении этого периода повязку не снимают. Через 7 дней после операции доктор осмотрит оперируемый участок, устраняя только последние повязочные слои.
Когда проходит первая перевязка – решает врач, с учетом состояния пациента. Если реабилитационный период проходит нормально, повязка сухая, повышенная температура и отечность отсутствуют – рану поверхностно перебинтуют. В случаях появления жидкости под трансплантатом – ее спускают, повторяя перевязку. Наличие гноя или крови говорит об неутешительном прогнозе. Скорее всего, приживление не произойдет.
Реабилитация после пересадки кожи продолжается около 2 месяцев. Если все прошло успешно на месте былой раны образуется новая здоровая кожа. Сначала она может быть бледной и отличаться от окраса тела, но в скором времени цвет выравнивается.
Человек может обжечься в любое время и в любом месте. При этом важно уметь адекватно оценивать ситуацию. Если повреждения превышают 1 и 2 степень – не нужно самостоятельно решать проблему в домашних условиях. Особенно остро этот вопрос касается пострадавшего ребенка. Иногда несвоевременная помощь становится причиной человеческой смерти.
Статья проверена редакцией
Источник
Пересадка кожи после ожога это полноценная пластическая операция в ходе, которой пораженные ткани человека заменяются здоровыми. Сложность проведения манипуляции во многом зависит от объемов очагов поражения – чем больше поверхность, тем кропотливее работа хирурга.
Стоит отметить, что операция может быть проведена сразу, после получения глубоких поражений при ожогах третей и четвертой степени. При ожогах 3 А степени пересадку проводят довольно редко, но в ряде случаев операция может проводиться после полного заживления для устранения образовавшихся рубцов.
Для проведения оперативного вмешательства требуется материал, то есть кожа. В настоящее время может применяться кожа самого пациента, взятая с определенных зон тела, ткани человека-донора, также часто используют кожу животных и искусственные материала (эксплантаты).
Наименьший успех в ходе проведения манипуляции, может быть достигнут, при использовании кожи животного. Наилучшие результаты можно получить при использовании кожи самого пациента.

Опасна ли процедура.
Показания к проведению операции
Хирургическое лечение пересадкой кожи самого пациента часто проводится при ожоговых поражениях третей степени, в случае, когда прослеживаются поражения глубоких слоев кожи и прослеживается омертвение тканей.

Когда используется метод.
Методика аллотрансплантации подразумевает проведение операции с забором биологического материала от другой особи, единого вида с оперируемым. Такая методика может использоваться при дефиците донорских ресурсов самого пациента.
В случае, когда ожоговое поражение имеет ограниченные размеры, операция может быть проведена в первые сутки после получения травмы. Такой способ позволяет исключить риск воспалительных реакций.
При выявлении глубоких поражений оперативное вмешательство на обширных кожных покровах проводится после полного очищения раневой поверхности и появления грануляционных тканей:
| При каких ожогах проводится пересадка кожи | |
| Степень поражения | Описание |
| Ожог 1 степени | Для подобного поражения характерны небольшие травмы верхнего слоя кожи. Часто прослеживается покраснение пораженной области. Очаги заживают самостоятельно без какого-либо вмешательства. Для обезболивания могут применяться специальные мази. |
| Ожог 2 степени | Возможно проведение лечения в домашних условиях. Операция по трансплантации кожи не проводится. На верхних слоях появляются пузыри. Лечение заключается в проведении противоожоговой терапии. |
| Ожог 3 степени | Эта степень поражений считается довольно тяжелой, присутствуют отмершие ткани. При ожогах А степени трансплантация проводиться только на лице или шеи для скрытия рубцов. При ожогах Б степени трансплантация проводиться, потому что проявляются поражения подкожно-жировых тканей. |
| Ожог 4 степени | Выявляется при обугливании. Характерно не только разрушение кожи, но и мышечных тканей, а также кости. Операция по пересадке кожи может проводиться в качестве реанимационного мероприятия. |

Трансплантация кожи позволяет скрыть видимые рубцы на лице и теле.
При ожогах 3 А степени проведение операции также является возможным, но в ряде случаев эстетическая красота кожных покровов может быть восстановлена самостоятельно.
Как проходит операция: основные сведения

Искусственная кожа.
Операция по пересадке кожи после ожога проводится в несколько этапов. В случае, когда используются ткани самого пациента, проведение манипуляции начинают с забора биологического материала.
Перед началом операции пациента вводят в общий наркоз, пораженные области обрабатывают антисептическим раствором.

Продолжительность операции зависит от объемов поражений.
Основная цель врача на этапе забора материала — получить лоскуты требуемой длины. Для этой цели используют специальное устройство, обеспечивающее иссечение здоровых тканей.
В случае, когда хирург применяет скальпель, лоскуты отдельно помещают под специальный барабан, обеспечивающий истончение кожи до определенной длины. После подобной манипуляции кожу перфорируют – пробивают в ней отверстия для достижения необходимого дренажа и увеличения полезной площади материала.
Полученный материал обрабатывают специальной клеящей массой и прикладывают к раневой поверхности. Края лоскута крепятся к граням раны.
На пораженную область накладывается повязка, которая должна быть предварительно обработана стерильным раствором:
| Характеристики трансплантатов | |
| Тип | Описание |
| Тонкий | Его толщина не превышает 0,3 мм. Включает эпидермальный и ростковый слой кожного покрова. Всегда сморщивается после рубцевания. |
| Средней толщины | Толщина составляет от 0,3 до 0,7 мм. Ткани обладают эластичными волокнами. |
| Толстый | Толщина около 0,8-1,1 мм. Включает все слои кожного покрова. |
Слишком тонкие лоскуты, толщина которых не превышает 0,2 мм, не применяют. Забор материала проводят с внутренней поверхности бедра, плеча, боковой поверхности грудины или живота.

Ход вмешательства.
Внимание! При пересадке кожи используется общий наркоз, потому прохождение ряда тестов является объяснимой необходимостью.
При работе на небольших участках кожи возможно применение местной анестезии, но использование того или иного вида обезболивания должно обсуждаться с лечащим врачом в частном порядке.
Пересадка кожи после ожога до и после – разницу между состоянием кожных покровов пациента можно заметить на фото, представленных в статье. Такое вмешательство является преимущественным вариантом, позволяющим восстановить эстетическую красоту кожных покровов на открытых участках кожи.
Ход вмешательства

Искусственная кожа приживается хуже.
В начале оперативного вмешательства подается наркоз. После того как вещество начинает свое действие на пораженный участок кожи накладывается целлофан, применяемый для «выкройки». Врач определяет границы материала и наносит четкие линии на донорский участок кожи.
На донорском участке кожного покрова производятся надрезы, позволяющие получить необходимые границы материала. Полученный отрезок обрабатывают клеем и переносят на барабан. Полученный после манипуляции лоскут необходимой толщины укладывают на марлевую салфетку и переносят на пораженное место.
Цена проводимой операции может существенно отличаться в зависимости от выбранной методики. Связано это с тем, что манипуляции проводятся по разным технологиям и требуют отличных затрат.

Оперативное вмешательство проводят под общим наркозом.
Стоит обратить внимание на то, что лоскут можно перекладывать исключительно в свернутом виде. Такое условие позволяет предотвратить растяжение волокон.
В редких случаях донорскую поверхность фиксируют при помощи гипсовой повязки. Многие специалисты сообщают о том, что такая фиксация не является необходимой, и напротив может причинить вред, удлиняя процесс приживления. Ход процедуры представлен пациентам в видео в этой статье.
Противопоказания к проведению
Процедура является относительно безопасной, но, как и все оперативные вмешательства имеет собственные противопоказания.

Когда операция невозможна.
Оптимальным периодом для проведения операции является 3-4 неделя после полученной травмы. Такое время требуется для очищения поверхности кожи от омертвевших тканей. Запрещается пересаживать кожу на участки с выраженным некрозом.
Не пересаживают кожу на области с интенсивным воспалением. Не проводят процедуру при наличии гнойных осложнений – выделение гноя является абсолютным противопоказанием. С вероятностью в 100% произойдет отторжение пересаженного материала.
Абсолютным противопоказанием является плохое самочувствие пациента:
- обильные потери крови;
- шоковое состояние;
- неудовлетворительные результаты анализов.
В случае, когда результаты исследования являются неудовлетворительными, операцию переносят до стабилизации общей картины.
Уход и возможные осложнения
Адаптация после процесса занимает около 2 суток, после чего пациенту предстоит продолжительный реабилитационный период, длительность которого составляет около 3 месяцев. В течение этого времени ране требуется особый уход.

Пациенту предстоит продолжительный период реабилитации.
После завершения регенеративных процессов наступает период реабилитации. В случае, если осложнения до этого момента не проявились процедуру считают успешной.
Наиболее распространенным осложнением, с которым сталкиваются специалисты ,является отторжение трансплантируемого материала. В случае, когда пораженный лоскут отторгается, его удаляют, и повторяют процедуру пересадки.
Внимание! При проявлении инфекционных осложнений проводят курс антибактериальной терапии.
После успешного приживления трансплантата на оперируемом участке могут проявиться язвы и различные уплотнения. Игнорировать подобные реакции – нельзя, пациент должен обратиться на консультацию к хирургу. Только врач сможет определить метод их устранения. Описанная инструкция должна соблюдаться в полном объеме.
Реабилитация после пересадки
Процесс приживления ткани длится приблизительно 7 суток. В течение этого времени повязку не снимают. Спустя 7 суток врач проводит осмотр. Дата первой перевязки определяется в частном порядке. Если все осложнения отсутствуют, рану поверхностно перебинтовывают.

Как обеспечить должный уход.
Внимание! Наличие крови или гнойного содержимого под повязкой свидетельствует о развитии опасных осложнений. В большинстве случае в таких условиях приживление не происходит.
Реабилитация после пересадки кожи после ожога представляет собой продолжительный процесс. Исход манипуляции зависит не только от компетентности хирурга, но и от самого пациента.
Задача пострадавшего обращать внимание на малейшие изменения своего самочувствия: проявление боли, зуда, жжения или нарастание отечности – весомые поводы для обращения к специалисту.
Источник
