Мозоль при деформации стопы
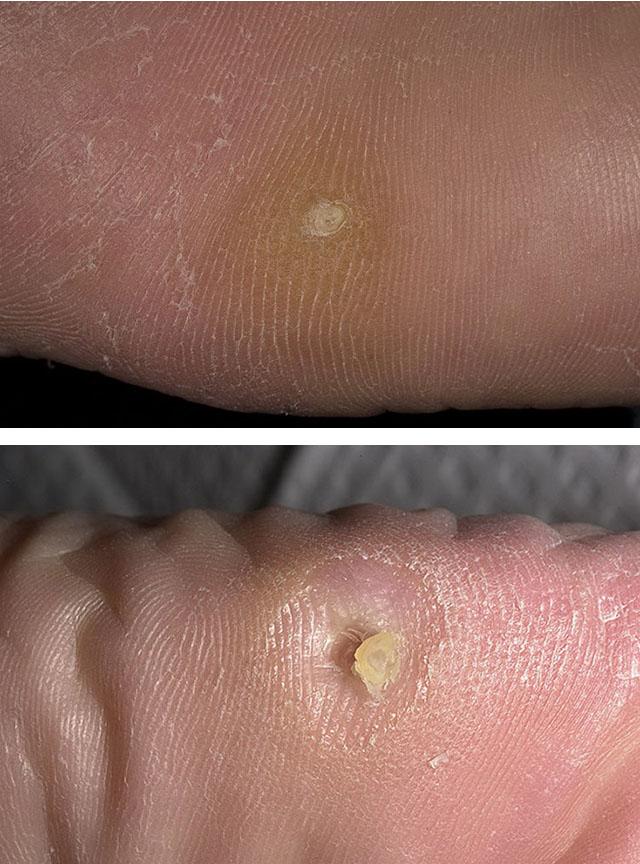
 Стержневая мозоль – это появление на поверхности кожи, которая часто подвергается трению, участка ороговения белесого или сероватого цвета, имеющего углубление в центре, болезненного при надавливании. С помощью такого образования природа защищает кожные покровы от механической травмы в тех локализациях, которые наиболее этому подвержены. Чаще всего мозоли со стержнем появляются на ступне – в области пятки, на пальцах или между ними. Редко подобный кожный дефект можно найти на руках, и это характерно для представителей некоторых профессий.
Стержневая мозоль – это появление на поверхности кожи, которая часто подвергается трению, участка ороговения белесого или сероватого цвета, имеющего углубление в центре, болезненного при надавливании. С помощью такого образования природа защищает кожные покровы от механической травмы в тех локализациях, которые наиболее этому подвержены. Чаще всего мозоли со стержнем появляются на ступне – в области пятки, на пальцах или между ними. Редко подобный кожный дефект можно найти на руках, и это характерно для представителей некоторых профессий.
…
Удалить образование в домашних условиях достаточно трудно из-за наличия стержня внутри сухой мозоли. Можно пытаться вывести ее самостоятельно только в том случае, если она образовалась недавно. Застарелую стержневую мозоль лучше всего удалять у дерматокосметолога или подолога: так вы гарантированно избавитесь от беспокоящего дефекта без повреждения окружающих тканей.
Что такое стержневая мозоль
Данное образование располагается в верхнем слое кожи – эпидермисе. Этот слой представляет собой «кирпичную стену», на которой сверху расположен широкий пласт цементоподобного вещества, а сверху лежит «крыша». «Кирпичи» — это живые клетки кожи, они рождаются в нижнем ряду и с течением времени поднимаются наверх, вытесняемые новорожденными эпителиоцитами. По мере подъема теряются ядро и органеллы, «кирпич» превращается в цементоподобное вещество элеидин, а затем становится отмершей чешуйкой самого верхнего слоя. Такой процесс носит название «ороговение». Его также называют кератинизацией по наличию в последнем пласте белка кератина – основного вещества, которое первым встречает механические раздражители, химические элементы и микробы, не допуская их в нижние слои кожи.
В норме клетки нижнего пласта достигают верха за 28-72 суток. После этого они отпадают, и вместе с ними уходят частички грязи и те вещества, которые организм выводит с потом (аммиак, некоторые лекарства и соли).
Но если определенный участок кожи постоянно подвергается давлению, если он постоянно трется об одежду или в нем поселился особый тип вируса, мешающий отмершим клеткам вовремя отслаиваться, появляется сухая мозоль (гиперкератоз). Если процессы ороговения перестраиваются так, что под большим слоем неотшелушенных клеток появляется конус хрящеподобной плотности, который своей верхушкой направляется в глубокие кожные слои, появляется мозоль со стержнем. При этом сердцевина передавливает сосуды кожи, ухудшая ее питание и способствуя еще большему разрастанию конуса. Убрать такой кожный дефект не получится, просто удалив слой отмерших клеток, нужно избавиться именно от стержня.
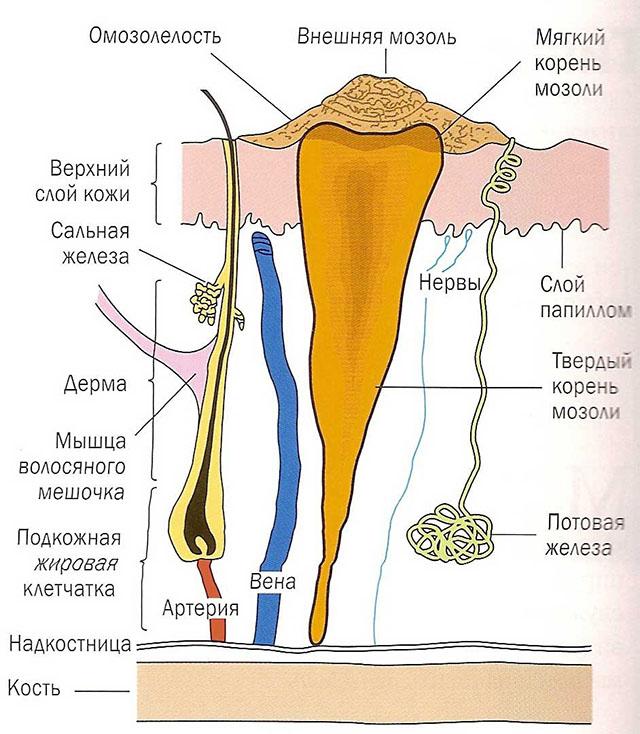
Строение стержневой мозоли
Причины формирования
Как уже говорилось, чаще всего гиперкератоз развивается на ногах – в тех местах, которые наиболее подвержены трению. Мозоль возникает вследствие:
- ношения неудобной (узкой, с плоской подошвой, не «дышащей» давящей или чересчур свободной) обуви;
- переноса всего веса тела на пальцы ноги, что бывает при надевании обуви с высоким каблуком;
- частого хождения босиком;
- попадания инородного тела (деревянной щепки, металлической стружки, песчинки, кусочка стекла) в кожу, которое кожная ткань и пытается отграничить от здоровых участков;
- заражения дерматотропным (таким, действие которого проявляется в коже) вирусом. Чаще всего – это вирус папилломы человека;
- грибковой инфекции пальцев, ногтей.
На руках стержневые мозоли появляются при:
- частой или длительной работе ножом;
- длительном писании ручкой, которую человек неправильно держит;
- частой работе садовым инструментарием;
- занятиях спортом: висе на турниках, занятии на кольцах или брусьях;
- попадания инородного тела;
- контакте с бородавками, папилломами, в результате чего происходит заражение папилломатозным вирусом;
- грибковых поражениях кожи кистей.
Повышают шанс развития мозоли со стержнем несоблюдение техники безопасности, когда ручная работа производится без перчаток, ношение широких носков или нефиксированных стелек, которые способны сминаться внутри обуви. В группу риска входят также люди с нарушенным кровообращением в конечностях, страдающие сахарным диабетом или имеющие проблемы с иммунитетом.
Стержневая мозоль чаще всего появляется в исходе мокрой мозоли, так называемой «водянки».
Симптомы заболевания
О том, что у человека сформировался гиперкератоз со стержнем, можно подумать в случае, когда ставить ногу в каком-то положении становится неудобно, больно. При этом боль не острая, пронзающая, как в случае занозы, а тупая.
Как выглядит стержневая мозоль?
Это участок светлой кожи, с таким же кожным рисунком, как и окружающие покровы. Он имеет неоднородную структуру, форму, близкую к круглой, и «ямку» в центре. При ближайшем рассмотрении образование напоминает пробку, введенную в кожу; при надавливании болезненно и способно вызывать нарушение походки. В отличие от бородавок, оно не кровоточит даже при сильном давлении и не образуется в одной локализации в множественном числе.
Излюбленные локализации:
- на пятках;
- на пальце ноги: в основном, на мизинце с внешней стороны, а также между 1 и 2 пальцами, 4 и 5 пальцами с внутренней стороны;
- на ладонях;
- на пальцах рук.

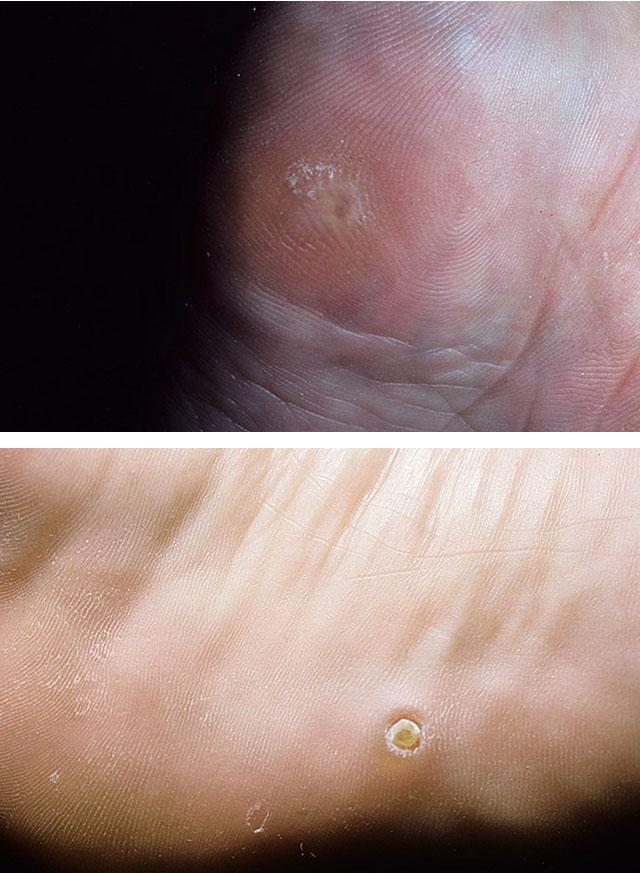
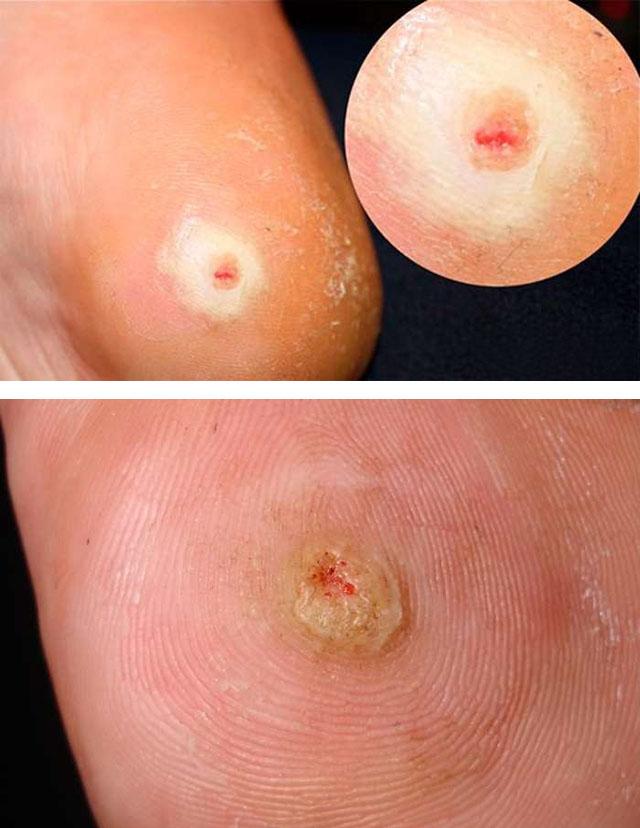
Диагностика
Лечение стержневой мозоли начинают после того, как специалист-дерматолог установит точный диагноз, дифференцируя заболевание с подошвенной бородавкой или злокачественным образованием. Диагноз ставится обычно по внешнему виду кожного дефекта. Параллельно проводится исследование крови на предмет уровня глюкозы, гликозилированного гемоглобина (если диагноз сахарного диабета не стоит), антител к вирусу человеческого иммунодефицита и папилломатоза. Данные исследования, при условии назначения последующего лечения таких состояний, позволяют более эффективно бороться со стержневыми мозолями.
Лечение
Как удалить стержневую мозоль, должен сказать дерматолог, подолог или косметолог на основании осмотра и обследования на грибковую флору и вирусы папилломатоза. Если образование застарелое или вызвано инфекционным агентом, вопрос о народном или самостоятельном лечении не стоит, ведь так можно только разнести инфекцию. В ситуации, когда человек заметил гиперкератоз еще на начальном этапе, и по внешнему виду врач отрицает ВПЧ, можно провести лечение стержневой мозоли в домашних условиях. Последнее включает в себя применение аптечных, народных средств или их сочетания.
Удаление гиперкератозов со стержнем у специалиста
Чтобы быстро и безболезненно избавиться от стержневых мозолей, даже если они застарелые, профессионалы используют один из трех аппаратных видов лечения. Его проводят в косметологических кабинетах и дерматологических клиниках, а также в кабинете подолога.
Аппаратный педикюр
Это метод, при котором под контролем зрения производится «высверливание» участка гиперкератоза. Кожа стопы или кисти не требует предварительного размягчения в ванночке, не нужно и любой другой подготовки.
После обеззараживания стержневой мозоли медицинским антисептиком врач-дерматокосметолог берет специальный аппарат, являющийся по сути бормашиной, подбирает нужную по размеру фрезу и приступает к удалению стержневой мозоли.
Выполняется процедура без местного наркоза, так как является безболезненной. Максимум, что пациент может ощущать, это чувство жжения, появляющееся в результате повышения температуры в обрабатываемых тканях. Оно проходит через пару секунд после прекращения обработки, после чего ее можно опять продолжать.
Видео: Удаление стержневой мозоли
Видео: Педикюр. Аппаратное удаление мозолей в условиях салона красоты
Подробнее о проведении данной манипуляции читайте в статье «Особенности проведения медицинского педикюра».
Лазерное удаление стержневой мозоли
Удаление стержневой мозоли лазером – оптимальный метод лечения. Он проводится без предварительной подготовки пациента и подходит для удаления как застарелых образований со стержнем, так и в случае, если мозоль только сформировалась. Идеально подходит и для тех случаев, когда мозоль является следствием инфицирования.
Лазеротерапия проводится фракционным или нефракционным лазером. В первом случае световой луч, задача которого – выпаривать патологические структуры, будет подаваться отдельными пучками, создавая микроповреждения. Нефракционный лазер предполагает подачу лазерного луча одним сплошным пятном. Последний используется чаще.
Мозоль со стержнем может быть удалена эрбиевым лазером, но чаще с этой целью выбирают углекислотную установку, позволяющую лучу проникнуть глубоко в кожу и испарить жидкость из сердцевины образования. Здоровые ткани при этом остаются интактными.
После процедуры в месте воздействия остается сухая корочка черно-коричневого цвета, которая должна отпасть сама в течение недели. Самостоятельное удаление струпа чревато инфицированием послеоперационной раны и возникновением в последующем рубцевания и гиперпигментации.
Лазерное удаление – оптимальное средство от стержневых мозолей. Оно обладает такими несомненными преимуществами:
- процедура малоболезненная и малотравматичная;
- обладающий высокой температурой лазерный луч убивает любые микробы в обрабатываемом участке;
- аппарат можно отрегулировать так, чтобы была полная контролируемость глубины воздействия: здоровые ткани не будут травмированы;
- высокая температура коагулирует сосуды, поэтому процедура бескровна;
- в результате образуется корочка, плотно спаянная с окружающими тканями, участок под которой не может быть инфицирован, если корочку не удалить насильно;
- сразу после процедуры рана будет обработана специальным местным средством; на нее будет наложен водонепроницаемый пластырь – и человек может возвращаться к повседневным делам;
- лазер гарантирует удаление стержневой мозоли за 1, реже – 2 сеанса;
- сухая мозоль в данной локализации рецидивировать не будет;
- шрамы после удаления образуются в редких случаях, у склонных к этому лиц.
Видео: Удаление мозолей и натоптышей лазером
Криотерапия
Метод заключается в удаление стержневой мозоли жидким азотом. Он проводится также в кабинете косметолога, не требует предварительной подготовки.
В начале процедуры пациенту нужно лечь на кушетку, где пораженная область будет обработано антисептиком и обезболено лидокаином. Далее к удаляемому дефекту прикладывают ватную палочку, которую предварительно макают в раствор жидкого азота. Азот воздействует холодом, от которого мозоль постепенно отмирает.
Криотерапия уступает в эффективности лазерному лечение: глубину ее воздействия невозможно запрограммировать, после лечения образуется участок влажного некроза, который может быть инфицирован. Но данный вид удаления незаменим в случае, если сухая мозоль простирается в ширину на несколько сантиметров. Тогда за несколько сеансов криотерапии можно удалить ее, обеспечив хорошие условия для заживления тканей, без натяжения.
Как убрать мозоль со стержнем дома?
Лечение в домашних условиях эффективно лишь при неглубоких мозолях. Для этого нужно трехэтапное воздействие, которое повторяют каждый день до полного самостоятельного выведения и мозоли, и ее стержня:
- Распаривание в ванночке.
- Нанесение на участок с мозолью средства, которое будет растворять связи между наслоившимися отмершими клетками (кератолитический препарат).
- Удаление препарата, нанесение смягчающего крема.
1 этап
Распарьте ноги в одном из следующих растворов:
- Мыльно-содовом. На 5 литров воды температурой около 40°C нужно 10 чайных ложек соды и 2 ст. л. натертого на терке хозяйственного мыла. Конечности распариваются около 30 минут, после чего их нужно вытереть и нанести сверху мазь от стержневых мозолей: «Супер Антимозолин», «Витаон», «Немозоль».
- Горчичном: в 5 литрах горячей воды растворяется 2 ст. л. горчичного порошка.
- Крахмальном: на такой же объем воды нужно 3-4 ст. л. крахмала.
- Солевом: необходимо 4 ст. л. морской соли.
Вытрите ноги, почистите ноги пемзой или металлической пилкой, но не лезвием.
2 этап
Здесь используются кератолитические препараты. Отличным средством по соотношению цена/качество является Салипод. Это препарат на основе салициловой кислоты и серы, основная задача которых – проникнуть глубоко и растворить связи между неотшелушенными отмершими клетками кожи. Кроме того, салицилат обеспечивает противовоспалительное и противомикробное действие. Также в пластыре содержится канифоль, которая оказывает дополнительное антисептическое действие, и ланолин с каучуком, смягчающие кожу.
Салипод в виде лечебного узкого пластыря наносится на кожу, после чего фиксируется идущим в комплекте обычным пластырем. Время воздействия указано в инструкции. После того, как вы почувствуете, что гиперкератоз размягчился, его «шляпку» можно слегка срезать ножницами. Так поступайте шаг за шагом, пока не выйдет весь стержень.
На этом этапе можно использовать следующие аптечные средства:
- препарат на основе салициловой кислоты «Немозоль»;
- средство «Мозолин»;
- пластырь на основе салицилата «Эньцы».
Можно применять и народные средства:
- сок чистотела (или аптечное лекарство «Супер-Чистотел»);
- кашицу из лука или чеснока, которая прикладываются к распаренным мозолям и фиксируются повязкой;
- «лепешку» из тертого сырого картофеля;
- прополис;
- разрезанный напополам лист алоэ.
3 этап
После счищения размягченных участков на чистую и высушенную кожу наносят смягчающее средство. Это может быть мазь, приобретенная в аптеке, содержащая декспантенол («Бепантен», «Декспантен»), средство типа «Домашний доктор» для ног, мази линий «Орифлейм», «Фаберлик» или других, которые позиционируются как смягчающие, содержащие витамины A, E или D-пантенол. Очень эффективно средство, которое можно приготовить самому, взяв детский крем и масляный витамин A и смешав их 1:1. Оно наносится после каждой процедуры кератолиза, проведенного в домашних условиях.
Источник
Встречаются взрослые люди, которые замечают у себя на стопе растущую шишку, но не обращают внимания, пока она зудит. Когда заболит, интересуются у знакомых, как ее лечить. Гораздо мудрее поступают те, кто обращается за советом к врачу, зная, какие возможны осложнения косточки на ноге.
Внимание: статистикой подсчитано, что деформацией стопы из-за растущей косточки у большого пальца страдает 14% населения, в основном женщины.
Заболевание называется «Халюс вальгус», или вальгусной деформацией. Это означает — искривление первого плюснефалангового сустава на ступне. Точный диагноз поставит врач-ортопед после рентгеновского обследования. Он же определит по характерным признакам стадию заболевания, назначит оптимальное средство для лечения.
Причины появления косточки на большом пальце ноги
Суть анатомического дефекта при вальгусной деформации пальца заключается на начальной стадии в утолщении основания, увеличении сустава за счет скопления синовиальной жидкости.
Затем нарастает отклонение конечной фаланги большого пальца вовнутрь. Он нависает над II и III пальцем, сдавливает их. А основание вместе с суставной частью плюсневой кости под углом смещается к средней линии тела. Костные изменения прощупываются под кожей.

По углу отклонения плюснефалангового сустава определяется стадия патологии. Заболевание сопровождается не только локальными изменениями. Нарушается состояние связок и мышц свода стопы, голеностопа, коленного сустава.
Приспособление к вертикальному положению и ходьбе способствует перераспределению нагрузки на переднюю часть стопы. Хрящевая ткань и связки не выдерживают тяжести и воспаляются, вызывают артроз.
Вероятные причины деформации пальца на ноге у взрослых:
- ношение тесной узконосой обуви, высокий каблук (выше 5 см);
- лишний вес, увеличивающий нагрузку на нижние конечности;
- гормональные и метаболические колебания, ослабляющие костную ткань за счет остеопороза и недостатка кальция;
- перенесенные травмы (ушибы, переломы) в области стопы;
- плоскостопие;
- наследственная предрасположенность в виде недостаточности структуры связок, мышечной ткани, прочности костей.
Косточку на стопе иногда ошибочно называют «подагрой». Но это заболевание появляется из-за повышения концентрации в тканях мочевой кислоты. Оно чаще поражает пожилых мужчин. Костные изменения в 60% случаев начинаются с большого пальца стопы и захватывают все мелкие суставы. Болезнь протекает в виде приступов.
В детском возрасте основное значение придают:
- врожденным изменениям, вызванным неблагополучным течением беременности матери;
- недоношенности малыша;
- влиянию преждевременной постановки малыша на ноги;
- недостатку витамина D, вызывающему рахит;
- неправильно подобранной обуви;
- перенесенным травмам;
- воспалительным заболеваниям суставов;
- осложнениям детских инфекций, особенно с поражением нервной системы (полиомиелит, энцефалит).
Возможные последствия косточки на большом пальце ноги
Симптомы при растущей косточке определяются визуально и по ощущению пациентов. Внешний вид:
- шишка опухшая;
- над ней кожа по цвету ярко-розовая, шелушится;
- при пальпации и просьбе пошевелить пальцами начинает болеть;
- на подошве и срединной стороне большого пальца определяются участки уплотнения (натоптыши);
- снаружи возможны мозоли, чаще на мизинце.

Пациента беспокоят:
- боли при ходьбе и длительном стоянии;
- повышенная усталость в ногах;
- онемение пальцев (вынуждены снимать обувь и растирать подошву и пальцы);
- зуд в области шишки и натоптышей (постоянно хочется почесать ногу);
- судороги в мышцах стопы и голени.
Последствия косточки на ноге при нелеченной плосковальгусной деформации у детей проявляются в виде:
- плоскостопия;
- артрозо-артритов суставов ног;
- искривления позвоночника;
- нарушения формы (дисплазии) костей таза;
- риска остеохондроза;
- укорочении конечностей.
Деформированная стопа создает условия для значительного повышения нагрузки на суставные поверхности вышележащих сочленений. Рефлекторно к отклонению оси ноги приспосабливается позвоночник. Поэтому последствия обнаруживаются в школьном возрасте (сколиоз, лордоз).
У взрослых с годами появляются местные и общие проблемы.
К локальным последствиям относятся:
- формирование мозоли на выпирающей косточке и других пальцах;
- воспаление внутри суставной сумки (артрит и бурсит);
- плотные натоптыши на подошве, пятке;
- доброкачественные опухоли из ткани сухожилий (гигромы) на тыльной, боковой и пяточной поверхности;
- кисты, наполненные синовиальной жидкостью, способные быстро нагнаиваться и изливаться наружу через свищевые ходы;
- искривление других пальцев.

Люди с деформациями стопы имеют высокий риск:
- раннего остеохондроза;
- образования межпозвоночной грыжи;
- артроза тазобедренных и голеностопных суставов.
Им грозит малоподвижный образ жизни, постоянные выраженные боли в суставах, инвалидизация из-за невозможности самообслуживания и трудоустройства. О некоторых распространенных осложнениях мы расскажем подробнее.
Проблемы с подбором обуви, изменение походки
При наличии шишки и натоптышей человек приспосабливается к менее болезненному передвижению. Походка становится медленной, шаркающей. Пациенты предпочитают сидеть на лавочке, а не прогуливаться. Тяжесть переносится на внешнюю сторону стопы, поэтому заметно косолапят. Обувь стирается по наружному краю, вызывает натертости на коже.
В обувном отделе магазина невозможно подобрать нужную модель. Даже при отказе от высокого каблука носить туфли и ботинки своего размера невозможно. Нужна мягкая широкая обувь. Оптимально подходят домашние тапочки, шлепанцы. Другую обувь покупают на 2 размера больше.
Ортопедическую обувь делают в специализированных мастерских. При небольшой степени деформации врач назначает постоянное ношение стелек, позволяющих фиксировать положение стопы. Их приобретают по рецепту доктора в ортопедических салонах и отделах.
Мозоли и натоптыши
Мозоли и натоптыши образуются за счет уплотнения и утолщения поверхностного слоя кожи. Мозоль меньше по размерам, локализуется в местах трения. Различают по типу: сухую (со стержнем), влажную (с жидкостью внутри) и кровоточащую.
При влажном и кровоточащем варианте из полости мозоли идет ход (фистула) наружу, и постоянно сочится жидкость или кровь. Создается опасность инфицирования, появляется гноящаяся рана. Удаление сухой мозоли несложно выполнить дома после распаривания стопы, ношения специального пластыря. Другие виды следует лечить у хирурга. Прижечь мозоль и остановить кровотечение можно жидким азотом (криотерапия).
Часто в II–III стадии деформации на подошве и между пальцами появляются мелкие шелушащиеся образования, похожие на мозоли. Они называются «шипицами», чешутся и побаливают. Причиной считается вирус папилломы. В центре видны черные точки, гнойный нарыв.

Натоптыши занимают большую поверхность, расположены в местах, подверженных нагрузке (пятки, подошва). Требуют постоянного ухода, смягчения кожи кремами. Полностью не удаляются, происходит отслоение лишь самого поверхностного слоя. На пересохших натоптышах образуются кровоточащие трещины, воспаление.
Пяточная шпора
Вынужденный усиленный упор на пятку вызывает образование пяточной шпоры (медицинское название — плантарный или подошвенный фасциит). Воспаление апоневроза, который поддерживает свод стопы, распространяется на соседние ткани, суставные сумки.
На пятке образуются костные шипы в зоне прикрепления апоневроза. Чаще поражается одна нога. Заболевание проявляется интенсивными болями при попытке встать, особенно утром. Человек вынужден при ходьбе опираться больной ногой на носок. В тяжелых случаях доходит до костылей. Диагноз подтверждается рентгенограммой стопы.
Для избавления от костного нароста применяются физиотерапевтические методы, ортопедическая обувь. Боли снимаются введением в апоневроз инъекционно противовоспалительных препаратов. Народная медицина рекомендует натираться на ночь желчью. Чтобы днем не чесаться, место компресса обмывают теплой водой.
Окончательно убирать шпору с помощью операции стараются вместе с корригирующей терапией вальгусной деформации.
Искривление других пальцев ноги
Со второго по пятый палец стопы при разрастании и давлении со стороны шишки также подвергаются деформации. Они скручиваются, «уходят вверх» и наслаиваются друг на друга.
Натирание обувью вызывает постоянное образование мозолей. Между пальцами и с тыльной поверхности вскакивают мелкие шишечки, похожие на бородавки, — это гигромы. Поддержать правильное положение возможно специальными стельками, создающими упор на свод стопы.
Деформация голеностопного и тазобедренного сустава
Вертикальная установка тела зависит от соблюдения правильного положения сочленений суставов стопы, голени, колена, тазобедренного. Вмешательство за счет деформации одного из звеньев цепочки приводит к последовательному приспособлению других. Голеностопный и тазобедренный суставы готовятся к работе в более сложных условиях.
В итоге оба сустава поражаются деформирующим артрозом. Голеностопный сустав отличается отсутствием кровеносных сосудов и нервных окончаний. Поэтому заболевание сначала протекает безболезненно.

Хрящевые поверхности разрушаются и становятся рыхлыми. Мелкие отколовшиеся кусочки проникают в суставную щель, раздражают суставную капсулу. Это вызывает воспаление и болевую реакцию, хруст при движениях.
Специфичность поражения тазобедренного сустава при вальгусной деформации объясняется разрушением боковой части эпифизарного хряща, который лежит над головкой бедренной кости. У детей значительную роль играет дисплазия сустава. У взрослых — травмы и переломы шейки бедра. Пациент страдает хромотой из-за неодинаковой длины ног. Вылечить заболевание сначала стараются консервативными методами, укрепляющими суставные поверхности. При отсутствии результатов необходима сложная операция. Для соединения шейки бедренной кости в нее вкручивают металлический болт. Для радикального решения требуется имплантация искусственного сустава.
Воспалительный процесс
Воспаление внутри сустава I пальца стопы проявляется покраснением кожи, припухлостью, постоянной болью. Палец с трудом шевелится из-за болезненности и скопления внутри сустава воспаленной жидкости.
При ревматизме и ревматоидном артрите воспалению подвергаются многие суставы (полиартрит), включая указательные пальцы на руках. Кроме болей, беспокоит утренняя скованность, повышается температура тела.
Свищ
Свищ на косточке большого пальца ноги возникает при нагноении мозоли. При надавливании из него со свистом вытекает порция гноя. По отзывам хирургов, лечить осложненную мозоль значительно тяжелее, поскольку велика вероятность распространения гноя по тканям. Свищ — постоянный источник инфекции. Обязательно применяются антибиотики.
Внимание: возникновение нагноения возможно при резком снижении иммунитета, требует применения в лечении препаратов-иммунокорректоров.
Межпозвоночная грыжа
К образованию межпозвоночной грыжи при деформации ступни приводит разрушение межпозвоночного диска со смещением, воспалительным процессом. Главная причина — повышение нагрузки.
По частоте выявления локализация грыж позвоночника распределяется:
- Пояснично-крестцовая (потому что здесь усиленная нагрузка на позвоночник).
- Шейная.
- Грудная.
Симптоматика определяется частичным или полным выпадением пульпозного ядра. Кроме выраженного болевого синдрома, имеются неврологические признаки (онемение определенных частей тела, головная боль).

В лечении применяют ЛФК, блокады для обезболивания, физиотерапию, растяжение, оперативные способы укрепления позвонков.
Можно ли получить инвалидность из-за косточки?
Медико-социальная экспертиза решает, имеется ли у человека патология, соответствующая проценту утраты трудоспособности или требующая установления инвалидности в связи со стойкой утратой. На комиссию направляют пациентов, прошедших полное обследование и лечение с документами, указывающими на результаты и прогноз.
Для больных детей с врожденной плосковальгусной стопой и выпирающей косточкой критериями инвалидности являются:
- умеренные нарушения функций скелетных мышц;
- физическое искривление, приводящее к ограничению самостоятельного передвижения.
Степень выраженности нарушений оценивается количественно:
- 10–20% — если имеется средняя степень деформации, специальная обувь позволяет провести коррекцию установки стопы;
- 40–60% — если деформация тяжелая и фиксированная, лечение неэффективно, коррекция обувью невозможна, есть осложнения.
Для взрослых пациентов инвалидность устанавливается в случаях нарушения способности к передвижению и самообслуживанию.
Ограничения трудоспособности при патологии
Пациентам трудоспособного возраста на период обострения болезни, стационарного лечения, послеоперационной реабилитации выдается листок нетрудоспособности. Для санаторного лечения понадобится использовать продолжительность очередного отпуска, а листок нетрудоспособности компенсирует недостающие дни.

Выдается справка на трудоустройство. Не рекомендуется работа, связанная со следующим:
- физической нагрузкой;
- хождением и длительным пребыванием в положении стоя;
- переохлаждением ног.
Берут ли в армию с такой патологией?
Призыв в действующую армию сопровождается осмотром юношей, по возрасту подлежащих военной службе. В «Положении о военно-врачебной экспертизе» есть статьи 68 и 69, в которых расписаны заболевания стопы с разными степенями деформации и осложнениями. Медицинская комиссия выполняет указания этого документа.
«Плосковальгусная стопа» и «выраженные искривления, при которых военнослужащий не может пользоваться обувью установленного образца» включены в пункт «а». «Умеренная деформация» – в пункт «в».
При обследовании и лечении должна быть доказана необратимость изменений. Имеет значение угол отклонения пальца, осложнения.
Решение брать или нет на службу молодого человека зависит от полноты представленных документов, выписок из лечебных учреждений. Заранее стоит восстановить всю информацию, начиная с детства, если юноша был оперирован.
Появление косточки на ноге требует выяснения причины и начала лечебных процедур. Отсутствие или отказ от терапии приводит к необратимым последствиям и отражается на всей костно-мышечной системе.
Источник
