Мкб ожог глаз лучевой


Описание
Химические, термические, лучевые повреждения глаз.
Т26.0. Термический ожог века и окологлазничной области.
Т26.1. Термический ожог роговицы и конъюнктивального мешка.
Т26.2. Термический ожог, ведущий к разрыву и разрушению глазного яблока.
Т26.3. Термический ожог других частей глаза и его придаточного аппарата.
Т26.4. Термический ожог глаза и его придаточного аппарата неуточнённой локализации.
Т26.5. Химический ожог века и окологлазничной области.
Т26.6. Химический ожог роговицы и конъюнктивального мешка.
Т26.7. Химический ожог, ведущий к разрыву и разрушению глазного яблока.
Т26.8. Химический ожог других частей глаза и его придаточного аппарата.
Т26.9. Химический ожог глаза и его придаточного аппарата неуточнённой локализации.
Т90.4. Последствие травмы глаза окологлазничной области.
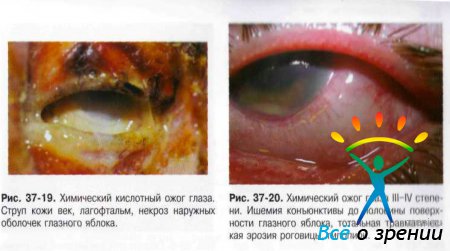
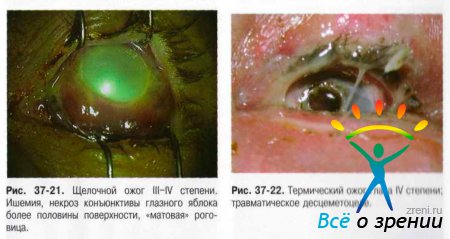
- I степень — гиперемия различных отделов конъюнктивы и зоны лимба, поверхностные эрозии роговицы, а также гиперемия кожи век и их припухлость, лёгкая отёчность.
- II степень — ишемия и поверхностный некроз конъюнктивы с образованием легко снимаемых белесоватых струпьев, помутнение роговицы вследствие повреждения эпителия и поверхностных слоев стромы, образование пузырей на коже век.
- III степень — некроз конъюнктивы и роговицы до глубоких слоёв, но не более половины площади поверхности глазного яблока. Цвет роговицы — «матовый» или «фарфоровый». Отмечают изменения офтальмотонуса в виде кратковременного повышения ВГД или гипотонии. Возможно развитие токсической катаракты и иридоциклита.
- IV степень — глубокое поражение, некроз всех слоёв век (вплоть до обугливания). Поражение и некроз конъюнктивы и склеры с ишемией сосудов на поверхности свыше половины глазного яблока. Роговица «фарфоровая», возможен дефект ткани свыше 1/3 площади поверхности, в некоторых случаях возможно прободение. Вторичная глаукома и тяжёлые сосудистые нарушения — передние и задние увеиты.
Условно выделяют химические (рис. 37-18-21), термические (рис. 37-22), термохимические и лучевые ожоги.

Общие признаки ожогов глаз:
- прогрессирующий характер ожогового процесса после прекращения воздействия повреждающего агента (из-за нарушения метаболизма в тканях глаза, образования токсичных продуктов и возникновения иммунологического конфликта вследствие аутоинтоксикации и аутосенсибилизации к послеожоговом периоде);
- склонность к рецидивированию воспалительного процесса в сосудистой оболочке в различные сроки после получения ожога;
- тенденция к образованию синехий, спаек, развитие массивной патологической васкуляризации роговицы и конъюнктивы.
Стадии ожогового процесса:
- I стадия (до 2 сут) — стремительное развитие некробиоза поражённых тканей, избыточная гидратация, набухание соединительнотканных элементов роговицы, диссоциация белково-полисахаридных комплексов, перераспределение кислых полисахаридов;
- II стадия (2-18-е сутки) — проявление выраженных трофических расстройств вследствие фибриноидного набухания:
- III стадия (до 2-3 мес) — трофические расстройства и васкуляризация роговой оболочки вследствие гипоксии тканей;
- IV стадия (от нескольких месяцев до нескольких лет) — период рубцевания, повышение количества коллагеновых белков вследствие усиления их синтеза клетками роговицы.
Диагноз ставят на основании анамнеза и клинической картины.
Основные принципы лечения ожогов глаз:
- оказание неотложной помощи, направленной на снижение повреждающего действия ожогового агента на ткани;
- последующее консервативное и (при необходимости) хирургическое лечение.
При оказании неотложной помощи пострадавшему обязательно интенсивно промывание коньюнктивальной полости водой в течение 10-15 мин с обязательным выворотом век и промыванием слёзных путей, тщательное удаление инородных частиц.
Промывание не проводят при термохимическом ожоге, если обнаружена проникающая рана!
Оперативные вмешательства на веках и глазном яблоке в ранние сроки осуществляются только с целью сохранения органа. Проводят витрэктомию обожжённых тканей, раннюю первичную (в первые часы и дни) или отсроченную (через 2-3 нед) блефаропластику свободным кожным лоскутом или кожным лоскутом на сосудистой ножке с одномоментной пересадкой аутослизистой на внутреннюю поверхность век, сводов и на склеру.
Плановые хирургические вмешательства на веках и глазном яблоке при последствиях термических ожогов рекомендовано проводить через 12-24 мес после ожоговой травмы, поскольку на фоне аутосенсибилизации организма возникает аллосенсибилизация к тканям трансплантата.
При тяжёлых ожогах необходимо ввести подкожно 1500-3000 ME противостолбнячной сыворотки.
Длительная ирригация конъюнктивальной полости (в течение 15-30 мин).
Химические нейтрализаторы используют в первые часы после ожога. В последующем применение данных препаратов нецелесообразно и может оказать повреждающее действие на обожжённые ткани. Для химической нейтрализации применяют следующие средства:
- щёлочь — 2% раствор борной кислоты, или 5% раствор лимонной кислоты, или 0,1% раствор молочной кислоты, или 0,01% уксусной кислоты:
- кислота — 2% раствор натрия гидрокарбоната.
При выраженных симптомах интоксикации назначают внутривенно капельно 1 раз в сутки белвидон по 200-400 мл на ночь капельно (до 8 сут после травмы), или 5% раствор декстрозы с аскорбиновой кислотой 2,0 г в объёме 200-400 мл, или 4-10% раствор декстран [ср. мол. масса 30 000-40 000], 400 мл внутривенно капельно.
НПВС: диклофенак (внутрь по 50 мг 2-3 раза в сутки до еды, курс 7-10 дней) или индометацин (внутрь по 25 мг 2-3 раза в сутки после еды, курс 10-14 дней).
Блокаторы Н1-рецепторов: хлоропирамин (внутрь по 25 мг 3 раза в сутки после еды в течение 7-10 дней), или лоратадин (внутрь по 10 мг 1 раз в сутки после еды в течение 7-10 дней), или фексофенадин (внутрь по 120-180 мг 1 раз в сутки после еды в течение 7-10 дней).
Антиоксиданты: метилэтилпиридинол (1% раствор по 1 мл внутримышечно или по 0,5 мл парабульбарно 1 раз в сутки, на курс 10-15 инъекций).
Анальгетики: метамизол натрия (50%, 1-2 мл внутримышечно при болях) или кеторолак (1 мл при болях внутримышечно).
Препараты для инстилляций в конъюнктивальную полость
При тяжёлых состояниях и в раннем послеоперационном периоде кратность инстилляций может достигать 6 раз в сутки. По мере уменьшения воспалительного процесса продолжительность между инстилляциями увеличивается.
Антибактериальные средства: ципрофлоксацин (глазные капли 0,3% по 1-2 капли 3-6 раз в сутки), или офлоксацин (глазные капли 0,3% по 1-2 капли 3-6 раз в сутки), или тобрамицин 0,3% (глазные капли, 1-2 капли 3-6 раз в сутки).
Антисептики: пиклоксидин 0,05% по 1 капле 2-6 раз в день.
Глюкокортикоиды: дексаметазон 0,1% (глазные капли, по 1-2 капли 3-6 раз в сутки), или гидрокортизон (глазная мазь 0,5% за нижнее веко 3-4 раза в сутки), или преднизолон (капли глазные 0.5% по 1-2 капли 3-6 раз в сутки).
НПВС: диклофенак (внутрь по 50 мг 2-3 раза в сутки до еды, курс 7-10 дней) или индометацин (внутрь по 25 мг 2-3 раза в сутки после еды, курс 10-14 дней).
Мидриатики: циклопентолат (глазные капли 1% по 1-2 капли 2-3 раза в сутки) или тропикамид (глазные капли 0,5-1% по 1-2 капли 2-3 раза в сутки) в сочетании с фенилэфрином (глазные капли 2,5% 2-3 раза в сутки 7-10 дней).
Стимуляторы регенерации роговицы: актовегин (гель глазной 20% за нижнее веко по одной капле 1-3 раза в сутки), или солкосерил (гель глазной 20% за нижнее веко по одной капле 1-3 раза в сутки), или декспантенол (гель глазной 5% за нижнее веко по 1 капле 2-3 раза в сутки).
Хирургическое лечение: секторальная конъюнктивотомия, парацентез poговицы, некрэктомия конъюнктивы и роговицы, генонопластика, биопокрытие роговицы, пластика век, послойная кератопластика.
К проводимому лечению добавляют группы ЛС, стимулирующие иммунные процессы, улучшающие утилизацию организмом кислорода и уменьшающие гипоксию тканей.
Ингибиторы фибринолиза: апротинин по 10 мл внутривенно, на курс 25 инъекций; инстилляции раствора в глаз 3-4 раза в день.
Иммуномодуляторы: левамизол по 150 мг 1 раз в сутки в течение 3 дней (2-3 курса с перерывом 7 дней).
Ферментные препараты: системные энзимы по 5 таблеток 3 раза в сутки за 30 мин до еды, запивая 150-200 мл воды, курс лечения составляет 2-3 нед.
Антиоксиданты: метилэтилпиридинол (1% раствор по 0,5 мл парабульбарно 1 раз в сутки, на курс 10-15 инъекций) или витамин Е (5% масляный раствор, внутрь по 100 мг, 20-40 дней).
Хирургическое лечение: послойная или сквозная кератопластика.
К описанному выше лечению добавляют следующие.
Мидриатики кратковременного действия: циклопентолат (глазные капли 1 % по 1-2 капли 2-3 раза в сутки) или тропикамид (глазные капли 0,5-1%, по 1-2 капли 2-3 раза в сутки).
Гипотензивные препараты: бетаксолол (0,5% глазные капли, 2 раза в сутки), или тимолол (0,5% глазные капли, 2 раза в сутки), или дорзоламид (2% глазные капли, 2 раза в сутки).
Хирургическое лечение: кератопластика по экстренным показаниям, антиглаукоматозные операции.
К проводимому лечению добавляют следующие.
Глюкокортикоиды: дексаметазон (парабульбарно или под конъюнктиву, 2-4 мг, на курс 7-10 инъекций) или бетаметазон (2 мг бетаметазона динатрия фосфата + 5 мг бетаметазона дипропионата) парабульбарно или под конъюнктиву 1 раз в неделю 3-4 инъекции. Триамцинолон 20 мг 1 раз в неделю 3-4 инъекции.
Ферментные препараты в виде инъекций:
- фибринолизин [человека] (по 400 ЕД парабульбарно):
- коллагеназа 100 или 500 КЕ (содержимое флакона растворяют в 0,5% растворе прокаина, 0,9% растворе натрия хлорида или воде для инъекций). Вводят субконъюнктивально (непосредственно в очаг поражения: спайка, рубец, СТ и т.д. с помощью электрофореза, фонофореза, а также наносят накожно. Перед применением проверяют чувствительность больного, для чего под конъюнктиву больного глаза вводят 1 КЕ и наблюдают 48 ч. При отсутствии аллергической реакции проводят лечение в течение 10 дней.
Физиотерапия, массаж век.
В зависимости от тяжести поражения составляют 14-28 дней. Возможна инвалидизация при возникновении осложнений, потере зрения.
Наблюдение офтальмолога по месту жительства в течение нескольких месяцев (до 1 года). Контроль офтальмотонуса, состояния СТ, сетчатки. При стойком повышении ВГД и отсутствии компенсации на медикаментозном режиме возможна антиглаукоматозная операция. При развитии травматической катаракты показано удаление мутного хрусталика.
Зависит от степени тяжести ожога, химической природы повреждающего вещества, сроков поступления пострадавшего в стационар, правильности назначения медикаментозной терапии.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Источник
Общие сведения
Интенсивное экономическое развитие общества создает множество потенциальных возможностей для заболеваний глаз, обусловленных воздействием профессиональных факторов, среди которых широко распространены химические, термические ожоги и лучевые поражения глаз (химический ожог роговицы, термический ожог роговицы глаза, лучевые ожоги глаза инфракрасным, ультрафиолетовым или ионизирующим излучением). Почти 80-90 процентов приходится на термический и химический ожог роговицы и около 10-12% на лучевые ожоги, среди которых особенно часто встречается ожог слизистой глаз ультрафиолетом.
При этом, повреждение роговицы глаза ультрафиолетовым излучением широко встречается как в производственных, так и в бытовых условия во время кварцевания помещения (ожог кварцевой лампой) или при наблюдении незащищенным глазом за молниями, вспышками на солнце. Также ожоговая травма роговицы может быть получена видимым/отраженным светом — при сильном отражении ультрафиолетовых лучей от поверхностей, обладающих высокой отражающей способностью — ледового/снежного покрова в горах (снежная офтальмия/горная снежная слепота), водной глади и других. Интенсивность ультрафиолетового излучения усиливается на 4-6% при подъеме на каждые 350 м над уровнем моря. Снежный (ледовой) покров отражает практически 85% УФ-лучей.
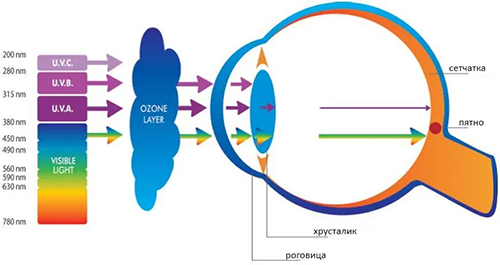
Такие поражения органа зрения связаны с фокусировкой оптической системы глаза на сетчатке прямой/зеркально отраженной световой энергии и, как следствие, коагуляцией соответствующего участка глазного дна. При захватывании зоны ожога область желтого пятна/диска зрительного нерва, острота зрения резко и стойко понижается. Однако, наличие ожога на периферии глазного дна неприятных ощущений и серьезных последствий, как правило, не вызывает. Ультрафиолетовое излучение широко распространено в природе и несмотря на фильтрацию озоновым слоем наиболее вредного коротковолнового (от 200 до 300 нм) диапазона волн УФИ (рис. ниже) риск получить ожог сетчатки глаза при несоблюдении мер безопасности все же существует.
 В производстве часто встречаются фотоофтальмии, связанные с излучением от различных электроисточников (чаще всего электросварки, дуговые электропечи, кварцевые лампы и др.), которые обозначаются термином электроофтальмия (фотоэлектрический кератоконъюнктивит). В условиях различных производств (машиностроение, строительные работы, авиационная/автомобильная промышленность и др.), где используются электросварочные работы, электроофтальмия составляет около 3,5% от числа всех производственных повреждений глаз с утратой трудоспособности. Однако, на практике реальные показатели повреждения роговицы глаза ультрафиолетом намного превышают эту цифру, поскольку легкие случаи электроофтальмии протекают в легкой степени и в большинстве — без утраты трудоспособности и соответственно, не фиксируются. Код электроофтальмии по мкб-10 — H16.1.
В производстве часто встречаются фотоофтальмии, связанные с излучением от различных электроисточников (чаще всего электросварки, дуговые электропечи, кварцевые лампы и др.), которые обозначаются термином электроофтальмия (фотоэлектрический кератоконъюнктивит). В условиях различных производств (машиностроение, строительные работы, авиационная/автомобильная промышленность и др.), где используются электросварочные работы, электроофтальмия составляет около 3,5% от числа всех производственных повреждений глаз с утратой трудоспособности. Однако, на практике реальные показатели повреждения роговицы глаза ультрафиолетом намного превышают эту цифру, поскольку легкие случаи электроофтальмии протекают в легкой степени и в большинстве — без утраты трудоспособности и соответственно, не фиксируются. Код электроофтальмии по мкб-10 — H16.1.
По профессиям: 28% всех случаев электроофтальмий приходится на сварщиков, оставшиеся — на рабочих различных профессий, которые находятся по условиям труда в непосредственной близости от сварщиков (подсобные рабочие, сборщики, крановщики, слесари и др.). Электроофтальмия часто возникает и у персонала процедурных/физиотерапевтических/стоматологических кабинетов, операционных боксов при облучении помещений кварцевой лампой, а также у посетителей соляриев, пациентов, страдающих кожными заболеваниями (атопическим дерматитом, псориазом, витилиго), при которых широко практикуется облучение кварцем. Как правило, ультрафиолетовые лучи вызывают острое поражение конъюнктивы и роговицы. Симпатическая офтальмия при поражении одного глаза (воспаление сосудистой оболочки в одном глазу после ожога другого глаза) практически не встречается.
Патогенез
Ультрафиолетовые волны в большей части поглощаются роговицей. Однако коротковолновый спектр ультрафиолетового излучения негативно воздействует на ткань роговицы, вызывая ожог. Длительное воздействие на глаз ультрафиолета может привести к появлению поверхностной точечной кератопатии, пингвекулы и птеригиума (доброкачественное разрастание конъюнктивы, обусловленное длительным фотохимическим раздражением), сквамозной метаплазии.
Ультрафиолетовое излучение оказывает раздражающее действие на поверхностные эпителиальные клетки роговицы, что и приводит к истончению слоя роговицы. В большинстве случаев возникает отек слизистой оболочки, воспаление и поверхностный точечный кератит. При тяжелом поражении может происходить полное слущивание эпителиальных клеток роговицы. Полное восстановление (эпителизация) поврежденных участков роговицы занимает от 36 до 72 часов.
Классификация
Электроофтальмия имеет четыре степени поражения глаз: легкая, средняя и тяжелая степень.
Причины
Основными причинами фотоофтальмии являются:
- Работа со сваркой без использования защитной маски.
- Нахождение в помещениях во время их кварцевания.
- Длительное воздействие ультрафиолетового облучения при наблюдении незащищенным глазом за поверхностями, обладающими высокой отражающей способностью (снег, лед, водная гладь) или за молниями, вспышками на солнце.
Симптомы
Симптомы ожога роговицы глаза могут появляться не сразу, а развиваться постепенно на протяжении 8-12 часов после контакта с коротковолновым ультрафиолетовым излучением. Конкретные симптомы ожога роговицы широко варьируют — от незначительного раздражения до сильного боевого синдрома и определяется тяжестью лучевого ожога и индивидуальными особенностями пациента.
- Для легкой степени лучевого поражения глаз характерно ощущение «песка» и дискомфорта в глазах, незначительное покраснение слизистой, легкий зуд, жжение.
- Для средней степени характерно появление выраженного роговичного синдрома (болезненная реакция на яркий свет, острая боль в глазах, блефароспазм и слезотечение. Объективно — гиперемия и отек конъюнктивы, роговицы, как правило, сохраняет прозрачность и блеск.
- Тяжёлая степень характеризуется острым болевым синдромом в глазах, образованием пленки на конъюнктиве, отеком век, развитием поверхностной точечной кератопатии (точечные эрозии роговицы) и снижением остроты зрения.
Анализы и диагностика
Диагноз электроофтальмии устанавливается на основании данных анамнеза (факта воздействия УФИ); наличии характерных клинических симптомов, которые развиваются через 3-8 часов после экспозиции, а также результатов объективного офтальмологического осмотра (биомикроскопии, офтальмоскопии).
Лечение электроофтальмии
Что делать при ожоге глаза сваркой в первую очередь и чем лечить? Лечение повреждения роговицы глаза при электроофтальмии должно начинаться с оказания первой медицинской помощи, которая заключается в обеспечении для пострадавшего полного зрительного покоя, что достигается переводом его в затемненное помещение или при отсутствии такой возможности —наложением на глаза темной светонепроницаемой повязки. На веки пораженных глаз необходимо на 10-15 минут наложить компресс (чистая ткань, смоченная в холодной воде). На период лечения — ограничение зрительных нагрузок.
Медикаментозное лечение ожога роговицы глаза от сварки направлено на купирование явлений кератоконъюнктивита, болевого синдрома, профилактику возможного инфицирования и стимуляцию процессов эпителизации дефектов роговицы.
Для этого проводится инстилляция в конъюнктивальный мешок дезинфицирующих капель (Сульфацетамид), искусственной слезы. Для уменьшения боли закапываются растворы анестетиков (Лидокаин, Тримекаин, Алкаин, Дикаин), а при сильно выраженном болевом синдроме — нестероидные противовоспалительные средства (Диклофенак, Нимесил, Нимид и др.).
Для уменьшения отечности, снятия воспаления, зуда и покраснения назначаются капли для глаз с сосудосуживающим эффектом (Визин, Прокулин, Визоптин). Для предупреждения инфицирования закапываются капли/мази с антибиотиками (Ципромед, Сигницеф, Л-Оптик Ромфарм, Левофлоксацин, Эритромицин). Дальнейшее лечение повреждения роговицы глаза направлено на улучшение регенерации роговицы, для чего назначаются Солкосерил, Корнерегель, Баларпан. При оказании первой помощи и лечении категорически запрещается промывать глаза водой из-под крана, а также использовать самостоятельно купленные капли при лечении ожога роговицы глаза.
Доктора
Лекарства
- Анастетики: Лидокаин, Тримекаин, Алкаин, Дикаин.
- Сосудосуживающие препараты: Визин, Визоптин, Прокулин.
- НПВС: Диклофенак, Нимесил, Нимид.
- Дезинфицирующие препараты: Сульфацетамид.
- Антибиотики местного действия: Ципромед, Сигницеф, Л-Оптик Ромфарм, Левофлоксацин, Эритромицин.
- Препараты для улучшения регенерации тканей: Солкосерил, Корнерегель, Баларпан.
Процедуры и операции
Не проводятся.
Диета
Специальной диеты при электроофтальмии не существует.
Профилактика
Профилактика электроофтальмии заключается в соблюдении норм индивидуальной и коллективной защиты органа зрения, которая состоит в использовании защитных очков, специальных масок, различных светофильтров, которые должны не ограничивать поле зрения, не искажать предметов, быть прозрачными, легкими, удобными, не запотевать, при необходимости — легко дезинфицироваться. При проведении сварочных работ не должны присутствовать посторонние лица. При работе с искусственными излучателями — соблюдение правил техники безопасности. При нахождении в горах/на море — использовать солнцезащитные очки с высоким уровнем поглощения ультрафиолета.
Последствия повреждения роговицы глаза и осложнения
Негативные последствия при электроофтальмии в подавляющем большинстве случаев отсутствуют, а симптоматика при правильном лечении стихает через 48-72 часа, при этом зрение полностью восстанавливается. Реже — у пациента длительное время сохраняется повышенная чувствительность к яркому свету. Осложнения процесса выздоровления редки и, как правило, обусловлены присоединением инфекции. Крайне редко при тяжёлом ультрафиолетовом ожоге с выраженными изменениями роговицы может развиваться симпатическая офтальмия (увеит —воспаление сосудистой оболочки в одном глазу после травмы/ожога на другом глазу).
Прогноз
Прогноз благоприятный.
Список источников
- Офтальмология. Национальное руководство / под ред. С.Э. Аветисова. М.: ГЭОТАРМедиа, 2008. 1017 с. [Ophthalmology. The national guideline / under the editorship of S.E. Avetisov. M.: GEOTARMedia, 2008. 1017 p. (in Russian)].
- Морхат М. В. Учебно-методическое пособие по офтальмологии для субординаторов хирургов по специальности лечебное дело: уч.-метод. пособие / М. В. Морхат. – Витебск: ВГМУ, 2017. – 124 с.
- Гигиена труда: учебник / под ред. Н.Ф. Измерова, В.Ф. Кириллова. М.: ГЭОТАРМедиа, 2010. 592 с.
- Пучковская, Н.А. Патогенез и лечение ожогов глаз и их последствий / НА. Пучковская, Н.С. Шульпина, В.М. Непомящая. — М., Медицина, 1973. -192 с.
Источник
