Лечение при ожоге крайней плоти

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Если оценивать тяжесть ожога по площади пораженных кожных покровов, то ожог полового члена должен быть отнесен к легким ожоговым травмам, так как вместе с промежностью занимает лишь 1% поверхности тела.
Но тяжесть ожога пениса не следует недооценивать: такие ожоги могут быть очень серьезными, пациенты требуют специализированной помощи, а негативные последствия касаются половой функции и мочеиспускания.
[1], [2]
Код по МКБ-10
T20-T32 Термические и химические ожоги
Эпидемиология
По некоторым данным, на ожоги гениталий и промежности приходится примерно от 3,5% до 12,5% всех пациентов с ожогами разной этиологии; ожоги, ограниченные только половым членом, возможны, хотя довольно редки.
Как сообщал International Journal of Burns and Trauma, принятая в некоторых религиях циркумцизия (обрезание крайней плоти) методом радиочастотной абляции приблизительно в 7-8% случаев сопровождается таким негативным последствием, как ожог полового члена.
Причины ожога полового члена
Изолированные ожоговые травмы мужского копулятивного органа наблюдаются сравнительно редко: они чаще связаны с травмами нижней части туловища и нижних конечностей с вовлечением паховой области и мошонки. Комбустиологи отмечают такие основные причины ожога полового члена, как горячая вода (кипяток), нагретые масла, раскаленные предметы, открытое пламя, расплавленный металл или пластические материалы, вызывающие термические ожоги. Кислота или щелочь вызывают химический ожог члена, поражение током высокого напряжения – электрический ожог, а воздействие повышенных доз ионизирующего излучения – лучевой.
Согласно медицинской статистике, большинство термических ожогов данной локализации – первой или второй степени, вызываются пламенем; ожог члена кипятком – второй по частоте случаев. Электрические ожоги глубже термических и относятся к ожоговым поражениям третьей степени со значительным объемом обожженных тканей.
[3]
Факторы риска
Факторы риска получения ожогов полового члена: неосторожное обращение с кипятком, любой очень горячей жидкостью или химическими веществами, возгорания в быту и на производстве (в частности, воспламенение одежды) и т.п.
Некоторые группы населения – из-за более медленной реакции и отсутствия достаточных физических сил – подвержены повышенному риску ошпариться, в том числе, дети младшего возраста, пожилые и люди с ограниченными физическими возможностями.
[4], [5], [6], [7], [8], [9], [10]
Патогенез
Человеческая кожа может переносить температуры до +44°C в течение относительно длительного времени (6 часов) до появления необратимого повреждения. Более высокие температуры вызывают почти экспоненциальный рост разрушения тканей, патогенез которого связан с процессом денатурации (коагуляции) их белковых компонентов и нарушениями структуры клеток. Крайняя степень поражения тканей – это цитоплазматический катаболизм и развитие прямого коагуляционного некроза.
Из-за своей тонкой кожи все ткани пениса чрезвычайно восприимчивы к гипертермии, что приводит к ожогам второй и третьей степени. Ожог члена кипятком, а также ожог головки полового члена может привести к повреждению не только препуция (крайней плоти), имеющего некоторое сходство со слизистым эпителием: пострадать может и соединительнотканная (белочная) оболочка пещеристых (кавернозных) тел, из которых состоит пенис.
Но даже поверхностный ожог приводит к нарушению функций клеток Лангерганса, которые опосредуют местные иммунные реакции, поэтому ожоговая травма повышает восприимчивость к серьезным инфекциям.
А тяжелый химический ожог члена или ожог открытым огнем могут повредить ткани кавернозных тел, в том числе губчатого, в котором находится уретра (мочеиспускательный канал).
[11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21]
Симптомы ожога полового члена
Первые признаки ожога пениса – моментальная гиперемия и нестерпимая боль, поскольку данный орган имеет очень высокий уровень иннервации. Особенно плотно сконцентрированы сенсорные клетки в кожно-слизистой зоне полового члена, которая располагается около кончика крайней плоти, а также на тонкой коже, покрывающей губчатую ткань головки полового члена.
Симптомы ожога полового члена первой степени включают покраснение и отек кожи, сильное жжение и боль (в том числе при мочеиспускании).
Точечное отслоения верхнего слоя эпидермиса и появление везикул с серозным содержимым (из-за повышенной проницаемости сосудистых стенок) – при всех перечисленных выше симптомах – свидетельствует об ожоге второй степени. А третью степень ожоговой травмы характеризуют кровотечением (из-за повреждения разветвленной системы кровеносных сосудов), пузыри больших размеров, их разрыв и образование колликвационных струпьев. При таких ожогах часто присоединяется инфекция и может развиваться септикотоксемия с лихорадкой, повышением уровня лейкоцитов в крови и ухудшением общего состояния.
[22], [23], [24], [25], [26]
Осложнения и последствия
Несмотря на незначительную площадь ожога полового члена, его последствия и осложнения включают как краткосрочные, так и долговременные нарушения функций органа: потери способности к эрекции из-за замещения ткани пещеристых тел рубцовой тканью; рубцовое сужение (фимоз) крайней плоти; рубцовые изменения уздечки препуция; снижение или полная утрата чувствительности головки пениса.
Могут быть и такие осложнения, как лимфедема (отек ствола пениса, связанный с плохим оттоком лимфатической жидкости) и нарушение мочеиспускания (из-за повреждений мочеиспускательного канала).
[27], [28], [29], [30]
Диагностика ожога полового члена
Диагностика ожога полового члена проводится на основе осмотра пострадавшего и никаких трудностей у комбустиологов, травматологов и хирургов не вызывает.
[31], [32], [33], [34], [35], [36], [37], [38]
Лечение ожога полового члена
Лечение ожога полового члена осуществляется в ожоговом или хирургическом отделении, куда госпитализируются пострадавшие. В первую очередь, это консервативное лечение: для снятия боли инъекционно вводятся сильные обезболивающие (Промедол), а при тяжелом ожоге и болевом шоке принимаются необходимые реанимационные меры. Обязательно проводится катетеризация мочевого пузыря, которая обеспечивает выведение мочи до тех пор, пока не уменьшится отечность прилегающих к пенису тканей.
Для восполнения объема электролитов и улучшения гомеостаза проводят инфузионную терапию, внутрь назначается раствор глюкозы, витамины С, Е, группы В, РР.
Читайте также – Лечение ожогов
Для ухода за ожоговой раной – до ее очищения от отмерших тканей и начала процесса грануляции – применяют противовоспалительные антибактериальные лекарства в форме мазей:
- Синтомицин (5-10% линимент хлорамфеникола) – раз в сутки.
- Левомеколь (с хлорамфениколом и метилурацилом) или Сульфамеколь (диоксидин+метилурацил+тримекаин) – до четырех раз в сутки.
- Стрептонитол (Нитацид) с нитазолом и стрептоцидом – максимум дважды в течение суток.
- Левосин (хлорамфеникол+сульфадиметоксин+метилурацил+тримекаин) – два раза в день.
- Сульфаргин (сульфадиазин серебра) – два раза в сутки.
При ожоге первой степени используют гель или аэрозоль Пантенол. Более подробно см.– Мазь от ожогов
Системную противомикробную терапию проводят антибиотиками с использованием Ампициллина, Гентамицина, Амоксиклава, Азитромицина, препаратов цефалоспориновой группы.
Оперативное лечение ожогов полового члена заключается в некрэктомии (санации раны с удалением всех омертвевших тканей), тангенциальном иссечении струпа (до живой кровоточащей поверхности) с аутодермопластикой (пересадкой кожного лоскута в случаях слишком медленного заживлении). Хирургическое вмешательство проводят, когда четко определяется демаркационная зона некроза.
В зависимости от тяжести ожога может потребоваться восстановление мочеиспускательного канала и мошонки.
Профилактика
Главная профилактика ожогов, в том числе и ожога полового члена – осторожное обращение с кипятком, огнем, химическими веществами.
[39], [40], [41]
Прогноз
Прогноз данной ожоговой травмы зависит от степени ее тяжести, и, к сожалению, он часто неблагоприятный, так как ожог пенса может привести к полной импотенции.
[42]
Источник
Ожог полового члена встречается не так часто, как другие бытовые травмы. Но такая проблема способна причинить множество неудобств пострадавшему человеку, поэтому не стоит относиться к ней халатно. При возникновении такой ожоговой травмы необходимо обращаться к врачам и выполнять все их рекомендации.
Причины
Ожог головки полового члена встречается довольно редко. Обычно это последствие травмы, локализующейся в нижней части туловища или конечностей с вовлечением в процесс паховой области. Чаще всего ожог поверхности пениса происходит из-за воздействия:
- горячей воды;
- разогретых до высоких температур масел;
- горячих предметов;
- открытого пламени;
- химикатов;
- электрического тока;
- повышенных доз ионизирующего излучения.
Факторы риска
Основной причиной получения ожога пениса является неосторожное обращение с кипятком или различными химикатами. Такая травма может случиться и при возгорании одежды, что происходит как в быту при неосторожном обращении с огнем, так и на производстве.
Особенно большой риск получения ожогов у детей и у людей, которые имеют проблемы с координацией движений.
Характерная симптоматика
 При ожоговой травме головки члена все неприятные симптомы развиваются моментально и носят особенно выраженный характер. Это связано с тем, что в этой части тела сконцентрировано огромное количество нервных окончаний. На фоне поражения тканей человек чувствует сильнейшую боль, развивается отек и воспаление. Если затронута уретра, наблюдаются проблемы с мочеиспусканием.
При ожоговой травме головки члена все неприятные симптомы развиваются моментально и носят особенно выраженный характер. Это связано с тем, что в этой части тела сконцентрировано огромное количество нервных окончаний. На фоне поражения тканей человек чувствует сильнейшую боль, развивается отек и воспаление. Если затронута уретра, наблюдаются проблемы с мочеиспусканием.
При более глубоком повреждении тканей происходит отслоение эпидермиса. Это всегда сопровождается появлением везикул с серозным содержимым. При развитии тяжелых ожогов третьей степени появляется кровотечение, что объясняется разрывом мелких сосудов. В таком случае образуются огромные пузыри, существует большая вероятность формирования струпьев. В случае присоединения инфекции состояние человека резко ухудшается, требуется проведение специфической медикаментозной терапии.
Осложнения и последствия
Несмотря на небольшую площадь травмированной области, ожог может привести к плачевным последствиям. Нарушается функция органа, что может носить кратковременный или долгосрочный характер.
Это происходит из-за того, что нормальные ткани замещаются рубцовыми. На фоне всех указанных негативных изменений развиваются следующие осложнения:
- сужение крайней плоти (фимоз);
- утрата чувствительности головки;
- лимфедема;
- появление проблем с мочеиспусканием.
Диагностика
Определить наличие ожога в области полового члена нетрудно. Такой диагноз ставится на основании визуального осмотра, который выполняет травматолог или хирург. Для определения тяжести состояния пострадавшего могут назначаться дополнительные анализы крови и мочи.
Первая помощь
Лечить любые травмы пениса лучше всего в условиях медицинского учреждения. Орган очень чувствителен к любым внешним воздействиям, поэтому даже незначительное повреждение тканей может стать причиной серьезных последствий.
Без своевременного и правильно проведенного лечения риск утраты половой функции составляет 60%.
На место поражения рекомендуется наложить асептическую повязку и немедленно отправиться в больницу. При наличии сильного болевого синдрома разрешается принять любой обезболивающий препарат — Анальгин, Кетанов.
Особенности терапии
Лечение подобных травм в большинстве случаев проходит в ожоговом отделении больницы. Оно может включать как консервативные методы, так и оперативное вмешательство.
Традиционная терапия
Если больной страдает от выраженного болевого синдрома, ему вводят сильные обезболивающие средства (Промедол). При развитии шокового состояния врачи принимают необходимые реанимационные меры. В обязательном порядке устанавливается катетер. Он обеспечивает выведение мочи из мочевого пузыря, пока не спадет отек тканей полового члена. Очень часто проводят инфузионную терапию для восстановления водно-солевого баланса организма.
 Для снятия отека, воспаления, ускорения заживления поврежденных тканей, уничтожения патогенной микрофлоры используются различные мази и антисептические растворы:
Для снятия отека, воспаления, ускорения заживления поврежденных тканей, уничтожения патогенной микрофлоры используются различные мази и антисептические растворы:
- Синтомицин. Содержит в составе вещества, производящие антибактериальный эффект.
- Мирамистин. Применяется для обеззараживания, что актуально после получения ожоговой травмы.
- Хлоргексидин. Эффективный антисептический препарат, который отличается широким спектром действия.
- Левомеколь. Применяется для обработки раневой поверхности, что предотвращает инфицирование тканей и улучшает их восстановление.
- Пантенол. Применяется при легких ожогах, ускоряет регенерацию поврежденного эпидермиса.
Хирургическое вмешательство при лечении подобных травм подразумевает удаление некротизированных тканей, пересадку кожи, восстановление уретры. Часто выполняются пластические операции. Они направлены на возвращение первоначального внешнего вида пениса.
Народное лечение
Для предупреждения инфицирования тканей и ускорения процесса заживления при легком травмировании пениса возможно применение народных средств.
Врачи советуют ежедневно выполнять обработку проблемных участков слабым раствором марганцовки, настоями трав (ромашки, календулы).
 Для приготовления лекарств на растительной основе столовую ложку травы заливают 210 мл кипятка, процеживают спустя 15 минут.
Для приготовления лекарств на растительной основе столовую ложку травы заливают 210 мл кипятка, процеживают спустя 15 минут.
Лечение ожоговых травм, особенно если они локализованы на половых органах, стоит доверять специалистам. Они подберут лучшие препараты и методы терапии, которые помогут справиться с проблемой с минимальным риском для здоровья.
Источник
Дата публикации 24 августа 2020Обновлено 24 августа 2020
Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
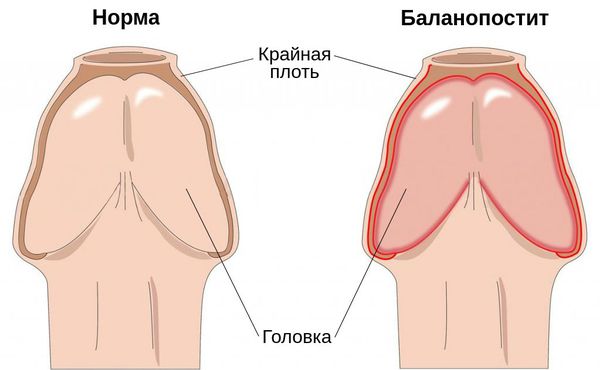
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога [1].
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией (наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
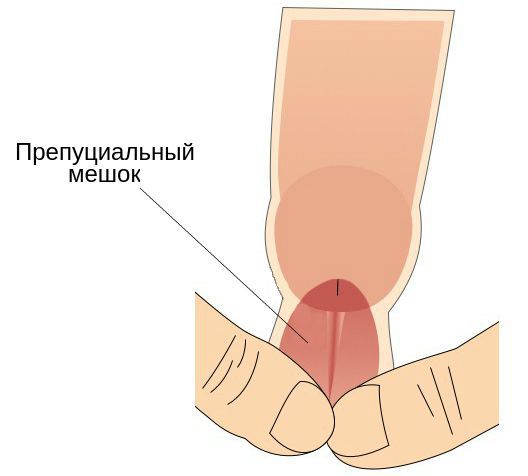
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) [2].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы баланопостита
Проявления баланопостита в целом не отличаются от воспалительных симптомов других локализаций. Чаще всего заболевание характеризуется триадой признаков воспаления: отёком, болью и покраснением. Однако вместо болевого синдрома при баланопостите обычно появляется зуд и жжение в поражённой области. На месте воспалительных очагов очень часто образуются эрозии (поверхностные раны), покрытые выделениями и налётом белого или жёлто-зелёного цвета [3].
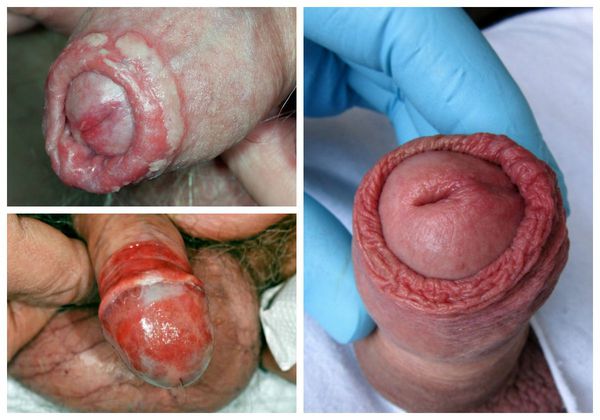
Один из важных диагностических признаков болезни — усиление симптомов во время и после полового акта. За счёт механического раздражения воспалённой кожи возникает покраснение, налёт или зуд. Также симптомы баланопостита могут усиливаться во время и после мочеиспускания.
Серьёзным симптомом выраженной воспалительной реакции является затруднённое и болезненное обнажение головки. Оно связано не только с самим воспалением, но и с осложнениями в виде воспалительных спаек и фимоза (сужения крайней плоти). Чаще всего спайки возникают у детей. Они образуются через несколько дней после начала заболевания и прогрессируют в случае позднего обращения к врачу.
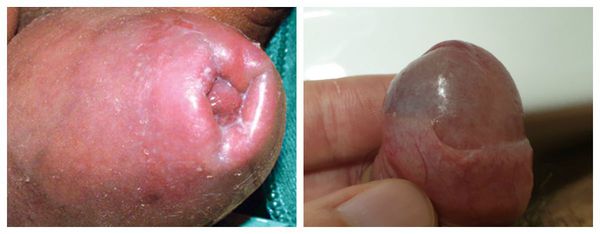
Патогенез баланопостита
Головка, внутренний листок крайней плоти и образуемый ими препуциальный мешок являются единым анатомическим образованием. В состоянии покоя у необрезанных мужчин головка находится внутри препуциального мешка, который защищает её от внешних травматических и температурных факторов [4]. Во внутреннем листке крайней плоти содержится большое количество сальных желёз. Секрет, который они вырабатывают, увлажняет и смазывает головку для её беспрепятственного обнажения при потребности. Во время эрекции за счёт увеличения полового члена и расправления крайней плоти головка обнажается, а препуциальный мешок исчезает.
Такие особенности строения полового члена у необрезанных мужчин способствует развитию баланопостита [5]. Также к предрасполагающим факторам относятся суженное отверстие препуциального мешка и избыточная (удлинённая) крайняя плоть, которая даже при максимальной эрекции покрывает головку полностью или частично. Несмотря на отсутствие перечисленных факторов, у обрезанных мужчин также возникает баланопостит, хотя реже, чем у необрезанных.
Другим фактором, способствующим развитию болезни, является плохая гигиена. При этом в полости препуциального мешка скапливается так называемая смегма. Она является смесью выделений сальных желёз, лейкоцитов и слущенного эпителия. В норме смегма постоянно обновляется за счёт гигиены или регулярной половой жизни. При нарушении процессов обновления она скапливается и становится прекрасной средой для размножения микроорганизмов и развития воспаления окружающих тканей.
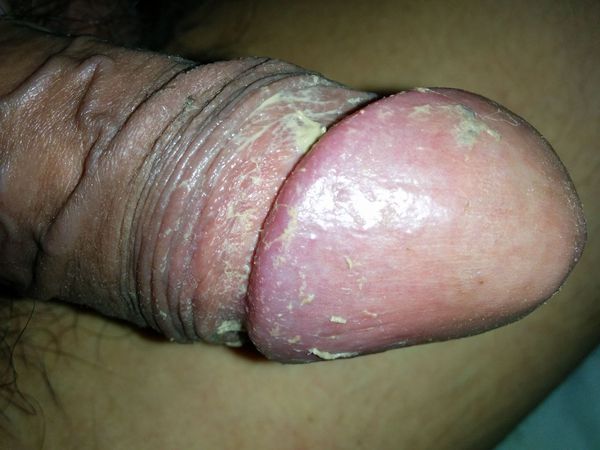
Процесс воспаления в итоге приводит к нарушению функции полового члена. В начале болезни возникает покраснение, которое сопровождается зудом или жжением, в некоторых случаях — появлением налёта. Затем присоединяется отёк, возникает боль. В итоге заболевание приводит к невозможности вести половую жизнь, а при самом неблагоприятном развитии — к острой задержке мочеиспускания.
Классификация и стадии развития баланопостита
Классификаций баланопостита довольно много, так как исследованием этого заболевания занимаются врачи нескольких специальностей: урологи, андрологи, дерматовенерологи, хирурги и педиатры. Наиболее полно этиологическую и клиническую картину болезни отображает классификация, представленная Британской ассоциацией сексуального здоровья и ВИЧ (BASHH). Она рекомендована для практического применения в странах Европы [6].
Согласно классификации BASHH, выделяют два типа баланопостита: инфекционный и неинфекционный. Инфекционный баланопостит, в зависимости от причинного фактора, разделяют на восемь подтипов:
- Candida albicans. Грибы этого рода являются частой причиной баланопостита ввиду их широкого распространения у женщин, нерационального применения антибиотиков и увеличения частоты вторичных иммунодефицитов. Обычно Candida albicans передаются половым путём. Но бывают случаи заражения, не связанные с сексуальной активностью: при сахарном диабете или после антибиотикотерапии [10][12].
- Trichomonas vaginalis. Трихомонады являются простейшими микроорганизмами. Они паразитируют в половых органах как мужчин, так и женщин. Передаются половым путём [13].
- Streptococcus (A, B). Стрептококки могут бессимптомно присутствовать в половой сфере, но при заболевании их концентрация резко увеличивается [15].
- Anaerobes (бактероиды, фузобактерии, актиномицеты, клостридии). Обнаружение анаэробов на коже головки полового члена часто ассоциируется с хроническим неспецифическим уретритом и баланопоститом. Причём в основном развитие этих заболеваний связано не с одним видом возбудителей, а сразу с несколькими (т. е. с микст-инфекцией).
- Gardnerella vaginalis. Гарднереллёз довольно часто становится причиной воспалительных реакций половых органов. Распространённость G. vaginalis среди урологических больных в целом составляет 8 %, а при баланопостите, не обусловленном Candida — до 31 % [14].
- Staphylococcus aureus. Наличие золотистого стафилококка часто не вызывает никаких симптомов, но в некоторых случаях может стать причиной болезни [16].
- Treponema pallidum. При локализации первичного очага инфекции на головке или крайней плоти бледная трепонема вызывает баланопостит, но уже специфический — ассоциированный с сифилисом.
- Herpes simplex virus. Вирус простого герпеса 1-го и 2-го типа тоже может быть причиной воспаления [18].
Неинфекционные баланопоститы делятся на два подтипа:
- обусловленные заболеваниями кожи — склеротическим лихеном, баланопоститом Зуна, красным плоским лишаём, контактным аллергическим дерматитом, псориазом и др.;
- обусловленные другими причинами — травмами, раздражением, несоблюдением гигиены и др.
Осложнения баланопостита
К осложнениям баланопостита относятся:
- фимоз;
- парафимоз;
- стриктура уретры;
- некроз головки полового члена;
- паховый лимфангиит и лимфаденит.
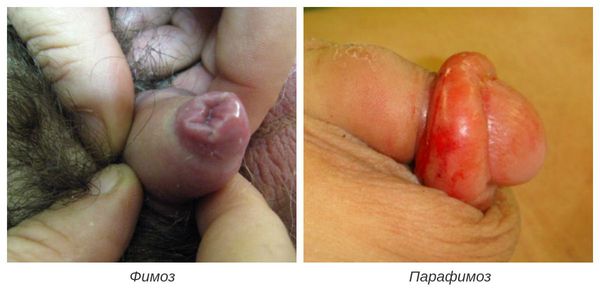
Фимоз — кольцевидное сужение крайней плоти, препятствующее обнажению головки. Его развитие связано с образованием рубцовой ткани и потерей эластичности крайней плоти. Особенно часто он возникает при рецидивирующем или торпидном (вялотекущем, длительном) течении баланопостита, а также при его сочетании с системными заболеваниями (в частности с сахарным диабетом). В редких случаях при выраженном сужении крайней плоти возникает хроническая задержка мочеиспускания, требующая неотложного лечения.
Парафимоз — кольцевидное ущемление головки суженной крайней плотью в процессе её раскрытия. При этом вправить обратно головку не удаётся [7]. Это состояние требует незамедлительного обращения к врачу, так как из-за сдавления сосудов головки может развиться некроз (гангрена) головки полового члена.
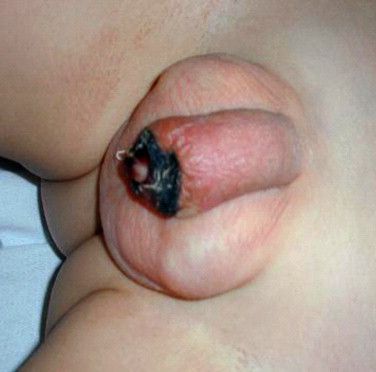
Некроз головки полового члена — редкое, но грозное осложнение. Чаще всего связано с наличием анаэробной инфекции, в частности фузобактерий [17]. Молниеносное течение этого осложнения, так называемая гангрена Фурнье, может привести к гибели пациента. На начальной стадии гангрена Фурнье проявляется в виде обычного баланопостита. Её особенностью является быстрое распространение воспаления в виде покраснения, отёка и крепитации тканей (их потрескивания при нажатии), а также образование массивного некроза гениталий. Она возникает, как правило, на фоне выраженных иммунодефицитных состояний (в т. ч. хронического алкоголизма, ВИЧ-инфекции) и сопровождается мощнейшей интоксикацией.
Стриктура уретры — сужение мочеиспускательного канала. Возникает при длительно протекающем баланопостите либо в связи с наличием специфического возбудителя, вызывающего активное деление клеток. Проявляется затруднённым мочеиспусканием и неполным опорожнением мочевого пузыря. Способствует развитию хронической инфекции мочевыводящих путей (циститу, пиелонефриту, гидронефрозу) и даже хронической почечной недостаточности.
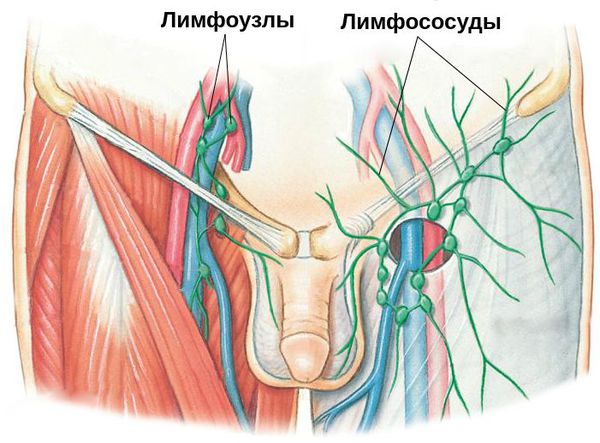
Паховый лимфаденит и лимфангиит — воспаление паховых лимфатических узлов и сосудов. Данное осложнение свидетельствует о распространении инфекции за пределы поражённого органа. Как правило, оно требует коррекции проводимых лечебных мероприятий.
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования [16].
Основные:
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные:
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Лечение баланопостита
Тактика лечения зависит от стадии развития процесса, наличия осложнений или сопутствующих заболеваний.
При неосложнённом баланопостите, который возник впервые, показана местная терапия в виде нанесения растворов или лечебных мазей на место поражения. Выбор лекарственного средства зависит от вида предполагаемого или подтверждённого возбудителя [9][11]. Это могут быть антибактериальные, противогрибковые или противовирусные препараты.
В случае рецидива заболевания или выраженной воспалительной реакции, особенно при повышении температуры тела, показано назначение соответствующих лекарств в виде таблеток, капсул или инъекций. При этом необходимо учитывать результаты обследований по определению вида возбудителя. В случае выявления сахарного диабета обязательно назначение препаратов, снижающих уровень глюкозы в крови.
Некоторые осложнения баланопостита требуют операционного лечения. При развитии фимоза показана циркумцизия, или обрезание. При этом вмешательстве удаляется рубцово-изменённая крайняя плоть, после чего накладываются швы. В результате головка становится полностью обнажённой. Эту же операцию рекомендуют при большом количестве рецидивов. Эффективность циркумцизии доказана в ряде исследований [19][20][21][22].
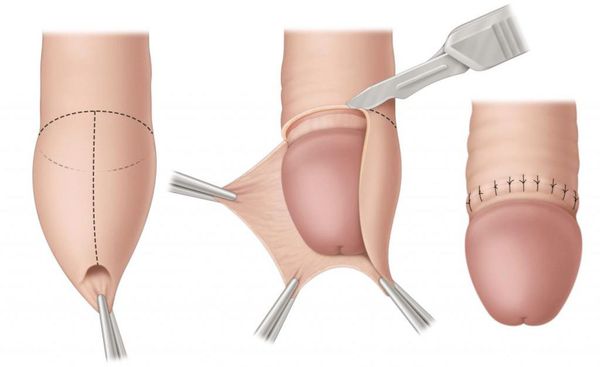
В случае парафимоза проводится операция по рассечению ущемляющего кольца и вправлению головки.
Тактика лечения стриктуры уретры зависит от расположения и размеров стеноза. Для расширения уретры потребуется меатотомия — рассечение наружного отверстия мочеиспускательного канала с наложением швов. При большой протяжённости стриктуры показана пластика уретры.
Однако большинство осложнений и рецидивов заболевания удаётся избежать благодаря своевременному обращению к врачу и проведённому медикаментозному лечению.
Прогноз. Профилактика
Прогноз чаще всего благоприятный. В случае точного выяснения причины заболевания и вовремя начатой терапии наступает полное излечение. Однако при отсутствии лечения или наличии сопутствующей патологии (например сахарного диабета) не исключается появление осложнений, которые потребуют коррекции, в частности оперативного вмешательства. При развитии такого осложнения, как гангрена Фурнье, летальность составляет, по данным разных авторов, от 4 до 54 % [23].
Профилактика баланопостита, как ни странно, начинается с младенчества. Она заключается в гигиене наружных половых органов. В первые годы жизни ребёнка она проводится родителями, затем прививается детям в виде соблюдения элементарных санитарно-гигиенических правил.
Также нужно уделять внимание вопросам раскрытия головки. Дело в том, что у младенцев кожа крайней плоти недостаточно растяжима, поэтому до 5-6-летнего возраста головка раскрывается не у всех мальчиков [8]. Данный физиологический фимоз не является заболеванием. Однако если в дальнейшем головка по-прежнему не раскрывается — это повод обратиться к врачу.
После начала половой жизни микрофлора половых органов может измениться. Любые новые бактерии, грибки и вирусы, проникающие в организм мужчины во время незащищённых половых актов, способствуют истощению его защитных сил и возникновению инфекции. Поэтому важным средством профилактики баланопостита, равно как и инфекций, передающихся половым путём, является использование презервативов.
Не менее важным средством профилактики баланопостита является соблюдение гигиенических правил у взрослых. Так называемая «болезнь грязных рук» возможна в любом возрасте. Чтобы избежать занесения инфекции, нужно не только мыть руки перед мочеиспусканием (особенно если приходится работать в антисанитарных условиях), но и регулярно принимать душ или ванну, тщательно промывая головку и крайнюю плоть.
Так как баланопостит является первым проявлением некоторых соматических заболеваний, необходимо не реже одного раза в год осуществлять контроль общего холестерина и глюкозы в крови для исключения скрытых микрососудистых нарушений.
Источник
