Классификация вывихов шейного отдела позвоночника
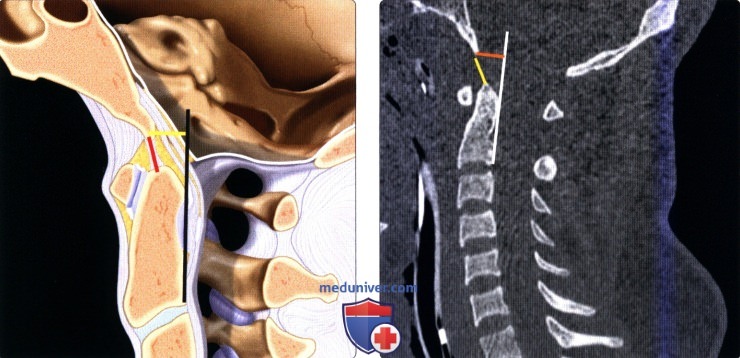
Классификация переломов краниовертебрального сочленения и позвонкова) Краниовертебральное сочленение. Переломы мыщелков затылочной кости подразделяются на два типа: • Тип I = оскольчатый перелом, возникающий на фоне аксиальной нагрузки, при сохранении целостности одного из мыщелков перелом считается стабильным • Тип II = перелом мыщелка затылочной кости в сочетании с переломом основания черепа, большинство переломов стабильны • Тип III = отрывной перелом, возникающий вследствие натяжения крыловидных связок, может становиться причиной затылочно-шейной нестабильности Согласно данным последних исследований (Maserati, 2009), первичная диагностика должна быть направлена на выявление изменений нормальных анатомический взаимоотношений в краниовертебральном сочленении. При выявлении в ходе первичного обследования перелома или изменения нормальных анатомических взаимоотношений показаны окципитоспондилодез или наружная стабилизация гало-аппаратом, а если первичное обследование по тем или иным причинам откладывается, показана иммобилизация жестким шейным воротником. 1. Атланто-затылочная диссоциация (дислокация)/дистракционное повреждение С0-С1. Полный (диссоциация) или частичный (подвывих) разрыв связок между затылочной костью и С1 может происходит в одном из трех направлений: (1) передне-верхнее смещение черепа относительно позвоночника — наиболее частое повреждение; (2) чисто дистракционное повреждение со смещением черепа вверх; (3) задняя дислокация черепа — наиболее редкий тип повреждения. Для оценки характера травматических изменений краниовертебрального сочленения существует множество параметров, многие из которых были предложены еще в эпоху, когда рентгенография была единственным методом визуализации этой области. Современные же методы визуализации — КТ и МРТ-позволяют напрямую оценить состояние тканей в зоне повреждения, поэтому многие из ранее использовавшихся методик утратили свое значение. Согласно данным литературы, для оценки атланто-затылочного сочленения следует опираться на следующие параметры: Базион-дентальный интервал (БДИ)-патологией считается увеличение его размера на сагиттальном КТ-срезе более 10 мм. Суммарное смещение мыщелков (сумма расстояний между центрами мыщелков затылочной кости и мыщелковой ямкой С1 ) — патологией считается увеличение этого параметра более 4,2 мм. Увеличение высоты суставной щели атланто-затылочного сустава более 2 мм у взрослых также считается патологическим изменением. Эти же 2 мм также считаются верхней границей нормы и у детей, не достигших 18-летнего возраста. Другие параметры, например, отношение Пауэрса или линии Ли, отличаются недостаточной чувствительностью и специфичностью, поэтому использовать их не рекомендуется. «Правило 12» Харриса для БДИ и базион-аксиального интервала применимолишь для стандартной рентгенографии, которая у пациента с острой травмой имеет ограниченное применение, в таких случаях чаще назначается КТ.
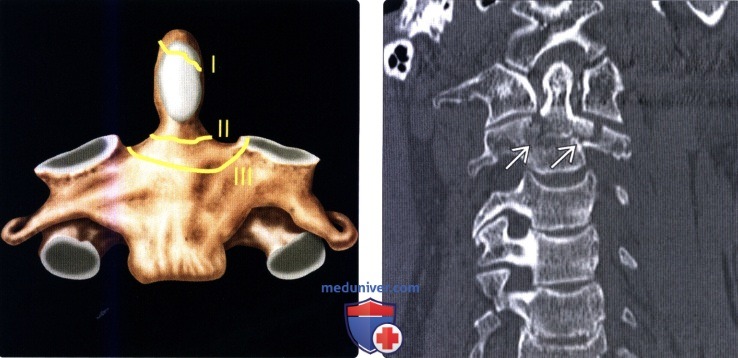
2. Переломы С1: 3. Атланто-аксиальная нестабильность: 4. Классификация атланто-аксиальных ротационных подвывихов (Fielding, 1977): 5. Зубовидный отросток: 6. Переломы дуги С2 (Effendi, 1981): 7. Переломы тела С2 (Fujimura, 1996):
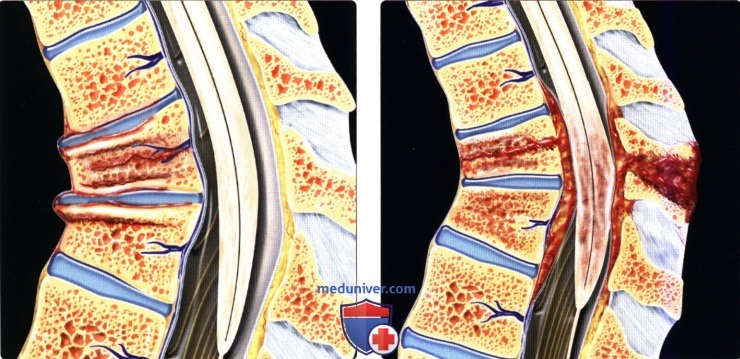
б) Классификация переломов шейных позвонков: 1. Гиперфлексионные повреждения: P.S. В 1930-х годах в Австралии рабочие, занятые копанием глубоких рвов, порой вынуждены были выбрасывать глинозем на 3-5 метров выше себя, для чего использовались специальные лопаты с длинным черенком. Вязкая глина иногда не соскальзывала со штыка лопаты, а прилипала к нему, а рабочий чувствовал «щелчок» и острую боль в межлопаточной области и не мог продолжать работать. Так появилось название этого перелома. 2. Гиперфлексионно-ротационные повреждения: 3. Гиперэкстензионно-ротационные повреждения: 4. Повреждения вследствие вертикальной компрессии: 5. Гиперэкстензионные повреждения: 6. Повреждения в результате бокового сгибания: 7. Классификация повреждений субаксиальных шейных позвонков (Vaccaro, 2007):
в) Классификация переломов грудопоясничного отдела позвоночника: 1. Двухколонная модель Holdsworth (1963): 2. Трехколонная модель Denis (1983): 3. Подклассификация взрывных переломов Denis (1984):
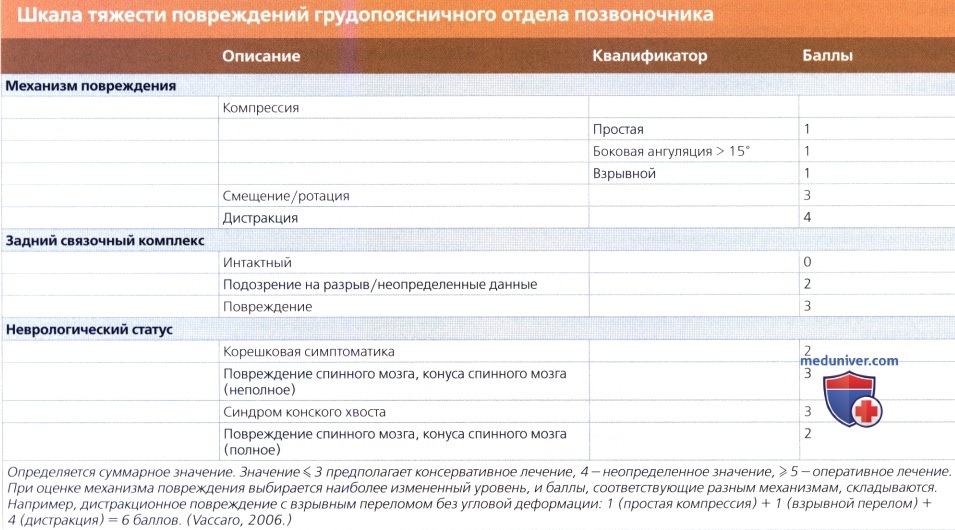
г) Патоморфологическая классификационная система Magerl/АО (1994): д) «Load-sharing»2 классификация McCormack (1994): е) Классификация и степень тяжести повреждений грудопоясничного отдела позвоночника (TLICS) (Vaccaro, 2006): ж) Нестабильные переломы. Шейный отдел позвоночника: з) Список использованной литературы: — Также рекомендуем «Рентгенограмма, КТ атланто-затылочной дислокации» Редактор: Искандер Милевски. Дата публикации: 29.7.2019 |
Источник
Подвывих шейного позвонка – это патологическое состояние, сопровождающееся частичным смещением суставных поверхностей шейных позвонков относительно друг друга. Чаще всего страдает атлант (первый шейный позвонок). Причиной развития может стать нескоординированное сокращение шейных мышц, давление или удар по голове. Проявляется болями в шее, вынужденным положением головы, головокружениями, нарушениями чувствительности и движений туловища и конечностей. Диагноз уточняется на основании рентгенографии, КТ и МРТ. Лечение консервативное – вправление, иммобилизация.
Общие сведения
Подвывих шейного позвонка – частичное смещение суставных поверхностей двух соседних позвонков. Может возникать вследствие удара, падения или резкого поворота головы. Иногда остается не диагностированным. Самым широко распространенным в травматологии и ортопедии является ротационный подвывих атланта (С1), составляющий около 30% от общего числа повреждений шейного отдела позвоночника. Как правило, подвывихи позвонков являются изолированной травмой. При адекватной терапии исход благоприятный.
В ряде случаев (обычно при падении с высоты) подвывихи II шейного и нижележащих позвонков сочетаются с другими травматическими повреждениями: переломами позвонков, ЧМТ, переломами костей конечностей, повреждением грудной клетки, тупой травмой живота и т. д. При наличии сочетанных повреждений, особенно – ЧМТ и переломов позвонков прогноз ухудшается, а вероятность возникновения неврологических осложнений увеличивается. Лечением изолированных подвывихов занимаются врачи-травматологи. При выявлении сопутствующей неврологической симптоматики больных передают в ведение нейрохирургов.
Подвывих шейного позвонка
Причины
Причиной подвывиха атланта в детском возрасте обычно становится резкий нескоординированный поворот головы. Травма возникает во время уроков физкультуры, активных игр или занятий спортом, реже – при первом движении после состояния покоя (например, после сна). Кроме того, как у детей, так и у взрослых подвывих С1 может развиваться вследствие внешнего пассивного или активного воздействия на голову или шею (например, при ударе волейбольным мячом во время игры). У взрослых ротационные подвывихи атланта выявляются значительно реже, чем у детей.
Причиной подвывиха С1 у новорожденных может стать даже незначительная травма при продвижении по родовым путям. Сухожильный и связочный аппарат младенцев еще недостаточно зрелый, поэтому при значительной амплитуде движений связки могут растягиваться и разрываться. Если во время движения по родовым путям головка отклоняется от центральной оси тела, давление родовых путей может вызвать дислокацию одного позвонка относительно другого. Такие повреждения достаточно часто остаются нераспознанными.
Подвывих остальных шейных позвонков обычно возникает в результате достаточно интенсивной травмы, например, падения на наклоненную голову. Причиной повреждения может стать ныряние на мелководье, удар головой, падение на голову или на лицо, обвалы в шахтах, неправильно выполненные кувырки, нарушение техники при стойке на голове, падение во время катания на коньках, удар затылком во время виса на перекладине и т. д. Иногда двухсторонний подвывих позвонков развивается при хлыстовом механизме травмы – избыточном резком сгибании шеи с ее последующим разгибанием или, наоборот, силовом переразгибании с последующим интенсивным сгибанием.
Симптомы подвывиха
При повреждении обычно наблюдаются боли в шейном отделе позвоночника, вынужденное положение головы, болезненность при пальпации, напряжение мышц и отек мягких тканей шеи. Кроме того, при сдавлении нервных корешков и спинного мозга могут возникать головокружения, нарушения сна, головные боли, судороги в руках, боли в спине, плечах, нижней или верхней челюсти, шум в ушах, ощущение мурашек в пальцах, снижение объема и силы движений в верхних и нижних конечностях.
Для ротационного подвывиха С1 характерны следующие признаки: боль в верхних отделах шеи, поворот головы в сторону (при правостороннем подвывихе – влево, при левостороннем – вправо), резкое усиление боли при попытке движений, невозможность повернуть голову в больную сторону. В отдельных случаях наблюдаются головокружения и потеря сознания. При подвывихах С2-С3 возникают боли в шее, затруднение глотания и ощущение отечности языка. Подвывихи нижних шейных позвонков проявляются болями в шее, иррадиирующими в плечо. Возможно также вздутие живота, боли или неприятные ощущения за грудиной.
Врожденные подвывихи шейных позвонков в первые месяцы жизни часто протекают бессимптомно. При увеличении вертикальных нагрузок (стоянии и ходьбе) возникает необходимость выполнять сложные движения, в том числе – и в шейном отделе позвоночника, и патология нередко проявляется в нарушении выработки стереотипов походки (неправильной походке). В отдаленном периоде у таких детей могут отмечаться головные боли, дефицит внимания, ухудшение памяти, быстрая утомляемость и повышенная капризность.
Диагностика
Основным инструментальным методом диагностики подвывиха шейных позвонков является рентгенография позвоночника с использованием как стандартных (боковой и прямой), так и дополнительных проекций: косых снимков, снимков через рот, рентгенограмм в положении разгибания и сгибания шеи. Перечень дополнительных проекций, назначаемых в каждом конкретном случае, определяется с учетом предположительного уровня повреждения. Наряду с рентгенографией могут быть назначены КТ и МРТ.

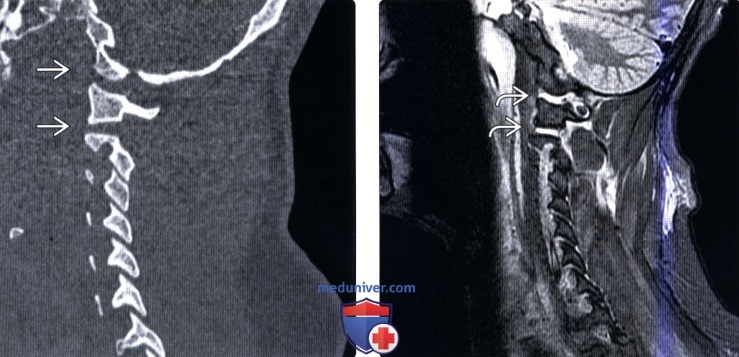
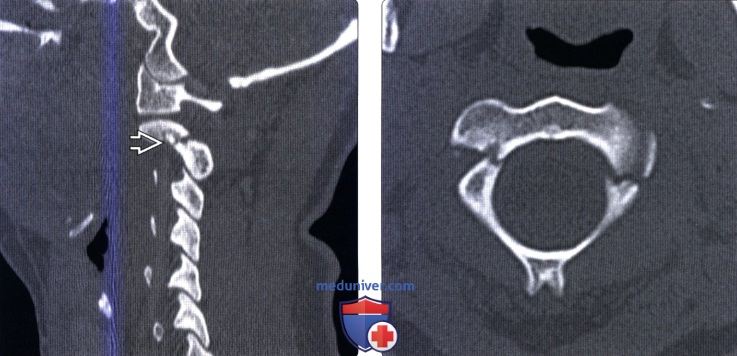
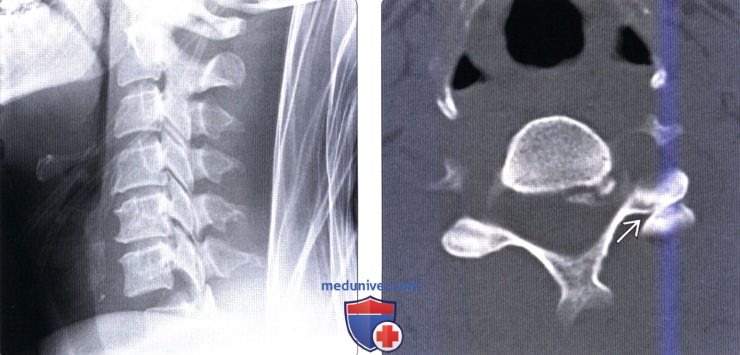
КТ головы и шеи. Нарушение соотношения зубовидного отростка осевого позвонка (красная стрелка) и передней дуги атланта (синяя стрелка).
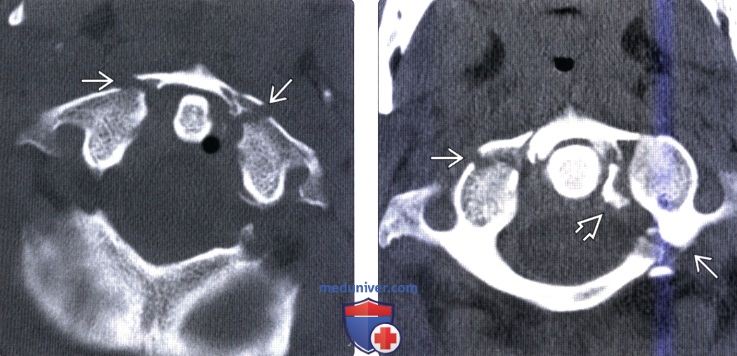
На КТ позвоночника выявляется уменьшение высоты диска и смещение суставных поверхностей, а при подвывихе С1 – асимметрия между атлантом и зубом. Проведение МРТ позвоночника позволяет уточнить состояние мягких тканей. Кроме того, пациентам с подозрением на подвывих позвонков назначают консультацию невролога для выявления возможных неврологических нарушений. При застарелых подвывихах и подозрении на ухудшение кровоснабжения головного мозга показана реоэнцефалография.

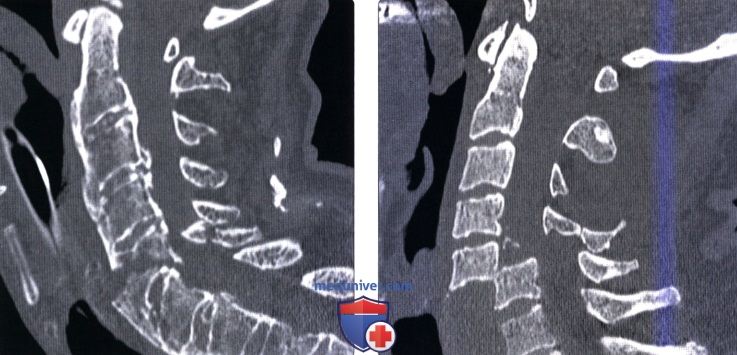
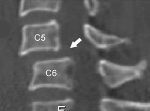
КТ головы и шеи (этот же пациент). Подвывих в срединном атланто-аксиальном суставе, зубовидный отросток (красная стрелка) смещен вправо.
Лечение подвывиха шейного позвонка
При травме шеи необходимо полностью обездвижить голову и шею пострадавшего. Если пострадавший находится в автомобиле, следует сначала надежно зафиксировать шею, а уже затем доставать его из транспортного средства. Для фиксации применяют специальные шины. При отсутствии шин можно использовать самодельный воротник из нескольких слоев ваты, завернутой в марлю, главное – чтобы он надежно фиксировал поврежденный отдел и при этом не препятствовал дыханию. Самостоятельное вправление подвывиха категорически запрещается, манипуляцию может проводить только квалифицированный специалист в условиях стационара.
Процедуру желательно осуществлять в ранние сроки, поскольку с течением времени нарастает отек мягких тканей, и вправление подвывиха становится затруднительным. Обычно применяется петля Глиссона. Пациента укладывают на спину с небольшой плоской подушкой под плечами. Возможно как постепенное вправление с использованием небольшого груза, так и одномоментная манипуляция, во время которой травматолог при помощи петли осуществляет тягу, а затем производит разворот головы.
В момент вправления слышится характерный негромкий щелчок, пациент отмечает уменьшение боли и исчезновение препятствия движениям. Из-за повреждения связочного аппарата после вправления легко может возникнуть повторный подвывих, поэтому больному запрещают двигать головой и накладывают воротник Шанца или краниоторакальную повязку на срок от 2 недель до 3 месяцев (в зависимости от уровня и характера подвывиха). После вправления обязательно выполняют контрольную рентгенографию.
В последующем используют лекарственную терапию, физиолечение, массаж и ЛФК. По показаниям для расслабления мышц шеи назначают толперизон, для нормализации деятельности нервной системы и улучшения кровообращения – витамины группы В, для улучшения микроциркуляции – пентоксифиллин. Массаж может применяться с первых дней после травмы, его цель – расслабление мышц, улучшение питания и кровоснабжения тканей. Используются преимущественно щадящие методики – поглаживания и растирания.
Занятия ЛФК начинают сразу после вправления и продолжают вплоть до выздоровления. На начальном этапе выполняют только упражнения для плеч и надплечий. После снятия воротника Шанца в комплекс добавляют движения шеей. Все упражнения необходимо делать осторожно и аккуратно, постепенно увеличивая нагрузку. Одновременно с занятиями ЛФК применяют физиотерапевтические восстановительные методики: электрофорез с новокаином, ультразвук и тепловые процедуры.
Источник