Гематома желудка у ребенка
Осмотр детей при закрытом повреждении органов. Признаки забрюшинной гематомыОбследование ребенка начинается с оценки общего состояния пострадавшего и определения местонахождения ссадин, кровоподтеков и т. д. При осмотре ребенка с подозрением на повреждение внутренних органов брюшной полости отмечают состояние кожных покровов и видимых слизистых оболочек. Как правило, у таких детей появляются характерные черты абдоминального синдрома: бледность, иногда с небольшим цианозом кожных покровов, несколько заостренные черты лица. Во время осмотра больного измеряют величину АД и определяют характер пульса, тип дыхания. При бессознательном состоянии больного врачу приемного покоя необходимо уяснить: имеет ли он дело с травмой мозга или же с явлениями шока; что это — острое малокровие и. коллапс или же комбинация ряда повреждений. После предварительного осмотра ребенка и оценки его общего состояния переходят к детальному осмотру — аускультации и ощупыванию отдельных областей тела ребенка, начиная с менее болезненных и заканчивая теми областями, обследование которых неприятно для ребенка (зев, прямая кишка). Ощупывая и осматривая голову ребенка, обращают внимание на наличие ссадин, ран, кровоподтеков, отсутствие участков вдавления, одновременно осматривают слуховые проходы и нос, а также определяют функцию черепно-мозговых нервов. Затем приступают к осмотру и пальпации грудной клетки. При этом устанавливают, участвует ли она в акте дыхания или по какой-либо причине дыхание затруднено, есть ли крепитация, свидетельствующая о подкожной эмфиземе, и подвижность ребер при их повреждении. Перкутируя грудную клетку, определяют участки с измененным перкуторным звуком за счет пневмо- или гемоторакса.
Окончив осмотр, аускультацию, перкуссию и пальпацию грудной клетки ребенка, переходят к осмотру и пальпации его верхних и нижних конечностей, при этом устанавливают, нет ли нарушения их функции (деформация и ограничение подвижности в области суставов) , одновременно проверяя функцию двигательных и чувствительных нервов. После этого переходят к пальпации, перкуссии и аускультации области живота ребенка и прилегающих к ней пограничных областей (поясничная область, область таза). Окончив осмотр живота, приступают к его аускультации. При наличии в брюшной полости крови, мочи, желчи перистальтические шумы становятся еле прослушиваемыми и редкими. При разрывах различных участков желудочно-кишечного тракта перистальтика быстро исчезает за счет присоединяющихся явлений раздражения брюшины, а в дальнейшем перитонита и пареза кишечника. В случае забрюшинной гематомы, располагающейся вблизи чревных нервов, кишечная перистальтика и шумы затихают, а затем нередко совсем прекращаются — развивается метеоризм. Спустя 5—6 ч, если гематома не нарастает, перистальтика постепенно восстанавливается. Окончив аускультацию брюшной полости, приступают к перкуссии и пальпации ее. Пальпация не должна причинять ребенку неприятных или болезненных ощущений. С этой целью ее производят теплой рукой, начиная с легкого поглаживания наименее болезненных областей и постепенно переходя к месту наибольшей болезненности. Пальпация дает представление о наличии и локализации напряжения мышц брюшной стенки и болезненности, одновременно выявляются и симптомы раздражения брюшины (симптомы Блюмберга—Щеткина и др.). Нередко при пальпации живота в первые часы после травмы можно обнаружить зону наибольшего напряжения и болезненности на ограниченном участке передней брюшной стенки (область левого или правого подреберья), что указывает на локализацию того или иного повреждения. При этом важно, чтобы ребенок, насторожившийся в ожидании боли, успокоился и не препятствовал обследованию. Плач, возбуждение, грубая пальпация живота приводят к активному сокращению мышц брюшной стенки. Истинное напряжение мышц удается обнаружить только при методически правильной, осторожной пальпации живота. — Также рекомендуем «Перкуссия брюшной полости детей. Лабораторные исследования при закрытых травмах органов» Оглавление темы «Травмы полых органов детей. Закрытые травмы органов»: |
Источник
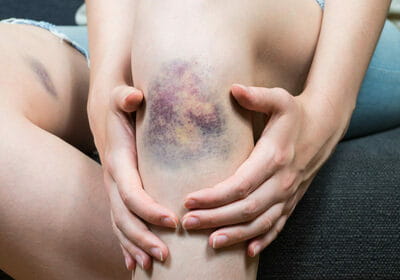
Скопление сгустков или жидкой крови в мягких тканях тела, образовавшееся из-за разрыва кровеносных сосудов, называют гематомой. Самой распространенной разновидностью патологии является обычный синяк. Однако это понятие включает намного более тяжелые и сложные случаи, которые нельзя оставлять без квалифицированной медицинской помощи. Кровь, вытекающая из сосуда, раздражающе действует на окружающие его ткани, следствием чего становится появление болезненных ощущений, отека тканей и других признаков развивающегося воспаления. Кроме того, гематома сдавливает расположенные рядом с ней ткани или органы, что может привести к развитию осложнений.
Общие сведения
Основной причиной гематом являются ушибы – закрытые повреждения мягких тканей, полученные вследствие удара или падения. Сильный удар приводит к разрыву стенки мелких кровеносных сосудов, из-за чего кровь сквозь места прорывов начинает вытекать в подкожную клетчатку, мягкие ткани или полости организма. Гематомы образовываются в разных частях тела – на конечностях, туловище и даже на голове. Помимо ушибов, причинами гематом становятся интенсивные сдавления и растяжения тканей при вывихах или переломах.
Повреждения небольшого размера, как правило, не требуют никакого лечения и рассасываются самостоятельно в течение нескольких дней. При образовании обширных гематом существует риск попадания инфекции и развития нагноения. Наиболее часто гематомы образуются у представителей младших возрастных групп – детей, подростков и молодежи, которым присуща высокая физическая активность. Еще одной «группой риска» являются люди с повышенной хрупкостью сосудистой стенки, а также с нарушениями свертываемости крови.
Почему гематома меняет цвет
Медики выделяют три отдельные стадии гематомы, через которые она должна пройти, прежде чем полностью исчезнуть. Каждая из них характеризуется определенным цветом кожи, сквозь которую просвечивает кровоизлияние.
- Появление синяка. Сразу после ушиба мягких тканей ощущается резкая боль, участок кожи в поврежденном месте становится багрово-красным и напухает из-за отека тканей, затем красный цвет постепенно сменяется синим. Красный цвет придают эритроциты, содержащие большое количество гемоглобина. Спустя несколько часов гемоглобин начинает разрушаться, и место ушиба синеет. Из-за отека и воспаления ткани в поврежденном месте повышается температура.
- Позеленение. Спустя два-три дня отек и температура уменьшаются, состояние тканей более-менее нормализуется, однако сохраняются незначительные болевые ощущения при надавливании. Синий оттенок кожи понемногу переходит в зеленоватый цвет.
- Пожелтение. Примерно к пятому дню отек полностью проходит, остатки гемоглобина распадаются и выводятся из тканей. Место ушиба становится желтоватым, затем приобретает обычный цвет.
Визуальные симптомы гематом наиболее хорошо заметны в случаях, когда излияние крови происходит в подкожном слое. Если же сгусток образуется в более глубоких слоях мягких тканей, то снаружи заметна лишь небольшая, но болезненная припухлость. Такие образования намного более опасны, поскольку процесс протекает незаметно и может сопровождаться осложнениями.
Виды повреждений

Чем быстрее образуется гематома, тем тяжелее протекает выздоровление. Травмы этого рода подразделяют на:
- легкие, развивающиеся в течение суток, сопровождающиеся слабыми болезненными ощущениями и не требующим специального лечения;
- средней тяжести, для появления которых требуется не более 5-6 часов, сопровождающиеся заметной припухлостью и болью, ухудшающие двигательную функцию конечности;
- тяжелые, образующиеся в течение 2 часов после ушиба, сопровождающиеся нарушением функций конечности, острой болью и заметной припухлостью.
Лечение гематом среднего и тяжелого типа должно проводиться под наблюдением врача, чтобы исключить возможные негативные последствия травмы.
Кроме тяжести повреждения, существуют и другие критерии классификации гематом:
- по глубине расположения – под кожей, под слизистой оболочкой, в толще мышечной ткани, под фасцией и т.д.;
- по состоянию разлитой крови – несвернувшиеся (свежие), свернувшиеся и лизированные (заполненные старой кровью, которая не способна к свертыванию);
- по характеру распространения крови – диффузные (кровь пропитывает ткань и быстро распространяется), полостные (кровь скапливается в полости между тканями) и осумкованные (с течением времени полость, заполненная кровью, окружается «сумкой» из соединительной ткани);
- по состоянию сосуда – пульсирующие (кровь свободно выливается из сосуда и втекает обратно) и непульсирующие (разрыв сосуда быстро запечатывается тромбом).
Практически всегда кровоизлияние представляет опасность для здоровья, поэтому для ликвидации его последствий нужно сразу после травмы обратиться за врачебной помощью.
Методы обследования
Для диагностики гематом необходимо обратиться к травматологу. При локализации кровоизлияния глубоко в мышечной ткани, суставах либо внутренних органах визуальный осмотр дает слишком мало информации, чтобы врач мог объективно оценить тяжесть поражения и степень опасности травмы. В таких ситуациях больному назначают:
- УЗИ поврежденной части тела, органа или сустава;
- рентгенографию поврежденной части тела;
- КТ или МРТ;
- пункцию (прокол специальной иглой) сустава или органа, в котором предположительно скопилась кровь.
По результатам обследования врач назначает соответствующие процедуры.
Как убрать гематомы?
После установления характера и особенностей гематомы лечение назначают в соответствии с полученной информацией:
- назначают процедуры УВЧ;
- проводят хирургическое вскрытие для удаления скопившихся сгустков и промывания полости;
- госпитализируют пациента в хирургическое отделение для вскрытия и дренирования с последующей терапией антибиотиками.
Сроки восстановления зависят от масштабов поражения, наличия или отсутствия инфекции и других факторов.
Часто возникающие вопросы
Как избавиться от гематомы народными методами?
Народные средства помогают только при небольших и неопасных поверхностных повреждениях. Для ускорения рассасывания к синяку можно прикладывать компресс из размятого капустного листа, смешанную с вазелином бодягу, смоченные в растворе мумие тампоны. При глубоко расположенных или обширных повреждениях необходимо обратиться к врачу.
Чем опасна гематома?
Наибольшую опасность для здоровья, а иногда и для жизни представляют гематомы, образующиеся в глубине тканей, внутри органов или суставов. Крупное кровоизлияние опасно возможным развитием инфекции, воспалением и нагноением. При повреждении сустава может развиться бурсит, синовит или гемартроз, результатом чего становится инвалидность. Кровь в полости брюшины приводит к перитониту. Гематомы головного мозга приводят к нарушению функций этого органа с тяжелыми последствиями в виде ухудшения когнитивных функций, паралича частей тела и др.
Как лечить гематому в первые часы после травмы?
Сразу после ушиба необходимо оказать пострадавшему первую помощь: приложить к травмированному месту лед, затем туго забинтовать поврежденную конечность, чтобы перекрыть вытекание крови в ткани. Повязка не должна оставаться дольше двух часов. За это время необходимо добраться до травмпункта, где пациент получит необходимую профессиональную помощь.
Источник
Травмы органов брюшной полости и забрюшинного пространства у новорожденных возникают преимущественно во время родов и реже в связи с различными медицинскими манипуляциями. Эти повреждения встречаются нечасто, диагностика их относительно трудна, и без своевременного хирургического вмешательства они приводят к гибели ребенка в первые часы или дни жизни [Баиров Г. А. и др., 1979].
За последние 30 лет (1960—1990 гг.) мы оперировали 61 новорожденного с различными видами травмы органов брюшной полости и забрюшинного пространства. Как показывают данные клинических наблюдений, операций и патологоанатомических вскрытий, при родовой травме в большинстве случаев происходят незначительные подкапсульные разрывы ткани печени или селезенки, но постепенно увеличивающаяся гематома ведет к обширной отслойке и затем разрыву нежной капсулы с последующим кровотечением в свободную брюшную полость.
Повреждения сосудов почки или травмы надпочечников сопровождаются обширными кровоизлияниями в околопочечную клетчатку.
Кровотечение в брюшную полость может возникнуть в связи с разрывом пупочной вены при ее канюлированин во время заменного переливания крови новорожденному. Повреждение обычно возникает в связи с грубыми манипуляциями или несоответствием диаметра канюли и просвета сосуда.
Разрыв полых органов происходит крайне редко — при наиболее тяжелой родовой травме, во время неумелого использования газоотводной трубки или сифонной клизмы (разрыв дистальных отделов сигмовидной кишки). У 2 детей при рождении не была распознана малая грыжа пупочного канатика, принятая за широкую пуповину, при обработке которой перевязана петля тонкой кишки с последующим некрозом ее стенки.
Клиническая картина. Выраженность и характер симптомов повреждения органов брюшной полости и забрюшинного пространства в определенной мере зависят от локализации травмы.(Клиническая картина чаше обусловлена наличием внутреннего кровотечения или перитонита.
У детей с травмами печени, селезенки или сосудов брыжейки чаще возникает двухмоментное повреждение со «светлым промежутком». В этот период {1—8 дней) состояние ребенка может быть вполне удовлетворительным. У части больных постепенно нарастают бледность кожи и некоторая вялость. При осмотре живота можно выявить увеличенную печень или селезенку (при разрыве сосудов брыжейки пальпируется опухолевидное образование в области пупка) В связи с разрывом подкапсульной гематомы и усиливающимся кровотечением внезапно общее состояние новорожденного резко ухудшается, он становится бледным, вялым, глаза западают, черты лица заостряются, отмечается иктеричность склер Артериальное давление снижается. Появляются вздутие или асимметрия живота, иногда многократная рвота желчью. Одним из характерных симптомов внутрибрюшного кровотечения можно считать синюшность в области пупочного остатка, возникающую вследствие просвечивания крови через истонченную кожу. Этот симптом мы наблюдали у 10 детей У мальчиков обычно выражены синюшность и отек мошонки вследствие скопления в ней крови. Пальпация живота болезненна, ребенок реагирует на нее криком и беспокойством. Изредка можно отметить незначительное напряжение мышц передней брюшной стенки.
Перкуссия позволяет определить притупление звука в отлогих местах живота. В положении на боку притупление в противоположном фланке не исчезает, иногда уменьшается его интенсивность, что можно объяснить наличием сгустков крови под печенью (селезенкой) и жидкой крови в свободной брюшной полости.
Вследствие недостаточного развития компенсаторных механизмов дети первых дней жизни очень чувствительны к кровопотере, поэтому с самого начала внутрибрюшное кровотечение сопровождается резким падением содержания гемоглобина и количества эритроцитов в периферической крови (при наблюдении в динамике снижение этих показателей особенно наглядно).
Рентгенологическое исследоваине брюшной полости оказывает некоторую диагностическую помощь при подозрении на внутрибрюшное кровотечение. На рентгенограммах можно определить участки затенения в брюшной полости, соответствующие местам скопления крови, и оттеснение восходящего отдела и печеночного угла толстой кишки к средней линии. У некоторых детей обзорная рентгенограмма живота в латеропо-зиции показала затенение и расширение забрюшинного пространства и оттеснение петель кишечника кпереди (при гематоме брыжейки и травме печени)
В случаях одномоментного разрыва паренхиматозного органа (2 наблюдения) приведенная выше клиническая картина нарастающего внутрибрюшного кровотечения проявляется в первые часы после рождения ребенка.
Кровотечение, связанное с разрывом пупочной вены при ее канюли-ровании, возникает вслед за окончанием заменного переливания крови. Симптомы внутрибрюшного кровотечения нарастают настолько стреми-
тельно, что малейшее промедление с радикальной операцией ведет к гибели ребенка.
Повреждение полого органа при родовой травме (одно наблюдение) может быть выявлено сравнительно рано. С первых часов после рождения у ребенка появляются беспокойство, рвота. Повышается температура тела. Общее состояние прогрессивно ухудшается. Развиваются интоксикация и эксикоз. Пульс частый, слабого наполнения, живот вздут, имеются отечность передней брюшной стенки, напряжение и болезненность при пальпации. У мальчиков появляется и быстро нарастает отек мошонки. Анализ крови показывает высокий лейкоцитоз со сдвигом в формуле влево, анемию. Большое значение для своевременного распознавания травмы имеет рентгенологическое обследование. Ребенку производят рентгенограммы брюшной полости. Обнаружение свободного газа подтверждает разрыв полого органа.
Повреждение толстой кашки при введении газоотводной трубки или во время сифонной клизмы сопровождается резким беспокойством ребенка и прогрессирующим нарастанием перитонеальных явлений. Рентгенологическое обследование позволяет уточнить диагноз — на рентгенограммах в вертикальном положении или латеропозиции в брюшной полости виден свободный газ.
Перевязка кишечной петли в пуповинном остатке при нераспознанной малой грыже пупочного канатика имеет два основных варианта клинического течения. Если в лигатуру (клемму) захвачена только стенка кишки, в первые дни общее состояние ребенка остается нормальным. Только после перфорации некротизировавшегося участка развивается клиническая картина перитонита. Если при перевязке пупо-винного остатка была захвачена кишечная петля, то у новорожденного нарастают явления кишечной непроходимости (уровень ее зависит от локализации повреждения).
Повреждение почки сопровождается прогрессивным ухудшением общего состояния ребенка вскоре после рождения. Появляются срыгива-ние, рвота. Моча отходит в малом количестве, иногда с кровью. В поясничной области определяется припухлость без четких границ, над которой постепенно нарастает отечность кожи. Температура тела повышена. При анализах крови выявляются лейкоцитоз и нарастающая анемия. У некоторых детей кровоизлияние в околопочечную клетчатку бывает незначительным, и тогда анемия выражена слабо. Гематурия может отсутствовать или выявляться только при микроскопическом исследовании. Ведущим симптомом подострого кровотечения будет опухолевидное образование в поясничной области, которое иногда расценивают как врожденный гидронефроз или эмбриональную саркому печени. Урологическое обследование и динамическое наблюдение позволяют уточнить диагноз.
Кровоизлияния в надпочечники проявляются обычно на 3—5-й день жизни ребенка. Быстро ухудшается общее состояние, ребенок становится вялым, возникает срыгивание, может быть рвота, периодически ребенок беспокоится. Меконий выделяется в обычном количестве, иногда
выделение задержано. Живот вздут. Постепенно нарастает абдоминальный синдром, что позволяет заподозрить врожденную непроходимость. На фоне выраженных симптомов заболевания органов брюшной полости быстро и резко ухудшается общее состояние. Интенсивно нарастают иктеричность и бледность кожи и слизистых оболочек, рвота становится частой, с желчью. Пульс нитевидный, артериальное давление падает, температура тела понижена. Подобные явления коллапса сопровождаются анемией. Видна значительная припухлость в поясничной области, болезненная, эластической консистенции. Кровоизлияние в надпочечник может сочетаться с разрывом сосудов почки.
Дифференциальная диагностика. Родовая травма органов брюшной полости и забрюшинного пространства обычно имеет довольно типичную клиническую картину, и только в редких случаях возникает необходимость проведения дифференциальной диагностики с врожденной непроходимостью кишечника, гидронефрозом, энтероколитом.
Лечение. Лечение при родовой травме органов брюшной полости и забрюшинного пространства складывается из общих мероприятий, направленных на подготовку ребенка к операции, и срочного хирургического вмешательства.
Консервативные методы лечения допустимы только при кровоизлияниях в надпочечник или околопочечную клетчатку с подострим течением. В таких случаях проводят активную борьбу с кровотечением (введение витамина К, кальция хлорида, плазмы, крови). Недостаточность функции надпочечников купируют введением гормонов. Поднятие реактивных сил организма и предупреждение инфекции осуществляют витаминотерапией, введением антибиотиков, физиотерапией.
При консервативном лечении возможно нагноение гематомы, что мы наблюдали у 1 ребенка. Повышение температуры тела, появляющиеся в поясничной области гиперемия кожи и болезненность позволяют распознать осложнение. При исследовании крови в таких случаях выявляются лейкоцитоз, нейтрофилез со сдвигом в формуле влево. Диагностированное нагноение гематомы является показанием к операции— вскрытию гнойника небольшим поясничным разрезом с введением тампона.
Предоперационную подготовку проводят энергично в сжатые сроки: производят трансфузию крови, кальция хлорида, вводят викасол, сердечные и обезболивающие средства, согревают больного, дают дышать увлажненным кислородом. Следует отметить, что в тех случаях, когда в родильном доме детям с установленным диагнозом внутрибрюшинного кровотечения переливали кровь до транспортировки, при поступлении отмечалось менее тяжелое состояние.
Операцию осуществляют под эндотрахеальным наркозом и защитным переливанием крови.
Техника операции при повреждении органов брюшной полости. Производят срединную верхнюю лапаротомию и тщательно ревизуют брюшную полость. Дальнейший ход операции зависит от найденных патологических изменений (возможны сочетанные повреждения печени и селезенки и др.). Установив источник кровотечения, при необходимости расширяют разрез. Поврежденную селезенку удаляют обычным способом. Разрыв печени зашивают отдельными швами типа Кузнецова — Пенского с подведением к ним сальника.
В случаях травмы печени, пораженной гемангиомой, резецируют часть органа, мы у 1 ребенка произвели левостороннюю гемигепатэктомию и у 2— краевую резекцию печени (дети выздоровели). Во всех случаях к месту повреждения подводят тампон (через отдельный разрез в правой поясничной области).
Разрывы сосудов брыжейки сопровождаются обширной забрюшин-ной гематомой. Необходимо тщательно осушить брюшную полость от сгустков и только после этого можно найти и лигировать кровоточащий сосуд. В ряде случаев к моменту операции сосуд тромбируется и перевязка его не требуется.
Иногда забрюшинная гематома возникает при разрыве надпочечника и вскрывается в брюшную полость. При операции обнаруживают, что кровь поступает из отверстия в брюшине, которое располагается над почкой. В таких случаях расширяют отверстие в брыжейке и производят ревизию забрюшинного пространства, при которой обнаруживается разрыв надпочечника. Последний удаляют. Осуществляют гемостаз. Через отдельный разрез в поясничной области вводят тампон. Брюшную полость послойно зашивают наглухо.
Повреждение пупочной вены при ее канюлировании обычно происходит в области перехода сосуда в печеночную ткань. При подозрении на разрыв вены следует тщательно осмотреть круглую связку, которая обычно бывает имбибирована кровью. Связку мобилизуют и перевязывают проксимальнее места кровотечения или прошивают печеночную ткань вокруг входящих сосудов и их лигируют.
Повреждение полого органа выявляют по наличию свободного газа и гнойного выпота, выделяющихся при вскрытии брюшины. Локализацию разрыва определяют путем ревизии кишечных петель и желудка. Если новорожденный направлен из родильного дома спустя сутки и более, то во время лапаротомии хирург встречается с большими трудностями при ревизии брюшной полости. Кишечные петли обычно покрыты фибринозными налетами, спаяны между собой. В таких случаях для ориентировочного выявления места повреждения кишки в брюшную полость наливают 0,25% раствор новокаина с антибиотиками и осторожно массируют пальцем кишечные петли. Появившиеся пузырьки газа укажут на место перфорации. Брюшную полость осушают электроотсосом. Повреждение в кишке (желудке) зашивают двухрядными швами. Через отдельный прокол в брюшную полость вводят тонкий ирригатор и рану послойно зашивают наглухо.
В случаях некроза кишки при ее травме во время перевязки малой грыжи пупочного канатика, ошибочно принятой за широкий пуповинный остаток, показаны резекция пораженного участка и создание анастомоза «конец в конец»
Техника операции при повреждении органов забрюшинного пространства. Производят люмботомию. В околопочечной клетчатке обычно имеется скопление жидкости, крови и сгустков. После опорожнения гематомы осматривают почку Если имеется кровотечение, обусловленное разрывом ее капсулы, то рану зашивают отдельными кетгутовыми швами.
При отрыве почки от сосудистой ножки или разрыве гидронефроти-чески измененного органа производят нефрэктомию. Однако чаще травмируется надпочечник. Ткань его настолько изменена в связи с кровоизлиянием, что легко удаляется вместе со сгустками крови. После удаления поврежденного надпочечника производят тщательный гемостаз, к его ложу подводят тампон с гемостатической губкой, рану послойно зашивают
Послеоперационное лечение. В послеоперационном периоде в течение первых 12—24 ч производят парентеральное питание. Затем начинают кормление через рот. Систему для капельного вливания снимают через 1—2 дня. Ребенку в первые 5—7 дней вводят витамины, антибиотики, назначают повторные трансфузии крови и плазмы. В случаях повреждения надпочечника показано введение преднизолона в течение 3—5 дней по 1 мг/кг ежедневно 2 раза. Длительный курс гормонотерапии противопоказан. Оставленные тампоны в брюшной полости или за-брюшинном пространстве подтягивают на 5—6-й день и удаляют на 8— 10-й день. Швы снимают на 9—11-й день после операции.
Наиболее тяжело протекает послеоперационный период у новорожденных с комбинированной травмой полых и паренхиматозных органов в связи с развивающимся перитонитом на фоне кровотечения и печеночной недостаточности.
Среди оперированных нами 61 новорожденного 39 погибли. Эти дети поступили в поздние сроки, в крайне тяжелом состоянии, у 2 из них имелась комбинированная травма. Причиной смерти были шок, интоксикация, острая кровопотеря и в 1 случае — перитонит
Источник