Гематома в брюшной полости после травмы

Закрытая (тупая) травма живота — повреждение, не сопровождающееся нарушением целостности брюшной стенки. Эти травмы также имеют название «непроникающие». Однако отсутствие визуальных патологий не является свидетельством сохранности внутренних органов. Закрытые травмы живота сопровождаются повреждением поджелудочной железы, селезенки, печени, кишечного тракта, мочевого пузыря и почек, что сказывается на здоровье пациента и может привести к летальному исходу.
Этиология
Удар в живот считается основной причиной, вызывающей повреждения внутренних органов. Большинство больных, пострадавших подобным образом, были расслаблены в момент получения травмы. Мышцы находятся в состоянии покоя, что провоцирует проникновение силы удара вглубь тканей. Этот механизм повреждения характерен для следующих случаев:
- криминальные инциденты (удар в живот кулаками или ногами);
- падение с высоты;
- автомобильные аварии;
- спортивный травматизм;
- неукротимый кашлевой рефлекс, сопровождаемый резким сокращением брюшных мышц;
- промышленные катастрофы;
- природные или военные катаклизмы.
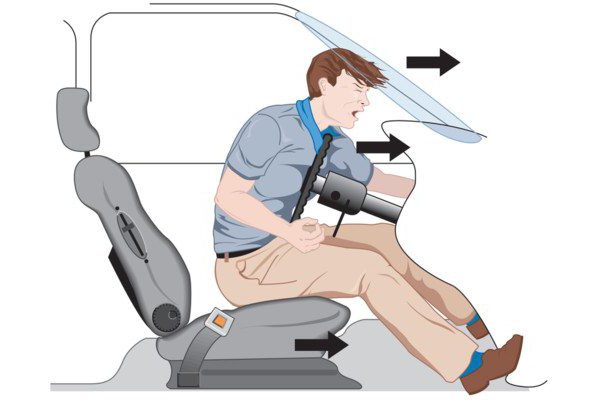
В момент воздействия губительного фактора, вызывающего ушибы брюшной стенки, наличие ожирения и, наоборот, истощение или слабость мышечного аппарата повышают риск повреждений внутренних органов.
Частыми клиническими случаями являются сочетанные травмы, соединяющие тупые повреждения живота с переломами костей конечностей, таза, ребер, позвоночника, черепно-мозговой травмой. Такой механизм вызывает развитие большой кровопотери, утяжеляет состояние пациента и ускоряет появление травматического шока.
При любой незначительной травматизации следует обратиться в ближайший травмпункт. Круглосуточно работая, сотрудники окажут первую помощь, решив вопрос о дальнейшей госпитализации и наличии внутренних повреждений. Обратите внимание! В случае тяжелого состояния пострадавшего или при любом подозрении на разрыв внутреннего органа самостоятельное передвижение больного противопоказано. Обязательно следует вызвать скорую помощь.
Классификация
Тупые травмы живота имеют разделение по следующим принципам:
- Без наличия повреждений органов брюшной полости (ушибы, разрывы мышечных групп и фасций).
- С наличием повреждения внутренних органов, располагающихся в брюшинном пространстве (разрывы печени, селезенки, участков кишечного тракта, мочевого пузыря).
- С повреждением забрюшинно расположенных органов (разрыв поджелудочной железы, почки).
- Патология с внутрибрюшным кровотечением.
- Повреждения, сопровождающиеся угрозой появления перитонита (травматизация полых органов).
- Сочетанное повреждение паренхиматозных и полых органов.
Болевой синдром
Закрытые травмы живота характеризуется первой и основной жалобой со стороны пострадавшего — появлением болезненных ощущений в животе. Важно помнить, что эректильная фаза шока может сопровождаться угнетением болевого синдрома, что усложняет диагностику патологии. В случае сочетанных повреждений боль от перелома ребер или костей конечностей, таза может оттеснить симптоматику, которую вызвала тупая травма живота, на второй план.
Торпидная стадия шокового состояния угнетает яркость болезненных состояний вследствие того, что пациент дезориентирован или находится в бессознательном состоянии.
Характер болевого синдрома, его интенсивность и иррадиация ощущений зависят от локализации повреждения и органа, вовлеченного в процесс. Например, травма печени сопровождается тупой ноющей болью, отдающей в область правого предплечья. Разрыв селезенки проявляется иррадиацией боли в левое предплечье. Для повреждения поджелудочной железы характерна опоясывающая боль, отзывающаяся в области обеих ключиц, поясницы, левого плеча.
Разрыв селезенки, последствия которого тяжелы для больного из-за чрезмерной кровопотери, сопровождает треть всех закрытых травм живота. Частыми случаями становятся повреждения селезенки и левой почки. Нередко врачу приходится повторно оперировать больного, если он не увидел клинической картины одного из нескольких травмированных органов.

Травматизация верхней части кишечного тракта, сопровождающаяся разрывом стенок, проявляется резкой кинжальной болью, появляющейся вследствие проникновения кишечного содержимого в брюшную полость. От яркости болевого синдрома пациенты могут потерять сознание. Повреждения толстой кишки менее агрессивны в проявлениях, поскольку содержимое не имеет сильной кислой среды.
Другие клинические признаки
Тупая травма живота проявляется рефлекторной рвотой. В случаях разрыва стенок тонкого кишечника или желудка рвотные массы будут содержать кровяные сгустки или иметь цвет кофейной гущи. Подобные выделения с фекалиями обозначают травматизацию ободочной кишки. Травмы прямой кишки сопровождаются появлением алой крови или ее сгустков.
Внутрибрюшное кровотечение сопровождается следующей симптоматикой:
- слабость и сонливость;
- головокружение;
- появление «мушек» перед глазами;
- кожа и слизистые оболочки приобретают синюшный оттенок;
- сниженное артериальное давление;
- слабый и частый пульс;
- частое поверхностное дыхание;
- появление холодного пота.
Повреждения полых органов вызывают развитие перитонита. На подобную патологию организм пострадавшего отвечает подъемом температуры тела (при сильной кровопотере — гипотермией), неукротимой рвотой, остановкой перистальтики кишечного тракта. Характер болевых ощущений постоянно меняется, чередуются сильная болезненность с ее временным исчезновением.

Травматизация мочевыделительной системы сопровождается отсутствием или нарушением выделения мочи, макрогематурией, болезненными ощущениями в области поясницы. Позже развивается отек в области промежности.
Повреждения без травматизации внутренних органов
Ушиб передней брюшной стенки проявляется местными визуальными изменениями:
- отечность;
- гиперемия;
- болезненность;
- наличие кровоподтеков и ссадин;
- гематомы.
Болевые ощущения, сопровождающие ушиб, усиливаются при любом изменении положения тела, чихании, кашле, акте дефекации.
Тупая травма живота может сопровождаться разрывами фасций. Пациент жалуется на резко выраженную боль, ощущение вздутия живота. Появляется динамический парез кишечного тракта, а соответственно, и динамический характер непроходимости. Разрыв мышечных групп сопровождается местными проявлениями в виде мелкоточечных кровоизлияний или крупных гематом, которые могут локализоваться не только в месте травматизации, но и далеко за его пределами.
Окончательный диагноз «повреждение передней брюшной стенки» ставится в случае подтверждения отсутствия внутренних патологий.
Диагностические мероприятия
Дифференциальная диагностика состояния пациента начинается со сбора анамнеза и травмогенеза. Далее определение состояния пострадавшего включает следующие методы обследования:
- Общий анализ периферической крови показывает все признаки острой кровопотери: снижение эритроцитов и гемоглобина, гематокрита, лейкоцитоз при наличии развития воспалительного процесса.
- Общий анализ мочи определяет макрогематурию, а при повреждении поджелудочной железы — наличие амилазы в моче.
- Из инструментальных методов обследования применяется катетеризация мочевого пузыря и введение зонда в желудок.
- Ультразвуковое обследование.
- Компьютерная томография с внутривенным введением контрастного вещества.
- Рентгенография.
- Другие обследования при необходимости (цистография, реовазография, ЭРХПГ).
Дифференциация патологии
Исследование брюшной полости и расположенных там органов должно быть многосторонним, поскольку сочетанные травмы могут угнетать симптоматику одного повреждения, выводя на первый план клинику травмы другого.
| Орган | Клинические признаки | Дифференциальные тесты |
| Передняя брюшная стенка | Болезненность и напряжение мышц при пальпации, при определении объемного образования следует проверить наличие гематомы. | Отличить гематому от новообразования можно с помощью теста: больной ложится на спину и напрягает мышцы. Гематома будет ощущаться и в напряженном, и в расслабленном состоянии. |
| Печень | Боль в проекции органа, часто одновременно с переломами нижних ребер с этой же стороны. Увеличение объема живота, гиповолемия. | КТ: разрыв органа с наличием кровотечения. ОАК определяет анемию, низкий гематокрит. УЗИ — внутрибрюшная гематома. Ретроградная холангиография указывает на повреждения желчных путей. ДПЛ — кровь в наличии. |
| Селезенка | Болезненность в проекции, сочетается с переломами ребер. Боль иррадиирует в левое плечо. | КТ: разрыв селезенки, активное кровотечение. ОАК — снижение гематокрита и гемоглобина. ДПЛ обнаруживает кровь. На УЗИ картина внутрибрюшной или внутрикапсульной гематомы. |
| Почки | Болевой синдром в боку и пояснице, кровь в моче, переломы нижних ребер. | ОАМ – макрогематурия. КТ таза: медленное заполнение контрастным веществом, гематома, возможно кровоизлияние внутренних органов, расположенных вблизи места травматизации. |
| Поджелудочная железа | Боль в животе, иррадиирующая в спину. Позже появляется напряжение мышц и симптомы перитонита. | КТ: изменения воспалительного характера вокруг железы. Повышение активности амилазы и липазы в сыворотке крови. |
| Желудок | Кинжальная боль в животе из-за выхода кислого содержимого органа в брюшную полость | Рентгенография: свободный газ, располагающийся под диафрагмой. Введение назогастрального зонда определяет наличие крови. |
| Тонкая часть кишечного тракта | Доскообразный живот, сопровождающийся болезненным синдромом диффузного характера. | Рентген: наличие свободного газа под диафрагмой. ДПЛ – позитивные тесты на такие показатели, как гемоперитонеум, наличие бактерий, желчи или пищи. КТ: наличие свободной жидкости. |
| Толстый кишечник | Боль при напряженном животе, наличие крови при ректальном исследовании. В раннем периоде без клиники перитонита, затем доскообразный живот с разлитой болезненностью. | Рентген указывает на свободный газ под диафрагмой. КТ: свободный газ или гематома брыжейки, выход контраста в брюшную полость. |
| Мочевой пузырь | Нарушение мочеиспускания и кровь в моче, боль в нижних отделах живота. | КТ определяет свободную жидкость. В ОАК повышение мочевины и уровня креатинина. Цистография: выход контраста за пределы органа. |
Травмпункт, круглосуточно оказывая медицинскую помощь, не в состоянии провести все указанные методы диагностики, поэтому после первичного обследования пострадавшего отправляют в стационар хирургического отделения.
Первая помощь при абдоминальной травме
При подозрении на повреждение внутренних органов следует придерживаться следующих правил:
- Больного укладывают на твердую поверхность, обеспечивают состояние покоя.
- К месту травматизации приложить холод.
- Нельзя давать пострадавшему воду и пищу.
- Не принимать лекарственные средства до прибытия скорой помощи, особенно анальгетики.
- По возможности обеспечить транспортировку в лечебное учреждение.
- При наличии рвоты повернуть голову больного в сторону, чтоб не произошло аспирации рвотными массами.

Принципы оказания медицинской помощи
Тупая травма живота требует немедленного вмешательства специалистов, поскольку благоприятный результат возможен только при своевременной диагностике и начале лечения. После стабилизации состояния пострадавшего и проведения противошоковых мероприятий больным показано хирургическое вмешательство. Закрытые травмы требуют соблюдения следующих условий во время операций:
- общий наркоз с адекватной релаксацией мышц;
- средне-срединная лапаротомия, позволяющая получить доступ во все области брюшной полости;
- простые по технике, однако надежные по результату мероприятия;
- вмешательство непродолжительно по времени;
- излившуюся в брюшную полость неинфицированную кровь применить для реинфузии.
Если повреждена печень, необходимы остановка кровотечения, иссечение нежизнеспособных тканей, ушивание. Разрыв селезенки, последствия которого могут привести к удалению органа, требует тщательной ревизии. В случае незначительной травмы показана остановка кровотечения с ушиванием. При сильном повреждении органа применяют спленэктомию.
Разрывы кишечного тракта сопровождаются удалением нежизнеспособных тканей, остановкой кровотечения, ревизией всех петель, при необходимости проводится резекция кишечника.
Повреждение почек нуждается в органосохранных вмешательствах, но при сильном размозжении или отрыве органа от питающих сосудов проводится нефрэктомия.
Заключение
Прогноз травматизации органов брюшной полости зависит от скорости обращения за помощью, механизма повреждения, проведения правильной дифференциальной диагностики, профессионализма медицинского штата лечебного учреждения, оказывающего помощь пострадавшему.
Источник
Под травматической забрюшинной гематомой понимают продолжающееся или остановившееся кровотечение в забрюшинное пространство. Забрюшинная гематома осложняет закрытую травму живота в 13-44%, а открытую — в 6% случаев. Причины её возникновения разнообразны: часто это повреждения органов пищеварительной системы (абдоминальный отдел пищевода; второй, третий и четвёртый отделы двенадцатиперстной кишки; поджелудочная железа, задняя стенка восходящей и нисходящей ободочной кишки, прямая кишка). Другие источники забрюшинной гематомы — травмированные органы мочевыделительной системы (надпочечники и почки, мочеточники, мочевой пузырь). Разрывы и раны брюшного отдела аорты, нижней полой вены, их ветвей и притоков, а также повреждения воротной вены могут приводить как к внутрибрюшному кровотечению, так и к образованию гематомы забрюшинного пространства. Наконец, обусловить возникновение забрюшинной гематомы могут разрывы диафрагмы, большой поясничной мышцы, квадратной мышцы поясницы, подвздошной мышцы, переломы позвонков и костей таза.
Механизм образования забрюшинной гематомы при закрытой травме наиболее точно описан в схеме удара пострадавшего о тупой твёрдый предмет. Это приводит к сдавлению или резкому торможению со смещением тканей. Переломы таза возникают в результате контакта с тупым твёрдым предметом или бедренной костью. К образованию тазовых гематом приводит кровотечение из костей, тазовых венозных сплетений, глубоких ветвей внутренних подвздошных артерий. Внебрюшинные разрывы мочевого пузыря возникают в результате его повреждения отломками тазовых костей, растяжения стенки пузырно-лобковыми связками или гидродинамического удара.
Паранефральные гематомы образуются в результате прямого контакта с тупым твёрдым предметом либо деформации тканей нижними рёбрами или их отломками. Прямой удар вызывает контузию, надрыв или разрыв почки, отрыв её полюса; резкое торможение приводит к отрыву ветвей почечной вены или отслойке интимы почечной артерии с её тромбозом. Повреждение двенадцатиперстной кишки вызывает её сдавление между тупым твёрдым предметом и позвоночником или образование «замкнутой петли» с резким повышением давления в ней. Резкое торможение за счёт растяжения связок и брыжеек приводит к отрыву ветвей аорты или притоков нижней полой вены. Повреждения при открытой травме обусловлены прямым контактом с ранящим предметом.
Симптомы забрюшинной гематомы неспецифичны и чаще всего определяются травмой забрюшинно расположенных органов и структур, а не самой гематомой. Пациента может беспокоить боль в животе и поясничной области. У пострадавших с переломами костей таза или повреждением крупных сосудов выявляют признаки геморрагического шока. Симптом Джойса (укорочение перкуторного звука в боковых отделах живота, границы которого не меняются при повороте пострадавшего на бок), считающийся типичным для этого поражения, обнаруживают нечасто. Макро- или микрогематурия патогномонична для травмы органов мочевыделения.
Применявшийся ранее диагностический перитонеальный лаваж в связи с большим числом ошибок постепенно уступает место инструментальным методам диагностики (УЗИ, рентгенография, КТ), особенно у пострадавших со стабильной гемодинамикой. Диагностическая видеолапароскопия — инвазивная процедура, требующая наложения пневмоперитонеума, а нередко и искусственной вентиляции лёгких; к тому же она не позволяет визуализировать органы и структуры забрюшинного пространства, поэтому в диагностике забрюшинных гематом её применяют редко.
Клинико-инструментальные признаки продолжающегося внутрибрюшного кровотечения или перитонита — показание к экстренной лапаротомии. В других случаях необходимо проводить интенсивную терапию, клиническое наблюдение, инструментальное обследование.
Забрюшинные гематомы при закрытой травме
Повреждения сосудов брюшной полости и срединные забрюшинные гематомы (зона I)
Срединные гематомы, расположенные выше корня брыжейки поперечной ободочной кишки, иногда являются следствием травмы ветвей брюшной аорты (отрыв поясничных и верхней брыжеечной артерий), поэтому их интраоперационная ревизия обязательна. Доступ к брюшному отделу аорты осуществляют после обеспечения временного гемостаза. Для этого в ряде случаев приходится пережимать брюшную аорту, что осуществляют через отверстие в малом сальнике максимально близко к диафрагме, отводя пищевод влево. Затем мобилизуют все органы брюшной полости и забрюшинного пространства, расположенные слева: ободочную кишку, поджелудочную железу, селезёнку, почку, дно желудка (рис. 53-27).

Рис. 53-27. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать аорту от диафрагмы до бифуркации.
Этот приём обеспечивает полноценный доступ к супраренальному отделу брюшной аорты. При отрыве мелкой ветви аорты оба конца сосуда прошивают и перевязывают. Кровотечение из верхней брыжеечной артерии останавливают наложением сосудистого зажима, после чего повреждённый сосуд можно имплантировать в аорту ниже места разрыва, выполнить шунтирование или, в крайнем случае (при хорошем ретроградном кровотоке и жизнеспособности тонкой и восходящей ободочной кишки), перевязать её. Небольшая забрюшинная гематома в этой зоне может быть единственным проявлением травматического тромбоза почечной артерии. Восстановление функции почки возможно при её реваскуляризации в течение 12 ч после окклюзии.
Причиной срединной забрюшинной гематомы, расположенной выше корня мезоколон, также может быть разрыв левой почечной вены. Ушивание этого разрыва представляет значительные технические трудности, в связи с чем, убедившись в интактности правой почки, выполняют левостороннюю нефрэктомию. Повреждённые мелкие парапанкреатические вены перевязывают.
Отрыв поясничных ветвей аорты и нижней полой вены — самая частая причина срединной забрюшинной гематомы, расположенной ниже корня брыжейки ободочной кишки. Активное кровотечение бывает крайне редко, и всё же в ряде случаев, чтобы обеспечить гемостаз при артериальном кровотечении, ревизию гематомы выполняют из доступа ниже корня брыжейки ободочной кишки. Для обеспечения временного гемостаза аорту пережимают сразу ниже корня мезоколон. Доступ к инфрагепатическому отделу нижней полой вены осуществляют по методу Катель-Браш, для чего мобилизуют правую половину ободочной кишки и двенадцатиперстную кишку с головкой поджелудочной железы по Кохеру (рис. 53-28).

Рис. 53-28. Мобилизация органов брюшной полости и забрюшинного пространства, позволяющая визуализировать нижнюю полую вену от инфрагепатической части до слияния подвздошных вен.
Латеральные забрюшинные гематомы (зона II)
В подавляющем большинстве случаев при закрытой травме повреждается правый надпочечник, который оказывается прижатым массивной правой долей печени к позвоночнику. Повреждения надпочечников не имеют типичной клинической картины, их диагностируют с помощью УЗИ или КТ (рис. 53-29).

Рис. 53-29. Спиральная компьютерная томограмма. Гематома правого надпочечника (белая стрелка) и забрюшинная гематома вокруг.
Даже во время лапаротомии травма надпочечника часто оказывается нераспознанной из-за его расположения глубоко за печенью в поддиафрагмальном пространстве и наличия паранефральной гематомы. Выявленное при инструментальном обследовании повреждение надпочечника служит показанием к консервативной терапии. Паранефральная гематома в области верхнего полюса почки, расположенная более поверхностно, может образоваться за счёт отрыва надпочечниковой вены, впадающей справа непосредственно в нижнюю полую вену. Если предполагают этот механизм, необходима ревизия гематомы. При разрыве надпочечника с продолжающимся кровотечением следует выполнить адреналэктомию. Дефект нижней полой вены ушивают проленовой нитью 5-0 или 6-0.
Наиболее характерный признак повреждения почки — гематурия. Реже у пострадавших выявляют боли в поясничной области и животе, напряжение мышц передней брюшной стенки и поясницы. При наличии гематурии необходима инструментальная оценка степени повреждения почек. Наиболее информативна спиральная КТ (рис. 53-30); меньшей диагностической ценностью обладают экскреторная урография, радиоизотопное исследование почек и УЗИ.

Рис. 53-30. Спиральная компьютерная томограмма при разрыве левой почки и забрюшинной гематоме.
Необходимо помнить, что гематурия может отсутствовать в случае отрыва или тромбоза почечной артерии, при низком АД, отрыве мочеточника. Именно поэтому паранефральная забрюшинная гематома без гематурии при нормальном АД служит показанием к выполнению экскреторной урографии, радиоизотопного исследования почек или спиральной КТ с внутривенным усилением. Отсутствие функционирования почки, по данным перечисленных методов исследования, свидетельствует в пользу повреждения почечной артерии. Открытая травма почки (колото-резаное и огнестрельное ранение низкокинетическим оружием) к возникновению гематурии приводит реже.
Ревизия паранефральной забрюшинной гематомы абсолютно показана при тяжёлом повреждении почки, продолжающемся или рецидивирующем кровотечении (в том числе при гематурии), нарастающей пульсирующей или распространённой забрюшинной гематоме, при открытой травме. Относительными показаниями считают отрыв полюса почки, поступление мочи в забрюшинное пространство с образованием урогематомы, тромбоз почечной артерии при неудачной попытке ангиографического вмешательства. Ревизию паранефральной гематомы производят после выделения почечной артерии у места её отхождения от аорты (рис. 53-31).

Рис. 53-31. Превентивное выделение почечных артерий и вен.
Такой превентивный контроль кровотечения позволяет существенно уменьшить частоту нефрэктомий.
Перед выполнением нефрэктомии нужно убедиться в наличии и адекватном функционировании второй почки. Органосохраняющая операция абсолютно необходима при повреждении единственной почки или недостаточности функций неповреждённой почки, а также при травме обеих почек. Органосохраняющая операция (нефрорафия или резекция полюса почки) состоит из следующих этапов: полного выделения почки, в том числе и в области ворот, удаления нежизнеспособных тканей, прошивания кровоточащих артериальных сосудов, герметичного ушивания собирательной системы, закрытия дефекта паренхимы.
Закрытая травма мочеточников встречается очень редко и крайне трудна для диагностики. Чаще всего диагноз ставят в поздние сроки, когда развивается забрюшинная урогематома или флегмона забрюшинной клетчатки. Повреждение мочеточника можно заподозрить у пострадавшего с травмой поясничной области при наличии боли в ней и в верхних отделах живота, при напряжении мышц передней брюшной стенки и поясницы. Примерно через 24-48 ч появляются клинические и лабораторные симптомы интоксикации. Диагноз ставят на основании рентгеноконтрастных (спиральная КТ с внутривенным контрастным усилением, внутривенная урография, ретроградная пиелография) либо радиоизотопных (сцинтиграфия почек) методов исследования (рис. 53-32, 53-33).

Рис. 53-32. Компьютерная томограмма при правосторонней паранефральной урогематоме (указана стрелками).

Рис. 53-33. Экскреторная урограмма (40 мин). Визуализируется контрастное вещество в расширенной чашечно- лоханочной системе правой почки, в мочевом пузыре (чёрные стрелки) и забрюшинном пространстве (белая стрелка).
Операция, выполняемая в ранние сроки, заключается в ушивании разрыва мочеточника и заведении мочеточникового катетера, который выводят трансуретрально, через нефро-, пиело- или эпицистостому. При невозможности выполнения подобной операции (из-за большого диастаза между проксимальным и дистальным концами мочеточника, при тяжёлом общем состоянии больного, при забрюшинной флегмоне) и сохранённых функциях почки целесообразно хирургическое вмешательство ограничить нефростомией, дренированием забрюшинного пространства и эпицистостомией. Реконструктивную операцию в этом случае выполняют в отдалённые сроки.
Гематомы околоободочной клетчатки
Тазовые гематомы, причиной которых стал перелом костей таза, нередко распространяются кверху, переходя на параколон и заднюю стенку восходящей и нисходящей ободочной кишки. Если хирург уверен в этом и признаки травмы стенки кишки отсутствуют, ревизия такой гематомы не обязательна. Изолированная гематома параколон может быть проявлением травмы ободочной кишки, и её необходимо подвергнуть ревизии.
Тазовые забрюшинные гематомы (зона III), повреждения мочевого пузыря
Закрытые повреждения мочевого пузыря возникают, как правило, при переломе костей переднего полукольца таза. Причиной разрыва мочевого пузыря может быть прямая или косвенная травма: прямой удар в нижнюю половину живота, падение с высоты с ударом в живот, удар по крестцу, в промежность, по ягодицам, падение на ноги и др. Большое значение имеют величина, направление и точка приложения действующей силы, её внезапность. Предрасполагающим фактором возникновения разрыва мочевого пузыря служит переполнение его в момент травмы, так как при этом он поднимается высоко над лоном и как бы становится органом брюшной полости. Различают внебрюшинный и внутрибрюшной разрыв мочевого пузыря.
Клинические проявления закрытого разрыва мочевого пузыря — появившиеся у пострадавшего после травмы болезненные позывы к мочеиспусканию при невозможности самостоятельного опорожнения мочевого пузыря, гематурия, оскольча- тый перелом костей переднего полукольца таза со смещением отломков.
Основным методом, позволяющим не только выявить наличие подобной травмы, но и определить её локализацию и отношение к брюшине, до настоящего времени остаётся цистография с ретроградным введением в мочевой пузырь водорастворимого контрастного вещества. До назначения цистографии обычно производят снимок костей таза, на котором выявляют переломы разной локализации (переломы лонных, седалищных костей, крестца, подвздошных костей, травмы тазобедренного сустава и др.). Кроме того, могут быть выявлены признаки свободной жидкости в брюшной полости на основании расширения и гомогенного затенения одного или двух латеральных каналов на уровне крыльев подвздошных костей. Для выполнения ретроградной цистографии в мочевой пузырь через катетер вводят 250-300 мл рентгеноконтрастного препарата. Прямой признак повреждения стенки органа — затекание контрастного вещества за пределы пузыря. При этом форма пузыря вытянутая, то есть длинник его больше поперечника (рис. 53-34).

Рис. 53-34. Ретроградная цистограмма при внутрибрюшинном разрыве мочевого пузыря (указан стрелкой).
При полном разрыве мочевого пузыря показано оперативное лечение. Только при крайней тяжести состояния пострадавшего операция может быть отложена до его стабилизации. При внутрибрюшинном разрыве мочевого пузыря следует выполнить нижнесрединную лапаротомию, при внебрюшинном разрыве — надлобковый срединный внебрюшинный доступ. Ушивание разрыва осуществляют наложением двухрядного шва (для внутреннего ряда используют рассасывающийся материал). Дренирование осуществляют путём цистостомии или катетеризации мочевого пузыря. Наложение эпицистостомы показано при большом дефекте стенки органа и ненадёжном его ушивании (например, в поздние сроки после травмы и при развившемся воспалении окружающих тканей), переломах позвоночника с нарушением функции тазовых органов, разрывах в области шейки мочевого пузыря, наличии у пострадавшего доброкачественной гиперплазии предстательной железы. В связи с частым развитием орхоэпидидимита и простатита на фоне длительной катетеризации мочевого пузыря наложение эпицистостомы особенно показано мужчинам. Операцию заканчивают дренированием паравезикальной клетчатки. Дренажи выводят через контрапертуры в подвздошных областях или по Буяльскому-Мак-Уортеру.
Переломы костей таза
Если тазовая забрюшинная гематома обнаружена во время лапаротомии (то есть не являлась показанием к ней), её ревизия не показана при выполнении следующих условий:
- гематома вызвана закрытым переломом костей таза;
- во время лапаротомии её размеры не увеличиваются;
- сохранена отчётливая пульсация бедренных артерий;
- до операции исключены разрывы мочевого пузыря и уретры.
При принятии решения о ревизии тазовой забрюшинной гематомы ей должен предшествовать превентивный контроль возможного кровотечения. Для этого тонкую кишку отводят вправо, сигмовидную ободочную — влево. Срединным разрезом выше мыса крестца вскрывают забрюшинное пространство и выделяют дистальную часть брюшного отдела аорты с её бифуркацией. Наружные подвздошные артерии и вены выделяют сразу над пупартовой связкой. Проводят ревизию вышеназванных сосудов. Если кровотечение продолжается, то дальнейшие действия хирурга зависят от его предполагаемого источника. В случае поступления венозной крови из глубины таза можно считать, что его источником служат тазовые венозные сплетения или сами кости таза. В такой ситуации проводят тампонаду таза большими салфетками и стабилизацию переломов (наложение аппарата наружной фиксации). Если складывается впечатление об артериальном характере кровотечения, хирург должен выбрать один из двух вариантов — двустороннее лигирование внутренних подвздошных и нижних надчревных артерий с тампонадой таза или тампонаду таза и немедленную артериографию с эндоваскулярным гемостазом повреждённой артерии. Чаще других повреждаются срамная и запирательная артерии, а также внеорганные ветви внутренней подвздошной артерии.
Забрюшинные гематомы при открытой травме
Все забрюшинные гематомы, выявленные при лапаротомии по поводу открытой травмы, необходимо подвергнуть ревизии с применением способов и методов, описанных ранее. Пренебрежение этим правилом — тактическая ошибка, способная привести к неблагоприятным последствиям.
А.С. Ермолов
Источник
