Гематома яичника после операции
Апоплексия яичника (гематома, инфаркт) – внезапный разрыв тканей органа. Считается острым состоянием, при котором пациентке необходима госпитализация. Различается степенью проявления болевого синдрома, обильностью кровотечения. В некоторых случаях требуется оперативное вмешательство.
Описание заболевания
При апоплексии, или разрыве яичника, происходит кровоизлияние в брюшину – это и представляет опасность для пациентки. Данная патология способна возникнуть в любой день менструального цикла, но с наибольшей вероятностью — в период овуляции и сразу после нее. Это вызвано достижением доминантного фолликула максимального размера или созреванием желтого тела после выхода яйцеклетки.
Гематома яичника чаще всего встречается в репродуктивном периоде, реже – перед наступлением климакса или до начала менструаций в подростковом возрасте. Диагностируется в 3% случаев внутренних кровотечений у женщин.
От чего может лопнуть яичник у женщины
Предрасполагающий фактор, в результате которого инфаркт яичника случается именно во второй половине цикла связан с особенностью кровоснабжения половых органов. При овуляции и после нее проницаемость сосудов, оплетающих доминантный фолликул и желтое тело, изменяется – при чрезмерном наполнении в результате усиленного кровотока происходит нарушение целостности их стенок.
Апоплексия способна развиваться в результате резкого повышения лютеинизирующего гормона, стимулирующего выход яйцеклетки из фолликула.
Внутренние причины надрыва яичника:
- увеличение количества кровеносных сосудов в тканях желтого тела;
- нарушение процесса овуляции – повреждение стенок фолликула при выходе яйцеклетки одновременно с тканями яичника;
- патологическое расположение матки;
- течение воспалительного процесса половых органов;
- появление кист на яичнике или желтом теле;
- нарушение работы сосудов малого таза или всего организма в целом;
- низкая свертываемость крови;
- сбой гормонального фона;
- быстрый рост опухоли матки или соседних органов;
- спайки в малом тазу.
Внешние причины:
- физическое перенапряжение, способствующее росту внутрибрюшного давления – чрезмерные нагрузки, активный половой акт;
- неаккуратный гинекологический осмотр;
- частые спринцевания или неправильное их проведение;
- травмы брюшной полости;
- избыточный вес, провоцирующий сдавливание кровеносных сосудов;
- прием антикоагулянтов.
Обычно гематоме яичника способствуют одновременно несколько факторов. Воздействие сразу нескольких причин с большей вероятностью приводит к обильному кровотечению или усилению болевых ощущений.
Признаки патологии
Симптомы возникновения апоплексии яичника проявляются резко и могут присутствовать временно:
- боли внизу живота – имеют сильный, иногда нестерпимый характер, проявляются внезапно, но за день до разрыва женщина иногда ощущает тянущие и давящие боли в области яичника;
- падение артериального давления – показатели значительно снижаются при обильной кровопотере;
- частый пульс;
- общая слабость;
- учащенное мочеиспускание – более 10 раз в сутки.
Обнаружение давнего инфаркта яичника определяется после жалоб пациентки на нерегулярность менструального цикла или во время планового медосмотра. Апоплексия способна остаться незамеченной при малом кровоизлиянии, не вызвавшем осложнений.
При обильной кровопотере у женщин присутствуют следующие симптомы разрыва яичника:
- головокружение;
- слабость;
- тошнота, рвота;
- холодный пот;
- предобморочное состояние;
- бледные кожные и слизистые покровы;
- сухость языка;
- вздутый и напряженный живот.
При осмотре на гинекологическом кресле и пальпации через брюшную стенку пациентка ощущает болезненность слева или справа внизу живота. Врач при обследовании с помощью вагинального зеркала определяет состояние половых органов — пораженный яичник при апоплексии увеличивается, размеры матки остаются в пределах нормы. На УЗИ патологию выявить достаточно сложно – аппарат показывает только жидкость с кровяными сгустками, находящуюся в брюшной полости.
Формы заболевания
Существует апоплексия правого и левого яичника,
которая носит название правосторонняя и левосторонняя соответственно. Чаще всего встречается первая форма – это обосновано обильным кровоснабжением правого органа и его близостью к аорте. Кроме того, именно это в этом яичнике чаще всего образуются доминантные фолликулы. Апоплексия яичника с левой стороны обычно встречается у женщин, у которых этот орган является более активным.
Классификация апоплексии
Виды болезни определяются характером проявлений:
- Болевая апоплексия. Отсутствие кровоизлияния в брюшную полость на фоне ярких болевых ощущений.
- Анемическая, или геморрагическая. Усиливающаяся кровопотеря в брюшине при слабых болях.
- Смешанная. Присутствуют признаки двух предыдущих видов за счет разрыва тканей, сосудов и капилляров.
Самый безопасный вид – болевая апоплексия. Это объясняется малым количеством осложнений организма и придатка после гематомы без кровоизлияния и возможностью лечения яичника нехирургическим путем.
Типы кровоизлияний при разрыве яичника
Интенсивность кровотечения варьируется от слабого до сильного. Формы заболевания определяются объемом кровоизлияния:
- Легкая (I степень) – количество потерянной крови не превышает 150 мл.
- Средняя (II степень) – потеря крови может достигать пол-литра.
- Тяжелая (III степень) – более 500 мл теряемой крови.
Наиболее опасны для здоровья пациентки представляют геморрагическая и смешанная апоплексии с III степенью кровопотери – они способствуют развитию тяжелой формы анемии.
Диагностические мероприятия
Перед проведением лабораторного и инструментального обследования врач должен собрать анамнез пациентки и провести медицинский осмотр. Для этого необходимо выполнить следующие действия:
- опрос пациентки для определения текущей фазы менструального цикла, характера месячных, возможных сопутствующих заболеваний, вида используемых контрацептивов;
- исключение беременности – маточной и внематочной;
- гинекологический осмотр – определение состояния слизистых покровов, матки и яичника, разрыв которого вызвал болевые ощущения;
- пальпация живота – дифференцирование патологии с болезнями органов малого таза и внематочной беременностью.
После первичного осмотра необходимо пройти следующие виды анализов:
- пункция заднего свода влагалища – при разрыве придатка выделяется светлая кровь;
- общий анализ крови – определение уровня гемоглобина и концентрации лейкоцитов;
- исследование крови на ХГЧ – позволяет выявить беременность;
- УЗИ малого таза – показывает присутствие жидкости в брюшном пространстве, увеличение размера яичника;
- лапароскопия – обследование брюшной полости и лечение патологии одновременно.
Лапароскопия считается наиболее информативным способом диагностики и проводится при отсутствии результата от других исследований или при тяжелом состоянии пациентки.
Методы лечения
Если присутствует подозрение на то, что яичник у женщины лопнул, пациентку немедленно доставляют в стационар для дальнейшей диагностики и лечения. При малом кровоизлиянии и отсутствии сильных болей назначается медикаментозная терапия, которая включает в себя прием следующих препаратов:
- спазмолитики – устраняют болевые ощущения;
- витамины – нормализуют самочувствие женщины, повышают иммунитет;
- кровоостанавливающие препараты;
- вагинальные свечи – устраняют воспаление и боли.
Во время лечения пациентке с апоплексией яичника следует соблюдать строгий постельный режим. Для снятия болей разрешено прикладывать лед к ноющей области.
В более тяжелых случаях назначается оперативное вмешательство. Это необходимо и при желании женщины сохранить детородную функцию. Основными показаниями для операции служат сильное падение уровня гемоглобина, дальнейшее ухудшение состояния с признаками внутреннего кровоизлияния.
Виды оперативного вмешательства при апоплексии яичника:
- Лапароскопия. Проводится с помощью хирургических инструментов и лапароскопа, на конце которого установлена видеокамера. Является малоинвазивным видом вмешательства, после ее проведения отсутствуют шрамы. Восстановление организма происходит значительно быстрее, чем после полостной операции. При апоплексии с помощью данного метода зашиваются поврежденные ткани яичника и желтого тела, останавливается кровотечение. Удаление органа происходит редко — это необходимо только при осложнении другими заболеваниями, перекрутом труб или придатка.
- Лапаротомия. Полостная операция, проводится при отсутствии возможности остановки кровотечения при лапароскопии. Во время ее проведения удаляется скопление крови, зашиваются ткани органа.
Для скорейшего восстановления после хирургического вмешательства пациентке рекомендуется соблюдать диету, состоящую из жидких легких супов, сухарей, отваренных овощей, киселей и морсов.
Восстановление после операции
Восстановительный период продолжается от одной до двух недель в зависимости от вида проведенного хирургического вмешательства.
В это время регулярно проводится УЗИ органов малого таза для контроля заживления. Пациентка обязательно должна сдавать анализы крови и мочи в указанные врачом дни – это требуется для проверки общего состояния, уровня гемоглобина, наличия воспаления. На основе всех исследований подбирается восстановительная терапия – антибактериальные препараты, противовоспалительные и обезболивающие средства. Женщине рекомендуется носить специальный бандаж для ускорения заживления швов.
Физические нагрузки после лечения
Специалисты рекомендуют избегать физических нагрузок, ограничить любые занятия спортом и отказаться от половой жизни на 1-2 месяца. Это время необходимо для полного заживления яичников и восстановления организма. Запрещено поднимать тяжести, в первое время – заниматься любым физическим трудом. Несколько дней сразу после лечения лучше всего соблюдать постельный режим.
Апоплексия и беременность
Разрыв яичника при беременности случается достаточно редко.
При возникновении патологии назначается щадящая медикаментозная терапия, но иногда необходимо и хирургическое вмешательство. В последнем случае все манипуляции проводятся очень осторожно, для предотвращения развития возможных осложнений у плода. Особенно опасно лечение на ранних сроках беременности – в этот период велика вероятность самопроизвольного аборта, которая возрастает при приеме препаратов или после операции.
Планирование беременности возможно после апоплексии яичника с сохранением органа или последующим его удалением.
В последнем случае вероятность зачатия снижается, но оплодотворение возможно при нормальном функционировании уцелевшего придатка. Для повышения шанса беременности может назначаться гормональная терапия. При длительном отсутствии зачатия оплодотворенная яйцеклетка искусственно внедряется в полость матки – этот метод в большинстве случаев дает положительный результат. В дальнейшем на течение беременности отсутствие или повреждение яичника не повлияет.
Возможные осложнения и последствия
Прогноз после прохождения лечения чаще всего благоприятен. Тем не менее, появление осложнений не исключается – они могут быть спровоцированы неправильным подбором терапии или индивидуальными особенностями организма.
Наиболее распространенные последствия любого типа разрыва яичника:
- спаечный процесс – его образование возможно после хирургического вмешательства;
- бесплодие – развивается вследствие образования спаек, нарушения гормонального фона и длительного течения воспалений;
- рецидив апоплексии – возникает при аднексите или сбое работы эндокринных органов;
- внематочная беременность – шансы патологии увеличиваются при отсутствии одного яичника, наличии спаек, изгибе и перекруте маточных труб.
Профилактические меры
Соблюдение следующих правил снижает вероятность возникновения апоплексии яичника:
- ограничение физических нагрузок и активных половых контактов во время овуляции;
- профилактика воспаления половых органов;
- контроль гормонального фона;
- регулярная проверка состояния сосудов;
- посещение гинеколога каждые полгода.
Совет: при наличии предыдущих разрывов яичника следует регулярно проходить не только осмотр врача, но и сдавать все необходимые анализы.
Учет данных правил способствует поддержанию женского здоровья, препятствует развитию многих гинекологических заболеваний.
Источник
- 22 Июня, 2018
- Хирургия
- Юлия Лобач
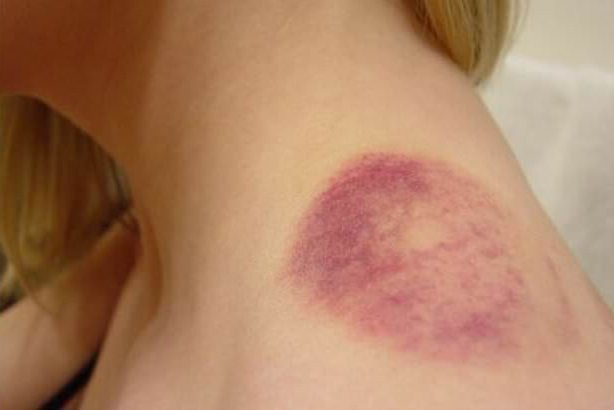
Вмешательство в ходе проведения операции очень часто сопряжено с осложнениями, среди которых можно выделить кровоизлияния в ткани и гематомы. Даже не имея медицинского образования, несложно понять, что при названном процессе могут повредиться кровеносные сосуды мелкого размера и капилляры. Даже давление инструментов на края раны при ее раздвигании может способствовать этому.
Наряду с существованием различных причин появления гематом после операции, есть и множество методик борьбы с ними.
Причины возникновения
Согласно исследованиям, при проведении хирургических вмешательств у восьми пациентов из ста появляются гематомы как послеоперационные осложнения. Такие синяки могут появляться от подкожного кровоизлияния сразу же после операции, а иногда они проявляются лишь по прошествии несколько суток.
Гематома после операции может быть спровоцирована следующими факторами:
- высоким уровнем артериального давления в период после операции;
- недостаточно быстрой свертываемостью крови, вызванной какими-либо заболеваниями или некоторыми медикаментами;
- проявлением атеросклероза;
- нарушением целостности сосудов;
- сосудистыми заболеваниями или травмой;
- невоспалительной (геморрагической) сыпью;
- наличием постоянной инфекции;
- очень тяжелыми заболеваниями сосудов и внутренних органов, такими как новообразования, цирроз печени и васкулит (воспаление сосудов);
- проблемами с питанием, нехваткой витаминов К, B, C и фолиевой кислоты.
Виды гематом и их характеристика
Лечение гематомы после операции мы рассмотрим позднее, а пока определим их виды. Под гематомой понимают кровоизлияние в мягкие ткани, которое возникает при повреждениях кровеносных сосудов.
В процессе разрезания тканей врач-хирург может повредить многочисленную и разветвленную сосудистую сеть, что приведет в конечном итоге к кровоизлиянию. Основными его показателями могут являться: болезненные ощущения, быстрое изменение оттенка кожи, появление припухлости, а при наличии внутренних гематом чувствуется сдавливание, однако все эти признаки появляются далеко не всегда и не сразу.
Согласно расположению, принято подразделять гематомы после операции на четыре вида:
- гематомы, находящиеся под кожей;
- между мышцами;
- гематомы грудной и брюшной полости (полостные);
- расположенные внутри черепной коробки.
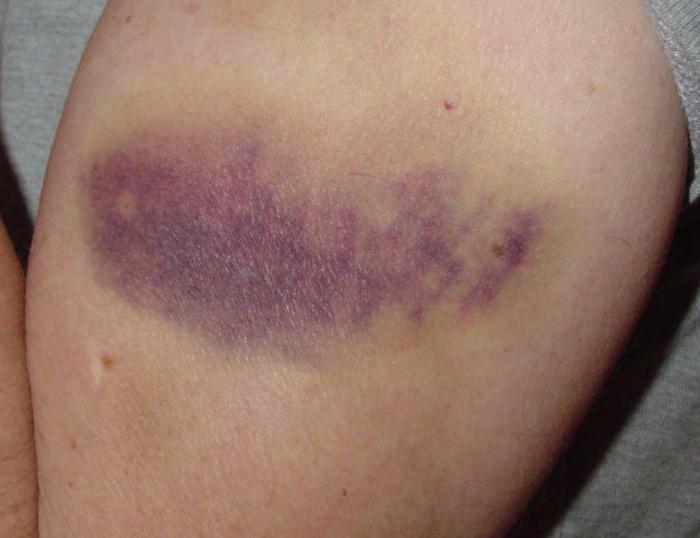
Подкожная гематома
Под подкожной послеоперационной гематомой понимается незначительное кровоизлияние в мягкие ткани, находящиеся под кожей. Кровь может не проникать в ткань, а собираться в одном месте, в результате чего образуется полость. В данном случае можно говорить об образовании в виде сумки.
Под кожей кровоподтек представляет собой синяк продолговатой или круглой формы. Бывают случаи, когда при наличии многочисленных гематом кровоизлияния образуют скопление пятен.
Одним из показателей является изменение цвета. Сначала на смену красному приходит фиолетовый, а затем он становится желто-зеленого оттенка. Перед тем как исчезнуть, кровоподтек имеет вид коричневого пятна, и остается таким достаточно продолжительное время, а после себя не оставляет следа. Если образовалась гематома после операции такого рода, необходимо только ждать.
Внутренняя гематома
Этот вид гематом является кровоизлияниями крайне опасной формы, так как помимо повреждения органов, кровь в большом количестве заполняет полости или может скапливаться между тканями.
У человека данные симптомы начинают проявляться с резкого падения артериального давления, кожа приобретает бледный оттенок, появляются болезненные ощущения в месте операции. Кровь вытекает по дренажам в огромном количестве. Состояние настолько опасное, что если в нужное время не положить человека на операционный стол и не зашить сосуд, который кровоточит, то все может закончиться печально. Например, гематома после операции грыжи может быть данного вида.
Гематома головного мозга
Кровоизлияние внутрь черепной коробки может возникнуть после травмы или операции. Данное явление смертельно опасно, так как существует возможность необратимого поражения тканей мозга человека. Поэтому в обязательном порядке необходимо немедленно диагностировать и лечить данные гематомы черепа. Выделяют следующие их разновидности:
- субдуральная, ассоциированная с черепно-мозговой травмой;
- эпидуральная;
- гематома внутри мозга.
Первая твердая оболочка находится между мозгом и костями черепа. По окончанию проведения операции между этой оболочкой и черепом обнаруживается скопившаяся кровь. В медицине это называется субдуральной гематомой. Такие состояния приводят к увеличению давления на мозг и к изменению его работы в худшую сторону. Бывают случаи, когда данный вид приводит к смерти.

Главные симптомы гематомы внутри черепа
Наличие внтуричерепной гематомы можно определить по некоторым признакам. К ним относятся:
- Появление резкой боли в голове.
- Рвота и тошнота.
- Сильная сонливость.
- Появление обмороков.
- Расширение зрачка со стороны гематомы.
- Приступы эпилепсии, паралич и парез.
Лечение гематомы после операции
Для терапии перечисленных патологий требуется определенный подход, не исключено и осуществление повторной операции. Лечить самостоятельно данные виды гематом крайне опасно. В таких условиях кровь может быстро подхватить инфекцию, которая проникает из операционной раны. А большое кровоизлияние может привести к обширной кровопотере. Продукты распада в состоянии вызвать интоксикацию организма.

Общая опасность заключается в том, что:
- существует риск занесения инфекции;
- в месте гематомы появляется уплотнение и не исчезает со временем;
- изменяется форма тканей, а рубцы, которые появляются в местах скопления, воздействуют на их подвижность негативным образом.
При использовании современных методик лазерной хирургии, а также применении особых инструментов, которые могут прижигать сосуды в ране во время операции, снижается риск заражения. А о том, в каких случаях применяются противовоспалительные мази и другие средства терапии, мы расскажем далее.
После операции кровоподтеки незначительного размера рассосутся самостоятельно.
Прикладывание холода способствует остановке кровотечения, так как сосуды сужаются. Наложение давящей повязки способствует локализации подтека на руке или ноге. С помощью пункции и шприца удаляется все содержимое гемтомы.
Эти методы являются эффективными для поверхностного скопления крови. А небольшой разрез, так называемый дренаж, позволяет удалить сгустки крови, в случае если гематома свернулась или приняла форму сумки.
Гепаринсодержащие гели и противовоспалительные мази отлично подходят для лечения кожи при малой гематоме после операции. Они наносятся на кровоподтек несколько раз в день до достижения эффекта полного исчезновения. Физиотерапевтические процедуры дополняют лечение и способствуют устранению уплотнений и отеков.
Для повторной профилактики гематом используется компрессионный трикотаж. Сгусток крови должен сформироваться. А чтобы добиться этого эффекта, необходимо иммобилизировать конечность. При сильной кровоточивости врач назначает препараты, увеличивающие свертываемость крови.
Меры для снижения рисков образования гематом после хирургических вмешательств
Итак, чтобы не возниклагематома после операции, что делать? Для этого проводится:
- Исследование пациента на наличие заболеваний, связанных с кровью, в частности, относящихся к ее свертываемости.
- Исключение препаратов, которые вызывают снижение свертываемости крови.
- Операции обязаны проходить с обязательным восстановлением потери крови.
- Поврежденные сосуды необходимо тщательным образом подвергать коагуляции.
- После завершения вмешательства, перед тем как зашивать раны, нужно обязательно проверить полость коагулированных сосудов.
- На этапе восстановления необходимо четко следовать требованиям врача, а также это нужно делать на послеоперационном этапе.
Не стоит забывать, что гематома не так уж безобидна и способна свести на нет результат проведения операционных действий. Необходимо слушать врачей во избежание появления осложнений, которые могут затянуть период восстановления.
Источник

