Если не делать операцию при субдуральная гематома
Алгоритм диагностики и лечения острой субдуральной гематомы — Европейские рекомендации
Субдуральная гематома (СДГ) представляет собой скопление крови в субдуральном пространстве между внутренней стороной твердой мозговой оболочки и поверхностью мозга. Определение «острая субдуральная гематома» варьирует от автора к автору. По определению Маршалла они считаются «острыми» в течение первых 24 часов после травмы, «подострыми» на 2-7 сутки и «хроническими» спустя 14 суток после травмы.
а) Патогенез. Основными причинами острой субдуральной гематомы (оСДГ) у молодых пациентов являются дорожно-транспортные происшествия, а в пожилой возрастной группе — падения с высоты. Частой причиной является жестокое обращение с детьми.
«Чистая» острая субдуральная гематома (оСДГ) не типична. Разрыв корковых артерии или переходных вен мозга после незначительной травмы является наиболее частой причиной этих случаев.
Причиной формирования большинства острой субдуральной гематомы (оСДГ) являются другие внутричерепные повреждения (разрывы сосудов коры либо артерий или вен ушибленной поверхности головного мозга). Сопутствующие интракраниальные повреждения обнаруживаются примерно у половины пациентов с ШКГ 3-15 баллов. У пациентов с ШКГ 8 баллов или ниже, доля таких повреждений увеличивается до 60-80%. Большинство из них представлены ушибами и/или травматическими внутримозговыми гематомами. Травматическое субарахноидальное кровоизлияние (тСАК) можно наблюдать в 10-20% случаев.
Поскольку большинство из этих поражений являются результатом несчастных случаев с высокой скоростью, особенно часты экстракраниальные травмы (средней зоны лица, органов грудной и брюшной полости, конечностей).
Большинство острой субдуральной гематомы (оСДГ) находятся в супратенториальной части в лобно-височно-теменной области. Межполушарные СДГ редки. Инфратенториальные оСДГ составляют менее 1% всех случаев.
б) Эпидемиология. На основании данных разных исследований, острая субдуральная гематома (оСДГ) возникают примерно у 10% всех пациентов с черепно-мозговой травмой. У коматозных больных частота составляет около 20%. Собственные данные автора по 1136 пациентам с тяжелыми травмами головы показали возникновение в 18,4% случаях изолированной травмы головы и 30,4% сочетанной травмы. оСДГ могут возникнуть в любом возрасте, но преимущественно у молодых мужчин в возрасте 30-50 лет.
в) Клинические признаки острой субдуральной гематомы (оСДГ). Как и при эпидуральной гематоме, голова должна быть исследована для выявления местных травм таких как кровоподтеки, ссаднения кожи и подапоневротические отеки.
В связи с тем, что тяжелая первичная травма головного мозга присутствует у большинства пациентов с оСДГ, чаще всего они поступают уже в коме. На момент поступления 37-80% всех пациентов имеют ШКГ 8 баллов и менее. Светлый промежуток наблюдается в менее чем 20% всех случаев. Почти у 50% всех поступивших в стационар с острой субдуральной гематомой зрачки изменены. Как и при других гематомах, вторичное ухудшение проявляется снижением показателя ШКГ, расширением ипсилатерального зрачка и контралатеральным гемипарезом с последующими клиническими признаками дислокационного синдрома.
г) Диагностика. Как и во всех случаях травмы КТ является методом выбора. В типичных случаях может быть выявлено двояковыпуклое объемное образование, пониженной плотности под внутренней стороной черепа в лобно-височной области. Вполне типично расширение гематомы в сильвиеву борозду. Как уже упоминалось, инфратенториальная оСДГ очень редкая находка. КТ не только выявляет саму оСДГ, но и сопутствующие внутричерепные повреждения.
д) Операция при острой субдуральной гематоме (оСДГ):
1. Показания. Как для эпидуральной гематомы, рандомизированные контролируемые исследования, сравнивающие результаты хирургического и нехирургического лечения отсутствуют. Таким образом, показания к операции также зависят от клинического состояния, неврологического статуса и данных КТ. Толщина и объем гематомы, степень смещения срединных структур и компрессия базальных цистерн тесно связаны с исходом. Гематомы с толщиной более 10 мм или гематомы, вызывающие смещение срединных структур более чем на 5 мм, должны удаляться независимо от состояния пациента.
Хирургическая эвакуация гематомы должна быть выполнены как можно скорее, потому что как и при ЭДГ задержка в операции обычно ухудшает конкретный исход. При небольшой гематоме, но клиническом ухудшении имеются хорошие показания к операции. В принципе рекомендуется измерение ВЧД у всех пациентов в коматозном состоянии и прооперированных по поводу оСДГ. Возраст (как и во всех случаях ЧМТ) является четким предиктором исхода у пациентов с оСДГ, различные исследования были акцентированы на результатах операций по поводу оСДГ у пожилых пациентов. На основании полученных данных можно утверждать, что хорошие функциональные результаты у коматозных больных в возрасте старше 70 лет очень маловероятны. Таким образом, при оценке показаний этот факт также необходимо учитывать.
2. Общие хирургические принципы. Существуют различные методы эвакуации острой субдуральной гематомы (оСДГ). Чаще применяются трефинации, краниотомия и краниоэктомия (с дополнительной дуропластикой или без нее) и подвисочная декомпрессия. Очень немногие исследования посвящены перспективной оценке влияния этих различных хирургических методов на результат. Единственно, что можно извлечь из этих данных является то, что эвакуация оСДГ через трефинацию, как правило, не самый лучший вариант.
В нашем учреждении для эвакуации острой субдуральной гематомы (оСДГ) в типичной локализации используется большой стандартизированный «травма-лоскут» (то есть большая лобно-височно-теменная базальная трепанация черепа). Вполне понятно, что кожный и костный лоскут, а также вскрытие оболочки должны быть достаточно большими (поэтому для выявления всех источников кровотечения, а также снижения ВЧД должны быть визуализированы лобно-боковая, височная и теменная кора). После удаления костного лоскута и открытия ТМО удаление гематомы выполняется путем аспирирования и отмывания. Мы обычно резецируем только сильно ушибленные части мозга, также удаляя сгустки в лобной и височной области.
Если мозг расслаблен, и нет тенденции к отеку, мы имплантируем паренхиматозный датчик ВЧД и завершаем операцию с тщательным гемостазом, ушиванием ТМО, реимплантацией костного лоскута и ушиванием мягких тканей. Если же мозг имеет тенденцию к набуханию (основное правило: достижение уровня ТМО в конце интракраниальной части операции) мы выполняем дуропластику и удаляем костный лоскут.
3. Послеоперационные меры предосторожности. Как и во всех случаях травматических гематом, после операции для оценки полноты удаления гематомы и исключения рецидива должна быть выполнена контрольная КТ.
4. Результаты. С учетом того, что большинство пациентов с острыми травматическими субдуральными гематомами (оСДГ) имеет тяжелую первичную травму, результат в целом хуже, чем у пациентов с эпидуральной гематомой. Клиническое состояние, начальный неврологический статус, длительность вклинения и сопутствующие внутричерепные поражения являются чрезвычайно значимыми предикторами исхода. В целом смертность у коматозных больных колеблется от 45 до 70%, с частотой хорошего функционального результата от 10 до 20%.
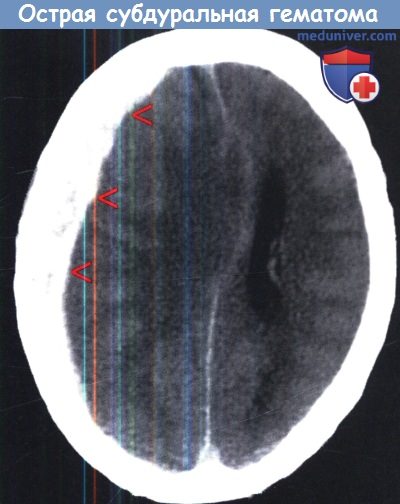
Компьютерная томография при типичной острой субдуральной гематоме (красные стрелки) в левой лобно-височной области,
вызывающей компрессию ипсилатерального желудочка и смещение средней линии.
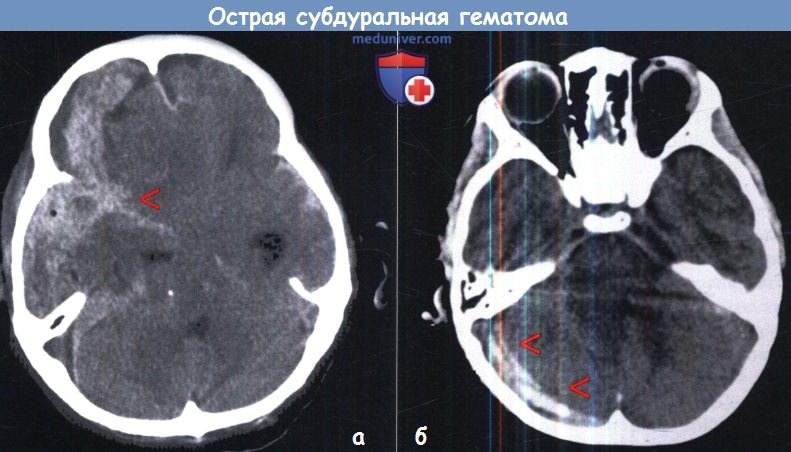
а — Компьютерная томография при большой СДГ правой стороны. Обратите внимание на расширение гематомы в сильвиеву щель (стрелки).
б — Острая субдуральная гематома над правым полушарием мозжечка.
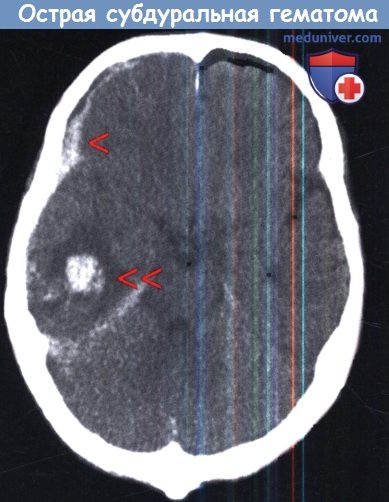
Типичная КТ картина острой субдуральной гематомы (красная стрелка),
сопровождающаяся ушибом височной доли (двойная красная стрелка).

A-В. Типичные хирургические действия в ходе удаления большой острой субдуральной гематомы.
А. После разреза кожи головы и удаления костного лоскута напряженная синеватая твердая мозговая оболочка указывает на наличие гематомы.
Б. После вскрытия ТМО. В. После удаления большей части гематомы.
Обратите внимание на красный цвет поверхности мозга, связанный с травматическим субарахноидальным кровоизлиянием и несколькими ушибами мозга.
— Также рекомендуем «Алгоритм диагностики и лечения паренхиматозного повреждения мозга — Европейские рекомендации»
Оглавление темы «Черепно-мозговая травма (ЧМТ).»:
- Алгоритм диагностики и лечения перелома кости черепа — Европейские рекомендации
- Алгоритм диагностики и лечения ликворной фистулы (ликвореи) — Европейские рекомендации
- Алгоритм диагностики и лечения проникающей травмы головы — Европейские рекомендации
- Алгоритм диагностики и лечения эпидуральной гематомы — Европейские рекомендации
- Алгоритм диагностики и лечения острой субдуральной гематомы — Европейские рекомендации
- Алгоритм диагностики и лечения паренхиматозного повреждения мозга — Европейские рекомендации
- Особенности черепно-мозговых травм у детей
- Виды травм головы при рождении у детей
- Особенности перелома черепа у новорожденных и грудных детей
- Черепно-мозговые травмы при жестком обращении с детьми
Источник
Анестезия при субдуральной гематоме. Прогноз
Острые травматические субдуральные гематомы обычно лечатся с помощью краниотомии как при травме. Ведение хронической гематомы определяется предпочтением хирурга, протяженностью гематомы, возрастом сгустка и наличием осложнений у пациента. Возможны следующие варианты:
• Трепанационные отверстия (одно или несколько). Сгусток отмывается с поверхности мозга с помощью мягкой прямой ирригации и промывания, часто с применением шприца Жакэ. Промывание продолжается до чистых вод. После ушивания часто оставляют пассивный дренаж в субдуральном пространстве.
• Краниотомия с более широким хирургическим доступом. После ушивания часто оставляют пассивный дренаж в субдуралыюм пространстве.
• Билатеральные субдуральные гематомы лечат аналогичным образом.
• У младенцев с открытыми родничками можно аспириропать жидкость путем пункции чрезкожно через родничок. При неудаче ставится субдураль-но-неритонеальный шунт.
Положение на столе при субдуральной гематоме:
• На спине, височной костью вверх.
• Остерегайтесь сопутствующего повреждения шейного отдела позвоночника.
• Правильный наклон операционного стола позволяет обеспечить хорошее расположение пациента без лишних поворотов шеи.
Интраопераиионные проблемы при субдуральной гематоме:
• Пациентов с имеющимися или предполагаемыми другими травматическими повреждениями ведут в соответствии с протоколами лечения травм.
• Пожилые пациенты с субдуральной гематомой и множественными сопутствующими заболеваниями могут плохо переносить общую анестезию.
— В этих случаях возможна эвакуация гематомы через трепанационное отверстие под местной анестезией.
• Наиболее частая анестезиологическая методика для эвакуации субдуральных гематом включает использование миорелаксантов и ИВЛ:
— В некоторых клиниках предпочитают самостоятельное дыхание через ларингеальную маску.
— При использовании любого метода важно избегать выраженной гипокапнии и гипотензии.

• Хирургический гемостаз краев раны может быть не очень тщательным, так как необходимо как можно быстрее выполнить декомпрессию.
— Возможна значительная кровопотеря из раны черепа или других ран.
• Хирургический гемостаз кожных краев раны может проводиться не очень тщательно вследствие необходимости экстренной декомпрессии. При этом уже может возникнуть значительное кровотечение из краев операционной раны и других ран.
• Декомпрессия мозга может сопровождаться кратковременной нестабильностью сердечной деятельности с гипотензией и аритмиями:
— При необходимости применяют вазопрессоры короткого действия.
— При длительной нестабильности сердечной деятельности необходимо рассмотреть другие возможные причины ее возникновения, такие как кровотечение из краев раны, травма живота, переломы или повреждение спинного мозга.
• Длительная ишемия головного мозга или другие интракраниаяьные повреждения могут вызвать вторичное повреждение мозга с отеком.
• После вскрытия черепа при возможности осмотрите мозг.
Целевые сердечно-легочные параметры (РаО2, РаСО2, САД) соответствуют таковым при ЧМТ.
Мониторинг при субдуральной гематоме:
• Артериальный катетер не является необходимостью при отсутствии значительных сопутствующих повреждений или заболеваний.
• Необходимо проводить мониторинг температуры тела, так как эти пациенты часто транспортируются из других клиник и могут находиться в состоянии выраженной гипотермии.
• Выявите и скорректируйте все нарушения коагуляционного статуса. Не забудьте вновь исследовать коагулограмму после введения концентрата протромбинового комплекса.
• При подозрении вторичного или другого первичного повреждения мозга, в послеоперационном периоде может потребоваться мониторинг ВЧД.

Послеоперационный уход при субдуральной гематоме
Большинство пациентов с острой травматической субдуральной гематомой имеют и другие повреждении мозга и нуждаются в послеоперационном лечении в условиях палаты интенсивной терапии.
• Проверить проведение полного обследования вторичных травм с обязательной фиксацией в истории болезни.
• Некоторых пациентов в конце операции можно разбудить и вернуть в нейрохирургическую палату.
• Выход из наркоза может быть длительным при сочетании пожилого возраста и восстановления после травмы мозга.
Прогноз при субдуральной гематоме
Зависит от сопутствующих патологических изменений.
• Острые травматические субдуральные гематомы обычно имеют неблагоприятный прогноз (смертность 30-60%), что чаще связано с тяжестью лежащей в основе ЧМТ, чем с субдуральной гематомой самой по себе. Исход при острой травматической субдуральной гематоме обычно хуже, чем при других формах ЧМТ.
— Смертность среди пациентов с острой субдуральной гематомой старше 80 лет составляет >80%.
• Пациенты с хронической субдуральной гематомой обычно полностью восстанавливаются, хотя у некоторых сохраняется очаговые неврологические нарушения. Общая госпитальная смертность при хронических субдуральных гематомах составляет примерно 2-4%.
Советы анестезиологам по ведению пациентов с субдуральной гематомой:
• Острая травматическая субдуральная гематома является тяжелой формой травматического повреждения мозга и должна лечиться соответствующим образом.
• Будьте внимательны и не пропустите других травматических повреждений. Гипотензия у взрослых редко развивается на фоне изолированной субдуральной гематомы.
• Не поддавайтесь на убеждение провести общую анестезию пожилым ослабленным пациентам с целью удаления хронической гематомы. При сомнении в приемлемости анестезии и хирургического лечения необходимо всесторонне обсудить этот вопрос.
• Местная анестезия может быть лучшим вариантом для эвакуации гематомы через трепанационные отверстия у некоторых пациентов. Однако при этом необходимо, чтобы кто-нибудь оставался с пациентом; пациенты со спутанным сознанием вряд ли перенесут операцию.
• При лечении варфарин-индуцированной коагулопатии средствами выбора являются концентраты протромбинового комплекса.
• Вместе с протромбином необходиом вводить витамин К, иначе коагулопатия вновь проявится в послеоперационном периоде.
— Также рекомендуем «Предоперационная оценка пациента с внутричерепной гематомой. Критерии анестезиолога»
Оглавление темы «Анестезия в нейрохирургии»:
- Особенности стереотаксических операций. Задачи анестезиолога
- Предоперационная оценка пациентов с абсцессом головного мозга. Критерии анестезиолога
- Анестезия при операции по поводу абсцесса головного мозга. Прогноз
- Анестезия при декомпрессионной трепанации черепа. Прогноз
- Предоперационный осмотр при экстрадуральной гематоме. Критерии анестезиолога
- Анестезия при экстрадуральной гематоме. Прогноз
- Предоперационная оценка пациентов с субдуральной гематомой. Критерии анестезиолога
- Анестезия при субдуральной гематоме. Прогноз
- Предоперационная оценка пациента с внутричерепной гематомой. Критерии анестезиолога
- Анестезия при внутричерепной гематоме. Прогноз
Источник
- 22 Июня, 2018
- Хирургия
- Nika Free
Хирургическое вмешательство в 8 % случаев влечёт формирование гематомы. Кровоизлияние при этом оказывает давление на вещество мозга, нарушает его работу, повышает внутричерепное давление. Отсутствие положительной динамики после операции головы даёт основание предположить наличие внутреннего кровоизлияния. Лазерная хирургия и другие современные методики подразумевают прижигание сосудов, что снижает вероятность подобного явления. Во избежание сложных последствий гематомы головного мозга после операции целесообразно своевременное выявление показателей в пользу реоперирования.
Опасность гематомы
Гематома — опасное явление, сводящее на нет все усилия специалистов и саму операцию, часто требующее повторного оперирования. Необходимо тщательное соблюдение указаний врача и стационарное лечение. Опасность гематомы головного мозга заключается в риске поражения этого органа, что влечёт за собой летальный исход. Отёк охватывает соседние участки. Усиливается давление на продолговатый мозг, регулирующий сердечную деятельность, возможно также его смещение. Прогноз в 40 % случаев неблагоприятный.
Диагностика
Диагноз возможен по анализу трехфазного изменения сознания пациента с полным обзором всех частей мозга. Используются МРТ, КТ, УЗИ, ангиография. Основой диагностики является адекватный анализ динамики мозговых и неврологических признаков, очаговых симптомов, данные КТ, МРТ. Компьютерная томография даёт однозначный ответ о наличии гематомы и сопутствующих реакциях мозга, чего достаточно для реоперирования. Методы ЭХО-ЭГ и каротидной ангиографии малорезультативны, так как смещение сосудов после первично удалённых гематом происходит в течение трех недель, тогда как рецидив формируется намного раньше.
Виды гематом
Первичная гематома образуется при кровоизлиянии до истечения суток, вторичная — по прошествии суток и более. Острая гематома формируется в течение 3 суток, подострая — от 4 суток, но не позднее 14 суток. Хроническая гематома представляет собой картину самую непредсказуемую, недуг напоминает о себе спустя недели и месяцы.
Разновидности гематом по диаметру повреждённого сосуда:
- до 20 мл — малая;
- 25-50 мл — средняя;
- от 50 мл — большая.
Субдуральное кровоизлияние
Субдуральная гематома — это скопление крови под оболочкой мозга вследствие разрыва вен. Предпосылкой становится сотрясение мозга. После операции кровь скапливается между черепно-головными костями и твёрдой оболочкой, что смертельно опасно. Показаны костно-пластическая, резекционная трепанация: вскрытие твердой оболочки, удаление сгустков крови, установка суточного дренажа, затем оболочка зашивается. Возможна эндоскопия и извлечение гематомы с помощью миниатюрного отверстия в кости.
Лечение субдуральной гематомы влечёт разноплановые осложнения. Осторожное поведение во избежание травмирования, своевременная терапия послужат предотвращением летального исхода. При негативной реакции организма на операцию последствия могут быть самыми тяжелыми. Пациенту назначают инвалидность на 3 года, которая может быть аннулирована при отсутствии осложнений.
Симптомы:
- головная боль;
- неадекватность восприятия;
- рвотный рефлекс;
- потеря сознания;
- судороги;
- форма гематомы серповидная.
Последствия операции:
- внутричерепная гипертензия;
- утрата работоспособности (умственной, физической);
- головные боли;
- деформация участка черепа;
- нарушение восприятия (зрительного, слухового);
- расстройство речевой функциональности;
- нарушение мышления, памяти;
- лабильность поведения;
- головокружение;
- недостаточность координации;
- сбой в работе выделительной системы;
- нарушение сердечной деятельности;
- нарушение дыхательной системы;
- судороги, параличи;
- неврологические нарушения;
- инфекции головного мозга;
- кровотечения и отёки.
Рекомендовано:
- курсы терапии;
- диагностика;
- избежание стрессов, мышечного напряжения;
- рациональное питание;
- реабилитация в специализированном медико-курортном заведении.
Эпидуральное кровоизлияние
Эпидуральная гематома мозга выражается в скоплении крови между мозговой оболочкой и черепом. Чаще это происходит в височных областях. Излияние локализовано, так как участки скопления кровяных выделений ограничены костными соединениями с оболочкой мозга. Кровяные скопления нарушают взаимодействие отделов мозга, большое количество которых ведёт к смерти.
Развитие гематомы головного мозга иногда спровоцировано нарушением целостности оболочечной артерии. Опасность заключается в повышенном давлении артериального кровотечения, и в кратчайшее время возможны необратимые изменения.
Эпидуральное кровоизлияние требует срочной операции. Часть гематомы возможно удалить при помощи фрезевого отверстия. Следующим шагом является костно-пластическая трепанация. Гематому извлекают в полной мере, и кровотечение прекращается.
Клиническая симптоматика:
- наличие интервала осознанности (минуты, часы);
- резкое ухудшение состояния;
- высокое давление артериальной системы;
- выраженная головная боль;
- частый пульс;
- покраснение кожи лица;
- рвота;
- двигательное возбуждение;
- парезы, параличи;
- потеря сознания;
- отсутствие у зрачков реакции на свет;
- расширение зрачка со стороны гематомы;
- двояковыгнутая форма (при КТ);
- достаточно высокая смертность.
Хроническая гематома
Хроническая гематома головного мозга отличается капсульным ограничением кровоизлияния. Время формирования капсулы может составлять несколько месяцев и лет. Новообразование содержит соединительную ткань и сосуды. С новыми травмами оно может увеличиваться в объёме (средний размер — 100 мл).
Четверть людей, страдающих данной формой гематомы, не припоминают причину травмы, так как их состояние ухудшается спустя недели, месяцы.
Симптомы:
- головные боли, меняющиеся при смене положения;
- заторможенное восприятие;
- нарушение функций сознания;
- изменение личностных качеств;
- эпилептические припадки;
- симуляция опухоли мозга.
Лечение
Обильное кровоизлияние — причина кровопотери и интоксикации из-за распада клеток. В ближайшие сроки требуется удаление гематомы. От качества и скорости оказываемой помощи зависит жизнь пациента, не исключены нарушения мозга и летальный исход. Методами МРТ и КТ производят осмотр и выбор терапии: при острой форме — хирургическое вмешательство, при хронической — консервативное лечение. В случае субдурального излияния производится костно-пластическая операция (удаляют кровяные сгустки), затем зашивают оболочку. Хирург предпринимает массу усилий для извлечения крови, устранения прессинга и смещения, после чего целью становится нормализация давления. При недостаточности дыхания показано искусственное вентилирование легких. При ослабевании сердца используют электростимуляцию. При медикаментозном лечении для начала внутримозговое кровотечение нужно остановить, затем провести рассасывающую терапию. В завершение применяют мочегонные лекарства для сохранения давления на допустимых отметках. Если послеоперационную гематому удалось успешно эвакуировать хирургическим путём, назначают кортикостероиды и противовоспалительные средства от 2 недель. При незначительных гематомах, которые исчезают через месяц, используют холодные и сдавливающие повязки.
Учитывая возможные тяжёлые последствия гематомы головного мозга после операции, периоду восстановления должно уделяться огромное внимание. Следует посещать специалистов для профилактического обследования головного мозга.
Консервативное лечение
- Применяются кровоостанавливающие препараты, способствующие необходимому тромбообразованию.
- Уменьшение кровотечения компрессами из льда.
- Снижение отёчности с помощью антибиотиков.
- Пункции для устранения гематом.
Препараты
- «Амидопирин», «Анальгин», «Кетан», «Ибупрофен», «Диклофенак», анальгетики наркотической группы («Морфин», «Бупренорфин», «Промедол») — для облегчения головной боли.
- «Метоклопрамид» («Церукал») — при тошноте и рвоте.
- «Маннитол» — при отёчности мозговой ткани.
- «Гепарин», «Пентоксифиллин» — для улучшения состояния сосудистой системы, нормализации микроциркуляции.
- «Верапамил», «Дилтиазем» — как блокаторы кальциевых каналов.
- Для нормализации артериального давления – «Эуфиллин», «Дибазол», «Папаверин».
- С целью предупреждения увеличения гематом – «Этамзилат».
- Для снижения проницаемости мозговых сосудов – «Гидрокортизол», «Преднизолон».
- При сильной возбудимости пациента назначают нейролептики и транквилизаторы.
- Для восстановления организма — ноотропные препараты, поливитамины, витамины группы В.
Хирургическая операция
Хирургия обоснована при отёчности мозга, нарушениях сознания, наличии очаговых симптомов и безуспешном консервативном лечении. Оперативное вмешательство подразумевает трепанацию черепа или пункционно-аспирационный метод, при котором удаление гематомы происходит с минимальной травматизацией — при единственном проколе. В последнем случае повышается вероятность неблагоприятных последствий. Терапия ведётся исходя из степени повреждений, локализации и типа гематомы.Этапы хирургического вмешательства:
- вскрытие черепа, удаление кровяных масс;
- обследование мозга на имеющиеся повреждения;
- при обнаружении кровотечений и гематом производится обследование целостности сосудов;
- в случае непрекращающегося кровотечения сосуды ушиваются;
- эндоскопия (извлечение скоплений крови эндоскопом через отверстие в черепной кости) — при подострой и хронической формах;
- производится контроль АД и ВД;
- снятие отёчности мозга диуретиками и ноотропами.
Рецидивы внутричерепных гематом
В результате удаления первичной гематомы возможно повторное скопление крови. Причины этого — невыявленное кровотечение при первом оперировании, ненадёжность гемостаза с возникновением вторичной геморрагии. Локализация рецидива субдуральной гематомы — теменно-височные участки, а эпидуральной — лобно-височно-базальные. Рецидив субдурального кровоизлияния возможен из-за разрыва вен, примыкающих к сагиттальному синусу, а рецидив эпидуральной гематомы формируется после удаления подострых, острых внутричерепных и хронических гематом.
Повторная хирургическая операция
Действия при реоперировании:
- снятие швов;
- подъём кожного лоскута;
- вымывание кровяных сгустков;
- удаление уплотнений с твёрдой оболочки;
- уделяется внимание тщательному гемостазу при электрокоагуляции и тампонаде перекисью водорода (3 %);
- если отёк мозга не наблюдается, костный лоскут не удаляют, твёрдую оболочку подшивают к надкостнице;
- обеспечивают дренаж раны.
В случае рецидива субдуральной гематомы вероятен объёмный отёк мозга. Если при первом оперировании костный лоскут был оставлен, его удаляют, аспирируют гематому, сгустки крови вымывают физраствором. Задача заключается в выявлении источника кровотечения и обеспечении качественного гемостаза. Если мозг в большой степени набухает, процесс усложняется. Применяется многократная тампонада с перекисью до достижения окончательной остановки кровотечения. В завершение производится дренаж раны.
Предупреждение гематомы
Избежать послеоперационных гематом можно при следующих условиях:
- качественный гемостаз на каждом этапе операции;
- хирург должен прижечь повреждённые сосуды до наложения швов;
- осмотр на наличие кровотечений;
- завершение оперирования и работа с раной должны производиться при норме артериального давления;
- применение микрохирургической техники, особенно при удалении гематом и гемостазе;
- обеспечение условий для самостоятельного выхода гематом с помощью фрезевого отверстия и системы дренажа;
- подшивание твёрдой оболочки мозга к надкостнице по краям раны с целью исключения её отслойки при неокончательно расправившемся мозге;
- тщательный дренаж надоболочного пространства с сохранением возможности его очищения после первых часов операции;
- исключение бесконтрольной дегидратации, коллапса и кровотечения;
- со стороны пациента подготовка сводится к прекращению приёма лекарств, отрицательно воздействующих на свёртываемость крови, — за 14 дней до операции;
- абсолютный покой после операции (незначительная нагрузка способна спровоцировать кровотечение и гематому).
Прогноз
Прогноз благоприятный при своевременной диагностике послеоперационной эпидуральной гематомы, удаленной до возникновения симптомов смещения и ущемления ствола. Усугубляется прогноз при первичном оперировании в фазе острой клинической декомпенсации. При ПЭГ летальный исход составляет менее 5 %. При рецидиве внутричерепной гематомы вероятность смертельного прогноза возрастает. 40 % случаев рецидивов послеоперационных гематом завершаются летальным исходом.
Повторное хирургическое вмешательство обуславливает удлинение стационарного срока лечения. При рецидиве внутричерепной гематомы краниопластика переносится на год вперёд. Возрастает интервал временной нетрудоспособности и степень инвалидности.
Последствия гематомы
При отсутствии лечения гематомы головного мозга после операции последствия бывают тяжёлые, в половине случаев все оканчивается смертельным исходом. Наибольшую опасность представляют дислокационный синдром и повреждение ствола мозга, инфекционный процесс, рецидив.
Возможные последствия гематомы:
- астения;
- нарушение координации движений;
- нарушение двигательной активности, онемение, паралич;
- посттравматические судороги;
- хроническое чувство усталости;
- нарушение функции глотания;
- недержание мочи;
- неконтролируемая дефекация;
- зависимость самочувствия от погодных условий;
- депрессия;
- нарушение сна;
- снижение мозговой активности;
- посттравматическое слабоумие;
- серьезные когнитивные расстройства;
- проблемы с восприятием (неспособность анализировать видимое);
- нарушение речевой функции;
- повышенная раздражительность;
- невроз, психозы, перепады настроения — от агрессии до плача.
Гематома у новорождённого
Гематома у новорожденных имеет благоприятный и неблагоприятный прогноз. В последнем случае не исключены психические расстройства, замедление умственного развития, гидроцефалия, проблемы с координацией движений и церебральный паралич, двигательная активность долгое время не наблюдается, возможны эпилептиформные судороги.
Признаки детской гематомы включают анемию, беспокойство, напряжённость и набухание большого родничка, заметны изменения в голосе ребёнка, учащается срыгивание, возможны периоды возбуждения и судороги. У новорождённых симптомы могут ограничиться лишь анемией с высоким внутричерепным давлением. В тяжёлом случае гематомы необходимо поэтапное пункционное вмешательство, краниотомия. В процессе лечения руководствуются самочувствием ребёнка и тяжестью заболевания.
Причины гематомы у младенцев:
- родовая травма;
- кислородное голодание;
- нарушение свёртываемости крови.
Послеоперационное наблюдение
После нейрохирургического вмешательства пациентам требуются продолжительное наблюдение специалистов и терапия, направленная на психологическую и трудовую реабилитацию. В качестве последствия гематомы головного мозга после операции у больных с эпилепсией, гидроцефалией, различными психоорганическими синдромами происходит развитие атрофических, рубцово-спаечных, воспалительных процессов, наблюдается иммунная несостоятельность. Возможно восстановление нарушенных церебральных функций. Показана противосудорожная терапия с электроэнцефалографией. Против эпилептических состояний назначают комплексное лечение с фенобарбиталом на год и дольше. Все зависит от индивидуальных данных. Применяют барбитураты, транквилизаторы, ноотропные, противосудорожные и седативные средства. Для положительной динамики умственной активности назначают вазоактивные препараты: «Теоникол», «Кавинтон», «Стугерон», «Сермион»; ноотропные: «Аминалон», «Пирацетам», «Энцефабол» курсом от двух и более лет.
В условиях стационара проводят терапию общемозговых синдромов — внутричерепной гипотензии и гипертензии, вестибулярного, цефальгического, астенического, гипоталамического, а также очаговых — пирамидного, мозжечкового, подкоркового. В случае нарушений психики предусматривается наблюдение психиатра.
Источник
