Диф диагностика ушиба грудной клетки
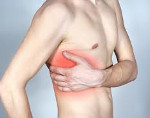

Ушиб ребер – травма мягких тканей (кожи, подкожной клетчатки, мышц) в области грудной клетки. Возникает при падении, ударе или сдавлении. В отличие от большинства других повреждений грудной клетки, относится к категории легких травм и не представляет потенциальной опасности для жизни. Может сопровождаться достаточно интенсивным болевым синдромом, отеком, образованием гематом или кровоизлияний. Диагноз выставляют после исключения других травм грудной клетки. Лечение консервативное, срок нетрудоспособности до 1 месяца.
Общие сведения
Ушиб ребер – самая легкая травма грудной клетки. При таких повреждениях обычно страдают только поверхностно расположенные мягкие ткани, а кости и внутренние органы остаются интактными. Редко наблюдается сочетание ушиба ребер с другими травмами: сотрясением, ушибом или разрывом легкого, гемо- или пневмотораксом. Такие повреждения, даже при сохранении целостности ребер, могут представлять опасность для жизни пациента и требуют проведения неотложного специализированного лечения. Поэтому тщательная дифференциальная диагностика травм грудной клетки, исключение тяжелых повреждений и правильный выбор тактики лечения являются важнейшими задачами специалистов, работающих в области травматологии и ортопедии.
Ушиб ребер
Симптомы ушиба ребер
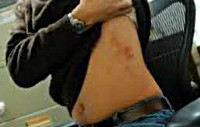
Пациента с ушибом ребер беспокоит боль, усиливающаяся при глубоком дыхании и движениях. В области ушиба появляется припухлость. Возникают очаги кровоизлияний различного размера и формы. При скользящих ударах нередко образуются гематомы. Мягкие ткани при ощупывании болезненны. Оценить уровень боли при пальпации ребра в зоне повреждения бывает затруднительно, поскольку эта часть находится в зоне болезненности мягких тканей. Исключить перелом ребра, можно, надавив на ребро на некотором отдалении от области ушиба – если кость цела, давление будет безболезненным.
Еще один симптом, позволяющий дифференцировать ушибы ребер от переломов – давление на грудную клетку. Травматолог кладет обе ладони на боковые поверхности грудной клетки и аккуратно ее сдавливает. Если резкое усиление боли отсутствует – это с высокой вероятностью позволяет исключить перелом ребер на основании клинического осмотра. Следует учитывать, что тяжелые повреждения (сотрясение легких, пневмоторакс и т. д.) в отдельных случаях могут возникать даже при отсутствии переломов. Для оценки состояния дыхательной системы проводится аускультация. При неосложненных ушибах легкие прослушиваются во всех отделах, дыхание на больной стороне может быть немного ослаблено. Перкуторно границы легких в норме.
Повреждения, осложняющие ушиб ребер
Легкая степень сотрясения легкого сопровождается нерезко выраженными клиническими проявлениями. Пациент жалуется на чувство нехватки воздуха, при осмотре выявляется изменение ритма и частоты дыхания. При тяжелом сотрясении состояние больного ухудшается, развивается острая дыхательная недостаточность. Дыхание становится частым, поверхностным и неравномерным. Кожа приобретает синюшный оттенок. Ступни и ладони пациента холодные, влажные. Пульс учащенный, возможна аритмия. Подобные состояния представляют опасность для жизни и требуют проведения интенсивной терапии.
Ушиб легкого сопровождается кровоизлияниями в ткань легкого или под плевру. Плевра при этом остается неповрежденной, поэтому пневмоторакс и гемоторакс обычно отсутствует. В отдельных случаях возможны разрывы достаточно крупных сосудов и бронхов. У пациентов с легким ушибом легкого возникает одышка и кровохарканье. В ходе осмотре обнаруживается локальное ослабление дыхания и притупление перкуторного звука. При тяжелых ушибах развивается острая дыхательная недостаточность, которая проявляется утяжелением общего состояния, нарушениями дыхания, цианозом, нарушениями сердечного ритма, похолоданием конечностей и т. д. Как и при тяжелых сотрясениях легких, требуется интенсивная терапия.
Гемоторакс при ушибах ребер, не сочетающихся с переломами, возникает редко. Исключением могут стать случаи, когда у больного с ушибом имеются нарушения свертываемости крови, есть опухоль плевры или околоплевральных областей легкого. Малый гемоторакс никак не проявляется и обнаруживается только по данным рентгенографии. При большом гемотораксе наблюдается снижение АД, тахикардия, одышка, цианоз, кашель и боли в груди.
Пневмоторакс при ушибе ребер чаще образуется на фоне уже существующей патологии: плевральных сращений, хронических обструктивных заболеваний легких, опухолей легких и т. д., хотя развитие данной патологии возможно и при здоровых легких. Состояние больного резко ухудшается, что связано не только со спаданием легкого, но и с изменением положения сердца. Наблюдается быстро нарастающее удушье, набухание шейных вен, цианоз, снижение АД, учащение пульса и другие признаки прогрессирующей острой дыхательной недостаточности. Для облегчения дыхания больной принимает вынужденное сидячее положение, поднимая плечи и опираясь руками на край сидения. Пальпаторно под кожей верхней половины тела могут обнаруживаться участки скопления воздуха, при ощупывании которых слышен мягкий нежный хруст. Дыхание на больной стороне отсутствует, при перкуссии определяется тимпанический или коробочный звук. Возможно смещение границ сердца.
Диагностика ушиба ребер
Первичную дифференциальную диагностику ушиба ребер проводят с учетом состояния пациента и данных осмотра. Для окончательного исключения тяжелых повреждений назначают рентгенографию грудной клетки. При ушибах легкого выявляются очаги затемнения, не совпадающие с границами долей и сегментов, возможно появление лентовидных полос затемнения по ходу некоторых бронхов. При гемотораксе в нижних отделах появляется четко видное, контрастное гомогенное затемнение с горизонтально расположенной верхней границей.
При пневмотораксе легочный рисунок в зонах спадания легкого отсутствует, тень средостения смещена в здоровую сторону, иногда под кожей видны прослойки воздуха. В сомнительных случаях в дополнение к рентгенографии может быть назначена МРТ легких, позволяющая выявлять небольшие участки спадания легкого, мелкие очаги кровоизлияний и т. д. При нарушениях сердечной деятельности на консультацию приглашают кардиолога, при тяжелых дыхательных нарушениях – пульмонолога или грудного хирурга. Если патологические проявления со стороны ребер и внутренних органов отсутствуют, выставляют диагноз ушиб ребер.
Первая помощь и лечение ушиба ребер
Пострадавшему нужно дать анальгетик, к области травмы следует приложить холод – это поможет уменьшить отек, кровоизлияния и гематомы. Даже при удовлетворительном состоянии и отсутствии признаков тяжелых травм грудной клетки больного необходимо срочно доставить в травмпункт или травматологический стационар, поскольку на начальных этапах тяжелые повреждения могут протекать бессимптомно. Доставку лучше производить в сидячем или полусидячем положении – это поможет пострадавшему облегчить дыхание.
Пациенту с ушибом ребер рекомендуют ограничить физическую активность. Спать лучше в полусидячем положении (с большой подушкой или приподнятым головным концом кровати). Бинтование грудной клетки следует применять с осторожностью, только при сильных болях и на непродолжительное время, поскольку бинт не только уменьшает боль, но и ограничивает экскурсии грудной клетки. Это влечет за собой ухудшение вентиляции легких и увеличивает вероятность развития посттравматических бронхитов и пневмоний, особенно у людей старшего возраста и больных, страдающих заболеваниями дыхательной системы.
При интенсивных болях назначают анальгетики. Пациентов направляют на УВЧ, а затем – на электрофорез. Советуют выполнять дыхательные упражнения для предотвращения гиповентиляции. При кашле выписывают отхаркивающие средства с бронхолитическим эффектом. Регулярно осуществляют повторные осмотры для своевременного выявления осложнений. При длительно не рассасывающихся гематомах мягких тканей производят вскрытие и дренирование. Выздоровление обычно наступает в срок до 1 месяца.
Источник
1. Актуальность темы.
В странах Европейского Содружества травма является основной причиной смерти людей возрастом от 2 до 40 лет. Ежегодно лишь в дорожно-транспортных происшествиях погибает около 22 лиц на 100 тыс. населения. По данным ВОЗ, ежегодно в мире в авариях погибает свыше 200 тыс. лиц, а свыше 6 млн. получают повреждение. В США жертвы травматизма представляют 12% от всех госпитализированных больных, а на их лечение тратят более 7% бюджета здравоохранения. В 2005 г. расходы США, связанные с травматизмом, представляли свыше 399 млрд. долларов. Лишь по поводу повреждений органов грудной клетки ежегодно госпитализируют 300 тыс. граждан США, из которых непосредственно в результате повреждения погибает 25 тыс., а через торакальную травму в дальнейшем еще 25 тыс. потерпевших с сочетанной травмой. Европейские данные свидетельствуют, что на 1 млн. населения ежедневно госпитализируют 4 пациента с торакальной травмой. В этой группе пациентов диагноз закрытой травмы грудной клетки подтверждают в 70-90%. Травма грудной клетки часто сочетается с повреждениями головы (52%), конечностей (43-55%), органов брюшной полости (16-38%), также с переломами костей таза (8%) и позвоночника (6-5%). Самой частой причиной закрытой травмы грудной клетки является дорожный травматизм и падение с высоты.
^
1. Научиться проводить опрос и физикальное обследование пациентов с травмой грудной клетки.
2. Изучить этиологию и патогенез травм грудной клетки.
3. Научиться выявлять виды травм грудной клетки, их клиническую характеристику, разные варианты течения и осложнения.
4. Научиться составлять план обследования больных с травмой грудной клетки.
5. Изучить изменения показателей лабораторных методов обследования, данные торакоскопии, ЭКГ, бронхоскопии, результаты диагностической пункции, рентгенологических методов обследования при травме грудной клетки.
6. На основании анализа данных лабораторных и инструментальных методов обследования научиться проводить дифференциальный диагноз, обосновывать и формулировать диагноз при травме грудной клетки.
7. Изучить тактику ведения больных с травмой грудной клетки.
8. Научиться назначить консервативную терапию больным с травмой грудной клетки.
9. Изучить правила ухода за послеоперационными больными при травме грудной клетки.
10. Научиться оценивать эффективность лечения больных с травмой грудной клетки.
11. Изучить прогноз и реабилитацию больных с травмой грудной клетки.
^
(междисциплинарная интеграция)
| ^ | Полученные навыки |
| 1. Анатомия | Топографо-анатомические особенности строения и кровоснабжения легких и плевры. |
| 2. Физиология | Физиология кровоснабжения и лимфооттока органов грудной полости. |
| 3. Патофизиология | Патоморфологические изменения и патофизиология при травме грудной клетки и ее органов. |
| 4. Общая хирургия | Методика опроса и физикального обследования больных с травмой грудной клетки. |
^
4.1. Перечень основных терминов, которые должен усвоить студент
при подготовке к занятию
| Термин | Определение |
| Изолированная травма | Травматическое воздействие на органы и ткани в пределах одной анатомической области (грудная клетка). |
| Сочетанная травма (политравма) | Травматическое воздействие на органы и ткани в пределах двух и более анатомических областей (грудная клетка, живот, голова, конечности). |
| Комбинированная травма | Сочетание двух и более, разных по механизму действия, травматических факторов (механическая травма, ожоговая болезнь, лучевая болезнь, химическое или термическое повреждение). |
| Пневмоторакс | Наличие воздуха в плевральной полости. |
| Гемоторакс | Наличие крови в плевральной полости. |
4.2. Теоретические вопросы к занятию:
1. Определение травм грудной клетки.
2. Этиология и патогенез травм грудной клетки, факторы риска.
3. Классификация травм грудной клетки.
4. Клиническая картина при разных видах травм грудной клетки.
5. Осложнения при травмах грудной клетки.
6. Диагностическая программа при травме грудной клетки.
7. Диагностическое значение показателей лабораторных и инструментальных методов исследования при травме грудной клетки.
8. Заболевания, с которыми следует проводить дифференциальный диагноз при травме грудной клетки.
9. Формулировка диагноза при травме грудной клетки.
10. Тактика ведения больных с травмой грудной клетки.
11. Показание и противопоказание к хирургическому лечению больных с травмой грудной клетки.
12. Виды операций, выбор метода операции в зависимости от диагноза.
13. Малоинвазивные методы хирургических вмешательств при травме грудной клетки и ее органов.
14. Уход за послеоперационными больными.
15. Показание к консервативному и комбинированному лечению.
16. Профилактика осложнений при травме грудной клетки.
17. Экспертиза трудоспособности пострадавших с травмой грудной клетки.
^
6. Конечный уровень подготовки студента
Студент должен уметь:
1. Проводить опрос и физикальное обследование пациентов с травмой грудной клетки.
2. Определять патогенетические факторы травмы грудной клетки.
3. Выявлять клиническую картину при разных видах травм грудной клетки.
4. Выявлять осложнения при травме грудной клетки.
5. Составлять план обследования больного с травмой грудной клетки.
6. На основании анализа данных лабораторного и инструментального обследования проводить дифференциальный диагноз, обосновывать и формулировать диагноз при травме грудной клетки.
7. Пальпаторно определить подкожную эмфизему, патологическую подвижность реберных фрагментов, грудины, крепитацию обломков.
8. Оценивать лабораторные данные, данные торакоскопии, бронхоскопии, диагностической пункции плевральной полости, рентгенограмм и томограмм органов грудной клетки.
9. Назначать лечение, проводить первичную и вторичную профилактику осложнений при травме грудной клетки.
10. Определять показание и противопоказание к торакоскопии, бронхоскопии, диагностической пункции, хирургическому лечению при травме грудной клетки.
11. Определять факторы операционного риска.
12. Оценивать эффективность лечения, прогноз заболевания и работоспособность при травме грудной клетки.
^
Обще приемлемым является распределение всех травматических повреждений на изолированные, сочетанные и комбинированные.
Изолированной травмой является травматическое действие на органы и ткани в пределах одной анатомической области (грудная клетка, живот, голова, конечности).
Сочетанная (политравма) – травматическое действие в пределах двух и более анатомических областей.
Комбинированная травма – сочетание двух и более, разных по механизму действия, травматических факторов (механическая травма, ожоговая болезнь, лучевая болезнь, химическое или термическое повреждение).
Классификация.
Повреждения грудной клетки принято разделять на ранение и закрытую травму грудной клетки.
Согласно классификации, все ранения грудной клетки разделяют на две группы: проникающие и непроникающие. У большинства потерпевших с ранениями грудной клетки, которых госпитализируют в стационар, повреждения бывают проникающие. Согласно разным данным, это 50-67% госпитализированных пациентов.
В практической деятельности большего распространения приобрела классификация проникающих ранений грудной клетки, которая приведена ниже (Е.А. Вагнер, 1981).
Проникающие ранения грудной клетки подразделяются на:
— колото-резанные, огнестрельные;
— односторонние, двусторонние, множественные;
— сочитающиеся с пневмотораксом, гемотораксом, гемопневмотораксом.
Особенностями проникающих ранений грудной клетки являются:
— внешне малый участок повреждения при наличии возможных тяжелых повреждений внутренних органов;
— в 20% потерпевших – множественность ранений грудной клетки;
— преимущественно в 64% потерпевших ранения левой половины грудной клетки;
— в военное время чаще случаются повреждения костного каркаса грудной клетки;
— в мирное время в 96% потерпевших – наличие слепых ранений;
— в 58% потерпевших – повреждение внутренних органов;
— в военное время 93% потерпевших представляют мужчины возрастом 16-40 лет;
— в мирное время 73% потерпевших находятся в состоянии алкогольного опьянения;
— в мирное время 93% – колото-резаные ранения, 4% – огнестрельные, 3%т – повреждение дробью.
Огнестрельные ранения грудной клетки, согласно механизму возникновения, разделяют на: пулевые, осколочные и дробные. Пулевые ранения патолого морфологически характеризуются наличием раневого канала, зоны некроза тканей и зоны молекулярного сотрясения. По данным статистики, пулевые ранения грудной клетки сопровождаются высокой (к 66%) летальностью.
При осколочных ранениях лечебная тактика строго индивидуальна, в зависимости от характера ранения.
Дробные ранения характеризуются разнообразием повреждений, в зависимости от расстояния к потерпевшему в момент выстрела. При выстреле из далекого расстояния большинство ранений непроникающие, а при выстреле из близкого расстояния имеет место размозжение мягких тканей грудной стенки, множественные повреждения костного каркаса и тяжелые повреждения внутренних органов.
Закрытая травма грудной клетки – группа повреждений, которая потенциально возрастает, представляет значительную угрозу жизни и здоровью потерпевших. Наблюдают почти в 9 раз чаще, чем проникающие ранения. Самые тяжелые – летальные – случаи закрытой травмы грудной клетки представляют 14,1% от всех судебно-медицинских вскрытий.
^
| ^ | |||
| Без повреждения внутренних органов | С повреждениям внутренних органов | ||
| Без повреждения скелета грудной клетки | С повреждением скелета грудной клетки | Без повреждения скелета грудной клетки | С повреждением скелета грудной клетки |
| Изолированные | Изолированные | Изолированные | Изолированные |
| Сочетанные | Сочетанные | Сочетанные | Сочетанные |
^
Объем и длительность обследования больных с повреждениями грудной клетки зависит от степени, уровня компенсации систем дыхания и кровообращения. В условиях компенсации есть более широкие возможности для диагностики с применением лабораторных, функциональных, рентгенологических и инструментальных методов исследования, целью которых является установление точного диагноза, который не только определяет тактику, но и дает возможность разработать профилактику вероятных осложнений. Чем тяжелее состояние больного, тем большая ограниченность времени обследования. При декомпенсированном состоянии эффективность предоставления помощи во многом зависит от сокращения этапов перемещения потерпевшего. В таком случае важным является перевод пациента из приемного отделения непосредственно в операционную и проведение всех лечебно диагностических манипуляций на операционном столе, с готовностью к выполнению оперативного вмешательства. Все зависит от выраженности угрожающих для жизни последствий повреждения (кровотечение, обтурация дыхательных путей, напряженный пневмоторакс, медиастинальная эмфизема и тому подобное).
В экстремальной ситуации большую ценности приобретают объективные методы диагностики: рентгенологические, эндоскопические, пункции полостей. Целесообразность и последовательность их выполнения должны быть строго обоснованы и направлены не только на выявление характера и локализации повреждения, но и на экстренное устранение или смягчение последствий травмы.
Анамнез. Нужно установить механизм травмы, время, которое прошло после несчастного случая, выявить симптомы повреждения внутренних органов: характер дыхания, кашля, кровохарканья, боли в груди, была ли потеря сознания, а также ориентироваться на возможные повреждения других отделов тела.
Осмотр. Возбуждение или безразличие, цианоз или выраженная бледность, резкая одышка, появление кровянистых выделений изо рта или носа, отечность и расширение вен шеи, напряжения кожи груди (эмфизема, гематома) и другие признаки свидетельствуют об опасном состоянии потерпевшего. Важными являются данные о характере пульса, уровне артериального давления, обращают внимание на положение больного, на изменение формы грудной клетки, асимметрию, сглаживание или выпячивание межреберных промежутков, западания или выпячивания грудины, отставание той или другой половины грудной клетки во время дыхания, флотацию грудной стенки, парадоксальные дыхательные движения.
Пальпируя больного, определяют эмфизему мягких тканей, патологическую подвижность реберных фрагментов, грудины, крепитацию обломков. У всех потерпевших, особенно тех, которые находятся в тяжелом состоянии, обязательным является исследование других органов и систем.
Перкуссия грудной клетки дает возможность допустить наличие воздуха, жидкости в плевральной полости, расширения границ сердца и их смещение. При перкуссии определяют притупление перкуторного звука над скоплением крови, значительным ушибом легких. Перкуторный звук эмфизематозных тканей отличается тимпаническим оттенком.
Для напряженного и клапанного пневмоторакса характерный коробочный звук со сдвигом средостения в здоровую сторону. Тотальный гемоторакс проявляется тупым перкуторным звуком со сдвигом средостения в противоположную сторону. Для изолированной напряженной эмфиземы средостения характерный звук с коробочным оттенком и отсутствие притупления в области сердца.
Источник
